表皮痣综合征伴基底细胞癌和鳞状细胞癌一例
2023-07-06林孝华
蔡 雷 张 璃 陈 彬 邱 伟 张 帆 林孝华
温州医科大学附属第一医院,浙江温州,325200
表皮痣综合征是指表皮痣伴有皮肤、眼、骨骼、神经、心血管及泌尿生殖系统发育畸形的神经皮肤综合征,临床少见。查阅相关文献,仅有少数表皮痣伴发皮肤恶性肿瘤的病例,同时伴发两种皮肤恶性肿瘤的更是罕见。本文报道表皮痣综合征伴多发性皮肤基底细胞癌和鳞状细胞癌1例。
临床资料患者,女,60岁。因“面部皮肤肿物60年,增大破溃1年”来我科就诊。患者60年前出生时即出现右侧头、面、颈部和上背部密集分布的斑丘疹,随着年龄增长,皮疹逐渐增多、增厚,起初无明显不适,后患者不自觉的搔抓右面部皮疹,1年前出现快速增大,伴破溃出血,局部增生,触之疼痛,为求进一步治疗,拟“鳞状细胞癌?表皮痣”收住入院。患者既往有癫痫病史,未规律治疗,否认其他系统疾病及慢性病史,父母非近亲结婚,家族中无类似疾病患者。体格检查:生命体征平稳,神情呆板,能正确对答,反应迟钝,全身浅表淋巴结未触及,心、肺、腹部检查未见明显异常。皮肤科情况:右面部皮肤可见一约6 cm×4 cm大肿物,形状不规则,见多种颜色,中央破溃,周边隆起,呈珍珠卷边样,边界清楚,活动度差,质硬,轻度压痛,其周边见萎缩性瘢痕。右下颌至颈部见密集成片状分布的褐色疣状丘疹。右侧头部及耳部见成串簇集丘疹,黑褐色,表面粗糙(图1),上背部可见大片密集棕色、黑色斑疹、斑片,无压痛(图2)。辅助检查:血、尿、大便常规、抗核抗体、血清免疫球蛋白等检测无异常。脑电图提示:基本节律以低-中幅9~10.5 Hzα节律为主,伴低幅14~20 Hzβ节律,间歇性出现弥漫性低-中幅4~7 Hzθ节律、低-中幅2~3 Hzδ节律短-长程阵发性不规则活动;广泛性慢波。CT:两侧颞叶及基底节区腔梗灶;部分副鼻窦炎症;两下鼻甲肥厚。MRI:脑内少许缺血灶;后颅窝稍扩张;右侧晶状体线样改变。予以患者右面部肿瘤切除联合植皮术,同时予以下颌及眉部皮损活检。右面部皮损术后组织病理示:表皮角化过度,棘层肥厚,乳头瘤样增生;真皮内浸润性生长的鳞状细胞团块,细胞大小形态不一,伴角化不良细胞(图3)。病理诊断:表皮痣、鳞状细胞癌。下颌及眉部皮损组织病理示:与表皮相连的肿瘤结节向真皮延伸,周边肿瘤细胞呈栅栏状排列,收缩间隙明显。病理诊断:结节型皮肤基底细胞癌(图4)。出院诊断:表皮痣综合征、鳞状细胞癌、多发基底细胞癌。1年余后,患者再次因“额部皮肤肿物3年,增大破溃2个月”来诊。患者3年前出现额部皮肤肿物,当时无不适,患者未治疗,2个月前肿物出现增大,伴破溃出血,伴瘙痒疼痛,活检病理提示:鳞状细胞癌。皮肤科情况:额部皮肤见一约3 cm×3 cm大的肿物,圆形,边界清楚,表面破溃、脓性渗出,活动度差,质硬,轻度触痛,右面部皮肤可见一约6 cm×4 cm大术后疤痕(图5)。予以额部肿瘤切除联合植皮术。术后病理示:表皮角化过度,乳头瘤样增生;真皮内可见异型细胞团块,核大深染,可见核分裂象,周围显著淋巴细胞浸润。诊断:表皮痣伴皮肤鳞状细胞癌。术后门诊随访半年余,手术部位创面愈合佳,未见肿瘤复发,其余部位皮损无明显变化,目前患者仍在随访中。

图1 右面部见一约6 cm×4 cm大肿物,形状不规则,中央破溃,周边隆起,呈珍珠卷边样,边界清楚,其周边见萎缩性瘢痕。右下颌至颈部见密集成片状分布的褐色疣状丘疹。右侧头部及耳部见成串簇集丘疹,黑褐色,表面粗糙 图2 上背部见大片密集棕色、黑色斑疹、斑片 图3 表皮角化过度,棘层肥厚,乳头瘤样增生;真皮内浸润性生长的鳞状细胞团块,细胞大小形态不一,伴角化不良细胞(3a:HE,×40;3b:HE,×100)
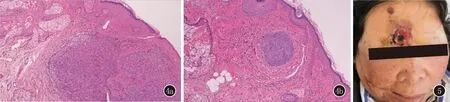
图4 与表皮相连的肿瘤结节向真皮延伸,周边肿瘤细胞呈栅栏状排列,收缩间隙明显(HE,×40) 图5 额部皮肤见一约3 cm×3 cm大肿物,圆形,边界清楚,表面破溃、脓性渗出,右面部见一约6 cm×4 cm术后疤痕
讨论表皮痣综合征(epidermal nevus syndrome)是指表皮痣伴有皮肤、眼、骨骼、神经、心血管及泌尿生殖系统发育畸形的神经皮肤综合征,由Fretzin等于1968年首次报道[1,2]。该病患者中约有66%伴神经系统疾病,主要表现为智力低下、癫痫和偏瘫[3]。59%患者伴眼部异常,主要有结膜迷芽瘤、斜视、白内障、眼睑缺损等[4-6]。大部分表皮痣综合征患者伴有骨骼异常,若儿童时期出现骨骼变形和生长迟缓,则合并有低磷血症性佝偻病(抗维生素D佝偻病)[7-9]。心血管异常包括动脉导管未闭、卵圆孔未闭、室间隔缺损、主动脉缩窄、主动脉发育不良等。泌尿系统有马蹄形肾、盂输尿管连接处闭合、隐睾和阴蒂增大等异常的报道[10]。
Happle R根据表皮痣综合征不同的临床表现、组织病理学特征和遗传标准,将其分为5种亚型:第一种是临床表现为皮脂腺痣伴大脑异常,眼组织缺损和眼结膜脂样囊肿的皮脂腺痣综合征(Schimmelpenning综合征);第二种粉刺痣综合征的主要表现为典型症状伴白内障;第三种色素性毛发表皮痣综合征[色素角化性白斑病(PPK)]包括Becker痣,同侧乳房发育不良,骨骼异常;第四种proteus综合征伴有表皮痣,天鹅绒脑,非器官组织类型;第五种先天性半侧发育不良伴鱼鳞状红皮病和肢体缺陷(child)综合征表现为弥漫性单侧分布、在显微镜下表现为疣状形式的黄瘤。由X性联显性遗传所致,大多数发生在女孩,发生于男性有致死性[2]。表皮痣综合征患者的表皮痣类型多样,在Solomon等对60例该综合征患者的研究中发现,疣状表皮痣最为常见,约60%,而皮脂腺痣发生率为10%[7]。有学者论述皮脂腺痣的发展有三个阶段:第一阶段婴儿期和儿童期时表皮变化很轻微,通常以毛发和皮脂腺发育不良为特征;第二阶段通常从青春期开始,皮脂腺大量发育、乳头状瘤样表皮增生和顶泌腺成熟,表皮出现疣状改变;第三阶段时皮损可能发展为恶性肿瘤,最常见的继发性恶性肿瘤是基底细胞癌[11]。与皮脂腺痣不同,疣状表皮痣很少与肿瘤性变化相关,目前仅有少数文献中报道了疣状表皮痣发生基底细胞癌和鳞状细胞癌[12]。Pack在从文献和他们自己的材料中收集了160例患者,在这些病例中他们只能找到4例患者发生皮肤基底细胞癌[13]。Riad等查阅文献发现仅有十余例由疣状表皮痣引起皮肤鳞状细胞癌的报道,并进行分析,其中绝大部分病理检查显示分化良好的鳞状细胞癌,2/3的病例随访1~5年,表现预后良好[14]。
表皮痣的治疗,目前是否对于所有表皮痣进行预防性切除尚无共识[15,16]。如果可能,最好在病变早期进行预防性切除,以免出现恶变。手术切除是表皮痣最有效的治疗方法,因为手术是进行全厚度切除,可以避免复发。但手术不可避免会有疤痕,面对有美容要求不愿意手术或因皮损广泛不能手术的情况时,可以采取其他替代治疗方法,例如:液氮冷冻、激光治疗和外用维A酸治疗等[17-19]。
本例患者临床表现为大面积表皮痣,且患者自幼癫痫病史,结合脑电图检查,伴有神经系统疾病,符合皮脂腺痣综合征(Schimmelpenning综合征)的诊断。表皮痣综合征伴发恶性肿瘤的报道少见,尽管已有一些作者指出表皮痣可发展为角化棘皮瘤、多灶性乳头状大汗腺瘤、基底细胞癌和鳞状细胞癌[20-22],但该患者同时伴发多发性基底细胞癌和鳞状细胞癌两种恶性肿瘤,临床少见。 因此,由于多灶性恶性转化、伴发多种皮肤恶性肿瘤,我们认为本例值得加强关注和随访。
