子宫肌瘤患者全子宫切除术后发热高危因素分析
2023-07-05龙腾飞黄苗苗周家德
龙腾飞,黄苗苗,张 英,周家德
子宫肌瘤是育龄女性中最常见的盆腔肿瘤,影响全球约70%以上的女性[1]。尽管大多数患有肌瘤的女性没有症状,但其中大约30%会出现严重症状,包括异常子宫出血、贫血、盆腔疼痛和压力、背痛、尿频、便秘或不孕症,此外,肌瘤也与不良的产科结局有关,如反复流产和早产等[2]。子宫肌瘤发病率高,但对于调节肌瘤发育、生长和消退的特定因素和分子机制知之甚少。目前针对子宫肌瘤的主要治疗方法包括药物疗法、介入放射学和外科手术等。手术治疗选择包括子宫肌瘤切除术、子宫切除术、腹腔镜射频热消融术和子宫内膜消融术等。尽管保留子宫的治疗方案取得了进步,但子宫切除术仍然是有症状的子宫肌瘤的女性首选的治疗方案,同时,子宫切除术最常见的病因也是子宫肌瘤[3]。
发热是子宫肌瘤患者子宫切除术后最常见的并发症之一,显著影响患者术后的恢复,延长患者的平均住院日,并对患者的经济造成一定的负担,该研究拟分析子宫肌瘤患者全子宫切除术后发热的高危因素,并建立列线图预测模型,为临床诊治提供理论指导。
1 材料与方法
1.1 病例资料收集2017年11月—2019年11月因子宫肌瘤在安徽医科大学第一附属医院住院行全子宫切除的患者资料。选择标准:① 术后病理证实子宫肌瘤;② 年龄、术前是否诊刮、贫血/输血、肌瘤部位、肌瘤变性、手术方式、手术范围、手术时间、术中出血、术后放置盆腔引流管等资料完整;③ 所有患者均具备全子宫切除的指征并行全子宫切除术式;④ 术前无明确感染迹象和急慢性感染疾病。
1.2 分组方法将纳入研究的患者6 ∶4随机拆分为训练组及验证组。年龄50岁为界限,年龄<50岁为一组,年龄≥50岁为一组;根据是否肌壁间/黏膜下/浆膜下/阔韧带/宫颈/多发肌瘤分为两组;基于术后病理结果,将肌瘤变性归为一组,未变性归为另一组;根据患者是否术前诊刮、住院期间是否输血、术后是否放置盆腔引流管、术后是否发热(体温升高超过37.3 ℃)将患者分成两组;将血红蛋白≥90 g/L患者分一组,血红蛋白30~89 g/L分一组;手术方式包括开腹手术和腹腔镜手术,手术范围包括全子宫/全子宫+双侧输卵管切除及全子宫+双侧附件切除术;手术时间<90 min为一组,时间≥90 min为一组,术中出血<50 ml为一组,术中出血≥50 ml为一组。
1.3 统计学处理描述分类变量采用频数和百分比。χ2检验应用于分类变量的组间比较。单因素分析P<0.05的参数纳入二分类Logistic回归模型进行多因素分析,结果用森林图展示。基于多因素结果建立列线图。列线图预测发热性能通过受试者工作特征曲线(receiver operating characteristic curve,ROC) 及受试者工作特征曲线下面积(area underreceiver operating characteristic curve,AUC) 来评估。AUC 值越趋近于1代表列线图区分发热患者的敏感性和特异性越好。此外,使用列线图校准曲线来评估预发热和观察发热之间的一致性,校准曲线的 45°对角线代表理想的曲线。决策曲线分析法(decision curve analysis,DCA)可反映该模型的临床应用价值。所有的统计分析及作图均使用R version 4.2.1(https://r-project.org)。P<0.05为差异有统计学意义。
2 结果
2.1 训练组患者一般特征该研究共纳入440例全子宫切除患者,随机分组后训练组及验证组组间各因素分布均无显著性差异(见表1)。其中训练组264例,以年龄<50岁病例为主,共152例。222例患者为多发性子宫肌瘤,且以肌壁间肌瘤占比最高,达94.32%。术后病理诊断肌瘤变性的患者共117例。术前有49例患者达中/重度贫血,而术前输血患者仅15例。此外,术前诊刮率达62.12%。多数患者行腹腔镜手术(148/264例)并且保留卵巢(165/264例)。该研究中,手术时间多超过90 min(65.91%),且术中出血在50 ml之上(71.59%),并在术后放置盆腔引流管(51.14%)。训练组患者中,发热患者共33例,术后病率为12.50%。
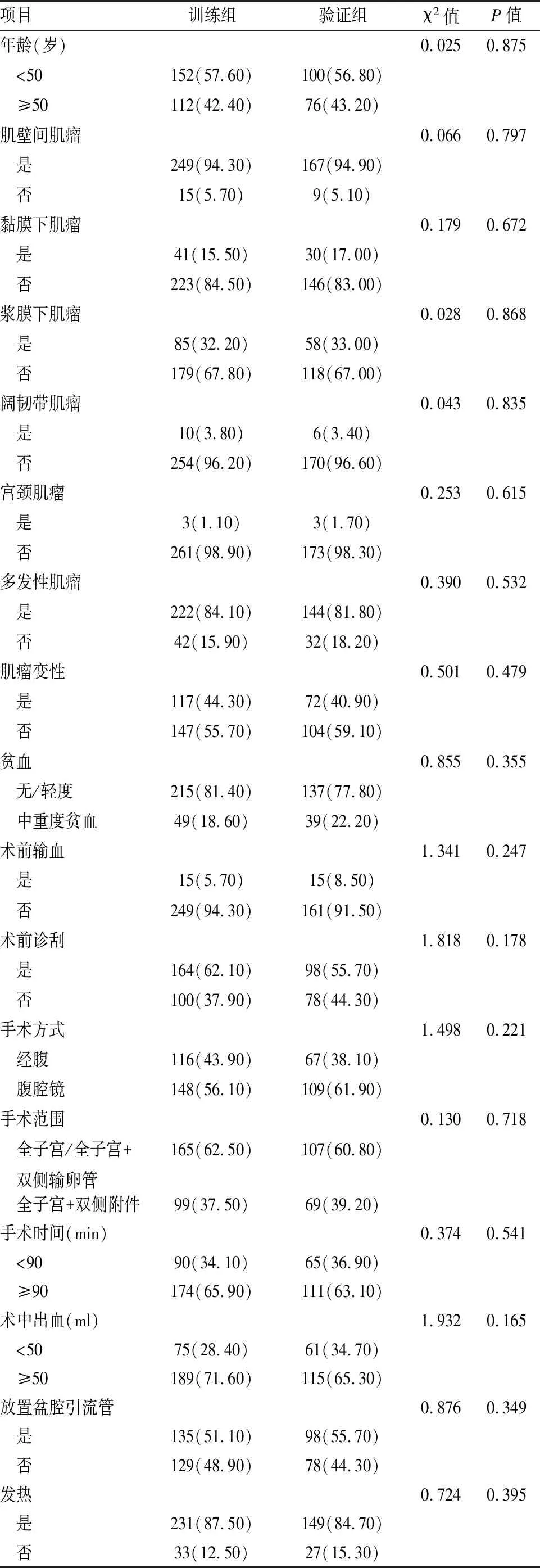
表1 训练组、验证组基线特征分析结果[n(%)]
2.2 训练组全子宫切除术后发热危险因素分析单因素分析结果如表2所示,贫血、术前诊刮、手术范围、手术时间是发热的危险因素(均P<0.05)。二分类Logistic多因素回归分析结果如表3及图1所示,贫血、术前诊刮、手术范围、手术时间是发热的独立预测因素。

表2 训练组影响发热单因素分析结果[n(%)]
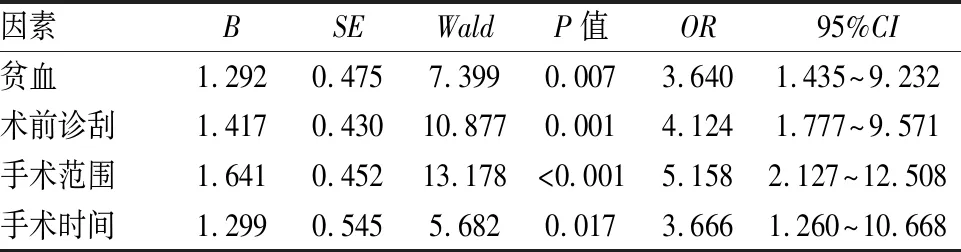
表3 训练组影响发热多因素分析结果

图1 子宫肌瘤患者全子宫切除术后发热独立危险因素森林图
2.3 训练组发热风险列线图基于二分类Logistic多因素回归分析结果建立预测发热风险模型,其中包括贫血、术前诊刮、手术范围、手术时间4个独立危险因素(图2)。手术范围对列线图的贡献最大,其次为术前诊刮、手术时间和贫血。如图3A、B所示,内部及外部验证发热风险列线图校准曲线与实际观测结果拟合性较好,平均误差分别为0.031、0.025。ROC曲线见图3C、D,模型内外部验证的 AUC 值分别为0.788、0.712,均超过0.7,进一步确认了模型的可靠性。根据DCA结果显示,模型在一定阈值范围内有较好的临床获益(图3E、F)。

图2 子宫肌瘤患者全子宫切除术后发热风险列线图
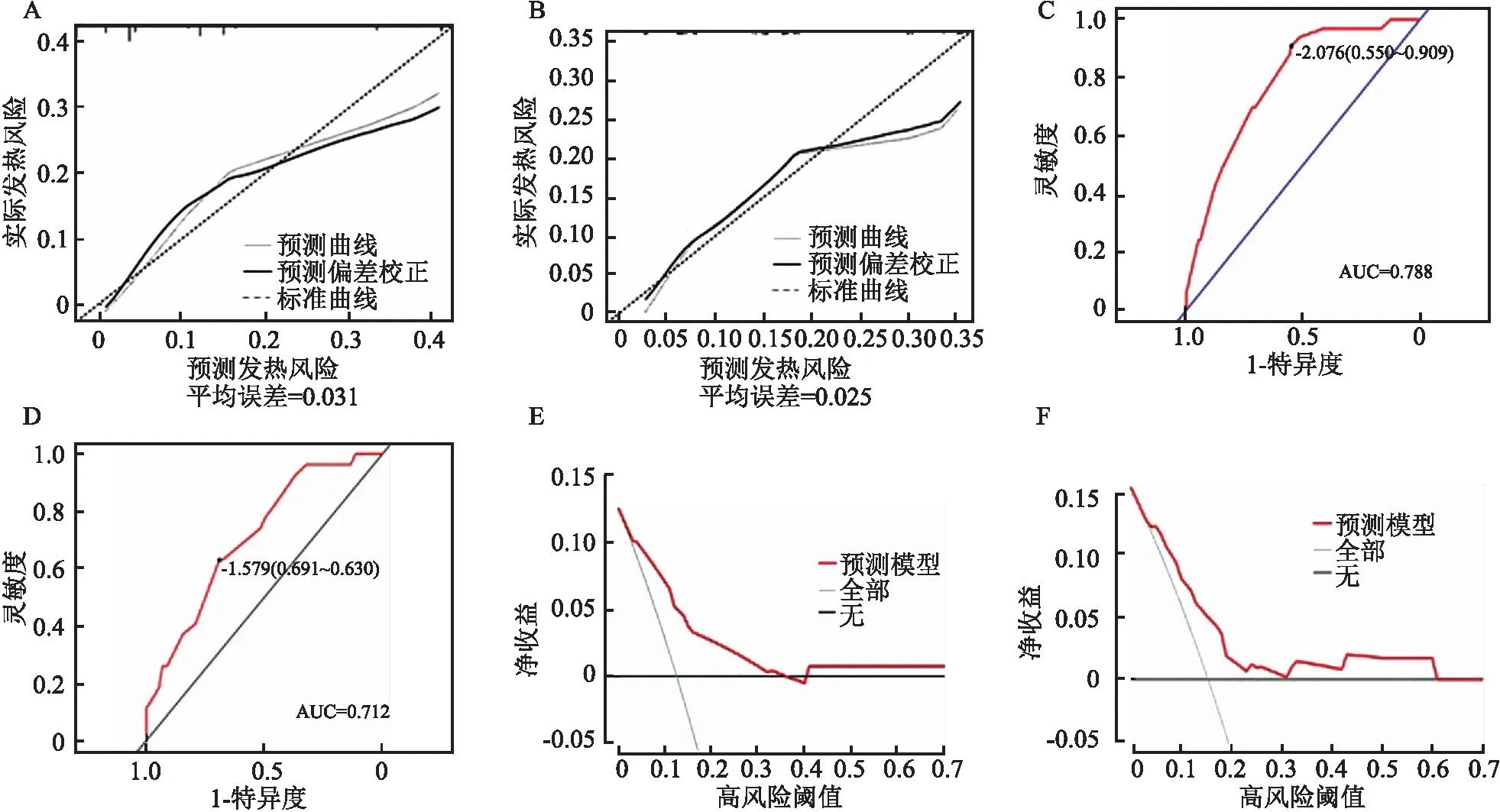
图3 列线图校准曲线、ROC曲线及DCA曲线
3 讨论
子宫肌瘤的患病率超过全球75%的女性[4]。此外,子宫肌瘤是子宫切除术的主要原因,至少占所有子宫切除术的1/3,相比之下,所有类型的妇科癌症占不到10%[5]。而术后发热在接受手术的患者中很常见,患病率从10%~74%不等,原因可能涉及非感染性和感染性因素[6]。术后发热对患者的经济及身体均会造成不良影响,因此,术后发热的早期诊断和治疗很重要。目前尚无研究针对子宫肌瘤患者全子宫切除术后发热的相关研究。基于此,该研究针对该人群进行相关研究。
基于多因素回归分析结果显示,手术范围切除双侧卵巢后患者术后发热风险增高最显著。卵巢在女性生殖系统中主要负责产生成熟卵子并分泌雌激素等激素。受卵巢切除术后激素水平下降的影响,患者可能会表现出多种生理、代谢和免疫方面的变化[7]。根据对妇女病死率、发病率、残疾和生活质量造成的负担方面选出的11个关键健康问题中,围绝经期或卵巢切除术后血管舒缩症状(例如潮热、盗汗)负担显著[8]。潮热与下丘脑释放的外周促黄体生成素和促性腺激素释放激素升高有关,这可能是卵巢切除术后体温升高的主要原因之一。卵巢切除术后的体温升高不仅影响术后恢复,更是影响患者长期的生活质量。目前,通过激素替代疗法,非激素药物治疗,生活方式干预,饮食管理及营养保健品等多种方式均可有效缓解卵巢切除术后潮热症状,围术期根据不同患者的特点,结合多种治疗方式,可有效预防和控制患者术后发热的症状[9]。
其次,根据该研究显示,术前中/重度贫血患者术后发热的概率显著提高,可能是由于红细胞减少导致体内抗原及免疫复合物等的清除减少所致[10]。由于子宫肌瘤最常见的症状是月经量增多,因此,在该研究中,研究组中/重度贫血的患者比例达18.56%。而输血似乎对术后发热并无明显影响,术前中/重度贫血患者可先行输血或药物补充血红蛋白改善贫血状态后再行手术治疗。
诊断性刮宫是获取子宫内膜病理样本最常用的方法,对于子宫肌瘤常伴发的月经改变的患者应用十分广泛[11]。但诊断性刮宫往往会增加宫腔感染的风险。严格的无菌意识,术中规范的操作,术者的实操水平,术后预防性抗生素的应用等都可降低刮宫术后及子宫切除术后发热的风险。手术时间的延长会增加子宫切除术后发热的风险,这与程琳 等[12]研究结果类似。手术时间的延长意味着更长的伤口暴露时间,会增加术后感染发热的风险。该研究表明,完善手术流程,操作人员技术水平的培训,术前对患者病情的充分评估,选择适当的手术方式(腹腔镜/开腹)等可有效缩短手术时间,降低术后病率。
列线图是复杂数学公式的图形表示。医学列线图使用生物学和临床变量(例如肿瘤等级和患者年龄)来确定一个统计预测模型,该模型生成临床事件的概率,例如癌症复发或死亡等。目前列线图已经被广泛用于疾病的诊断、治疗、预后的判断[13-14]。基于多因素分析结果,该研究建立了子宫肌瘤患者全子宫切除术后发热风险的列线图。经过验证,该研究的列线图的AUC值超过0.7,均提示该模型有较好的预测能力。DCA曲线表明,在一定范围的阈值内,该模型可使较多的患者有临床获益[15]。同时,该研究外部校准曲线显示,实际曲线与理想曲线拟合良好,但内部验证校准曲线存在一定的误差,后续仍需更多的样本及外部数据对模型进行验证。
