产前超声及MRI在胎儿闭合性脊柱裂诊断中的应用价值
2023-07-03甄敬华周伟娜刘益宁孔亚荣吴向玲
甄敬华 周伟娜 刘益宁 孔亚荣 吴向玲
神经管畸形的发病率居胎儿畸形的第2 位,仅次于先天性心脏病[1],主要包括头颅异常和脊柱裂。其中脊柱裂的活产儿分娩率高,在新生儿中的发病率为5.5%~21.0%[2],是一种非致死性、高致残率的畸形,呈进行性发展,给患儿家庭及社会带来沉重负担。根据病变处皮肤是否完整,脊柱裂可分为开放性脊柱裂和闭合性脊柱裂,开放性脊柱裂随着普及叶酸补充和提高产前诊断技术,其发病率已明显下降[3];但闭合性脊柱裂病变处皮肤完整,椎管缺陷较小,大多合并多种脊髓结构异常,影像学表现隐匿且复杂,一直是产前诊断的难点。产前超声检查无辐射、无创、重复性好且普及率高,是筛查胎儿结构畸形的主要方法;MRI是小儿及成人颅脑、脊髓、股与关节软骨等部位病变的常用检查方法,近年随着MRI 技术的发展,也逐步应用于胎儿神经系统畸形的筛查,其诊断准确性及可靠性已得到产科及神经外科专家的认可,并列入产前胎儿畸形筛查指南[4-5]。本研究通过对比分析产前超声、MRI 单独及联合应用诊断胎儿闭合性脊柱裂的情况,旨在探讨其临床应用价值。
资料与方法
一、研究对象
选取2019 年1 月至2022 年12 月在我院分娩并经产后临床确诊的闭合性脊柱裂胎儿26 例,孕妇年龄21~36 岁,平均(23.3±4.7)岁,孕21~35 周,平均孕(25.4±3.2)周。另选同期于我院就诊的未合并神经系统畸形的胎儿38 例,孕妇年龄22~37 岁,平均(24.1±3.9)岁,孕22~35 周,平均孕(24.3±3.1)周。纳入标准:①均行产前超声和MRI 检查;②均有分娩后随访结果;③胎儿临床资料完整。排除标准:①有MRI 检查禁忌症;②双胎妊娠;③未能配合分娩后随访的孕妇。本研究经我院医学伦理委员会批准,所有孕妇均签署知情同意书。
二、仪器与方法
1.产前超声检查:使用GE Voluson E 10、E 8 彩色多普勒超声诊断仪,RAB4-8MHz探头,频率4~8 MHz。孕妇取仰卧位,必要时配合侧卧位,先行常规产前超声检查,测量胎儿生长参数,对于疑似闭合性脊柱裂胎儿进行重点扫查,于胎儿侧卧或俯卧时保证脊柱尽量靠近孕妇腹壁,于正中矢状切面和旁正中切面观察胎儿脊髓圆锥,使用腰骶关节定位法[6]定位脊髓圆锥的位置,即在脊柱纵切面上清晰显示脊髓圆锥,腰骶成角足侧为第一骶椎,头侧为第五腰椎,定位好第一骶椎后,依次计数,观察圆锥对应的椎体,将脊髓圆锥低于第三腰椎判为脊髓圆锥位置低。同时于脊柱矢状面和横断面观察椎管的完整性及其内脊髓的连续性、内径、回声情况;对于脊髓圆锥位置低的胎儿,观察其骶尾部皮肤连续性、软组织结构内是否有窦道样回声、假尾等异常回声。闭合性脊柱裂的不同类型主要包括单纯脊髓拴系、脊髓脂肪瘤、脊髓纵裂、皮毛窦、脊髓脊膜膨出、脊膜膨出、假尾。单纯脊髓拴系即脊髓圆锥位于第三腰椎以下,未合并其他异常;脊髓脂肪瘤即脊髓中出现异常脂肪组织,多位于脊髓终丝段;脊髓纵裂即脊髓被骨性或纤维组织分隔为两部分;皮毛窦即由皮肤向皮下延伸的管状结构,与椎管相通;脊髓脊膜膨出即脊髓和脊膜均向椎管外膨出,但未突破皮肤层;假尾即脊柱皮肤表面有软组织凸起,与椎管相通。
2.产前MRI 检查:使用GE 1.5T 磁共振扫描仪,相控阵表面线圈。孕妇取仰卧位,进行冠状位T2加权成像(T2WI)、矢状位T2WI、轴位T2WI 扫描。扫描参数:TR 15 000 ms,TE 120 ms,层厚5 mm,层数55 层,矩阵300×220,翻转角60°,然后进行冠状位T2 加权成像(T1WI)、矢状位T1WI、轴位T1WI 扫描,扫描参数:TR 3.6 ms,TE 1.78 ms,层厚6 mm,层数24 层,矩阵236×237,翻转角60°,对整个子宫进行扫描,观察胎儿脊柱表面皮肤、脊柱骨性结构、椎管内容物及相关附属物。当胎儿脊柱表面皮肤完整,脊髓圆锥低于第三腰椎,或同时合并不同脊髓或脊柱相关软组织异常即诊断为闭合性脊柱裂。
3.联合诊断标准:产前超声和MRI 其中一种诊断为闭合性脊柱裂即可确诊。
4.记录分娩胎儿出生后的临床诊断结果,对引产胎儿行MRI检查,若MRI不能明确诊断则进行尸检。
三、统计学处理
应用GraphPad Prism 9.0 统计软件,计数资料以频数表示,采用χ2检验。以产后临床诊断结果为金标准,绘制受试者工作特征(ROC)曲线分析产前超声、MRI 单独及联合应用对胎儿闭合性脊柱裂的诊断效能;曲线下面积(AUC)比较采用Delong 检验。P<0.05为差异有统计学意义。
结果
一、不同检查方式诊断胎儿闭合性脊柱裂情况
26例闭合性脊柱裂胎儿中,产前超声检出20例,漏诊6 例;产前MRI 检出17 例,漏诊9 例;联合应用检出24 例,其中脂肪瘤合并脊髓拴系6 例、单纯脊髓拴系5 例、脊髓脊膜膨出合并脊髓拴系4 例、脊膜膨出合并脊髓拴系和皮毛窦合并脊髓拴系各3 例、脊髓纵裂合并脊髓拴系2 例,假尾合并脊髓拴系1 例;漏诊单纯脊髓拴系和皮毛窦各1例。见表1和图1~9。
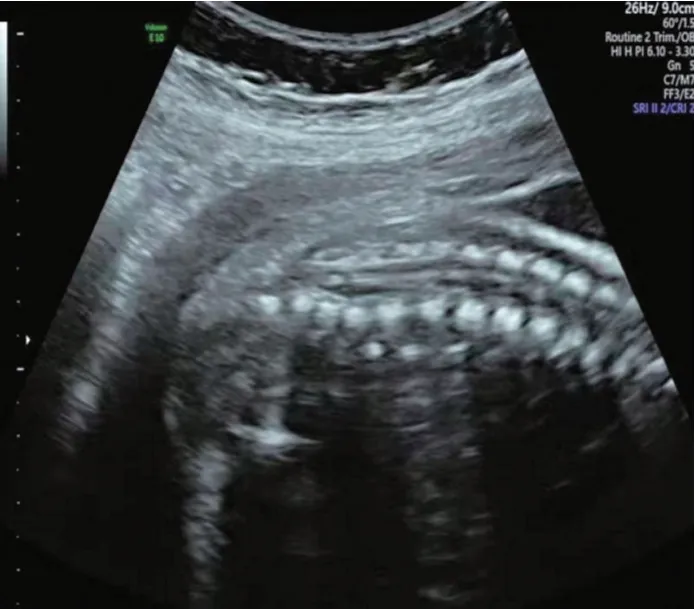
图1 单纯脊髓拴系产前超声图(孕妇35 岁,孕26+6周)

图2 假尾合并脊髓拴系产前超声图(孕妇24岁,孕21+5周)
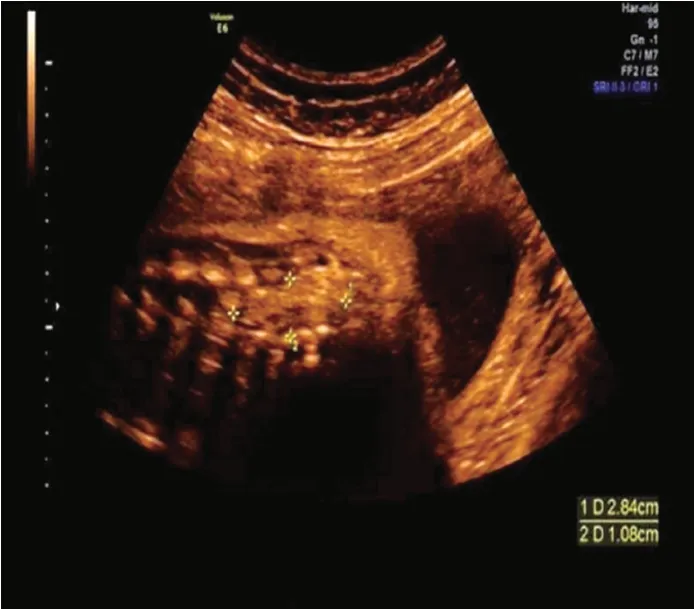
图3 脊髓脂肪瘤合并脊髓拴系产前超声图(孕妇30岁,孕29周)

图4 脊髓脊膜膨出合并脊髓拴系产前超声图(孕妇22岁,孕33+5周)
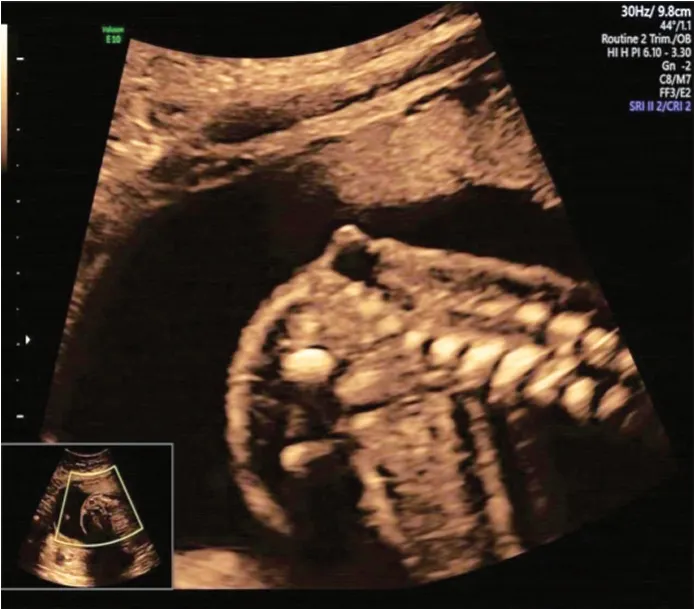
图5 脊膜膨出合并脊髓拴系产前超声图(孕妇27岁,孕21+4周)

图6 皮毛窦合并脊髓拴系产前超声图(孕妇22 岁,孕21+4周)
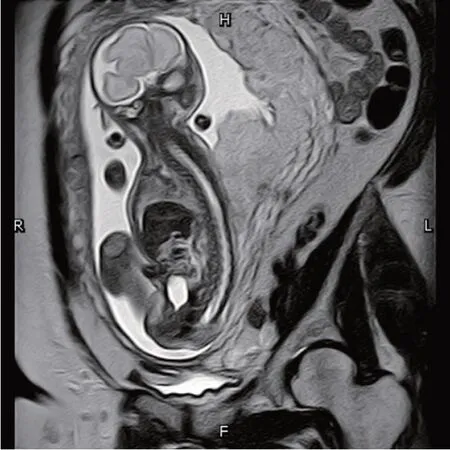
图7 单纯脊髓拴系产前MRI 图(孕妇32 岁,孕28+5周)

图8 脊髓脂肪瘤产前MRI 冠状切面图(孕妇28 岁,孕29周)
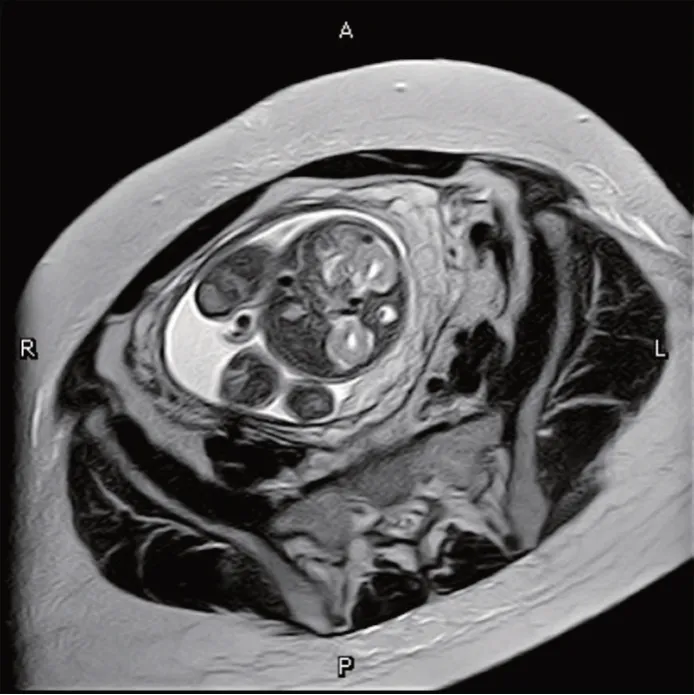
图9 脊髓纵裂产前MRI 横切面图(孕妇35 岁,孕25+6周)

表1 不同检查方式诊断胎儿闭合性脊柱裂情况例
26 例闭合性脊柱裂胎儿中,分娩20 例,引产6 例,引产胎儿经MRI 和尸检证实为脊髓脊膜膨出3 例,脊膜膨出、脊髓脂肪瘤和单纯脊髓栓系各1例,均合并脊髓拴系。产前超声和MRI 联合应用与产后临床诊断相符者24 例,单独应用产前超声或MRI 诊断的病例中,有7 例为MRI 漏诊经超声补充诊断,4 例为超声漏诊经MRI补充诊断。具体病例情况见表2。
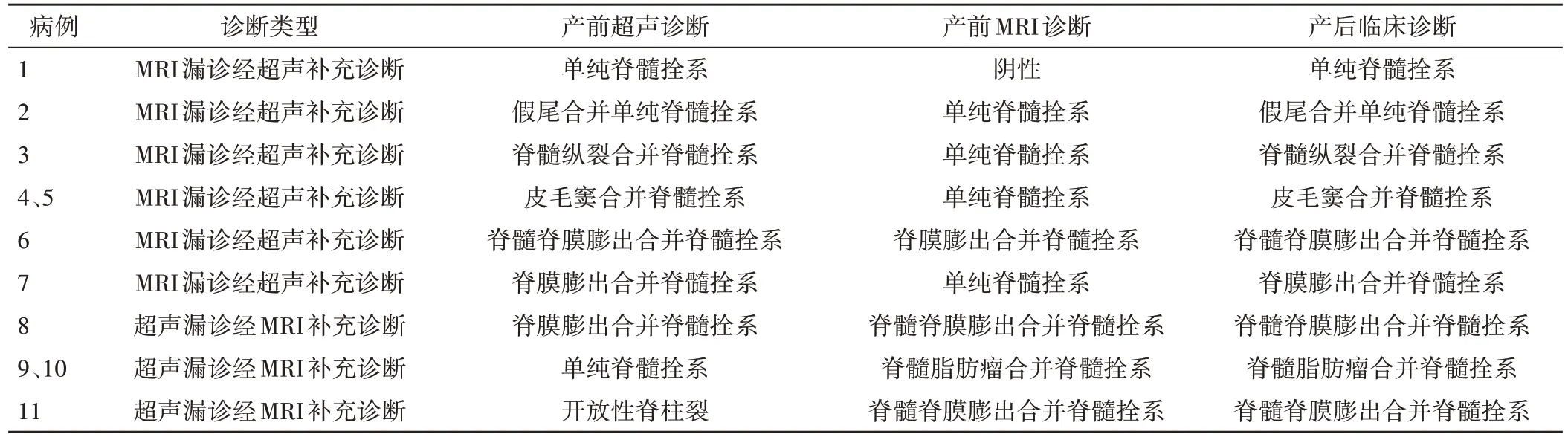
表2 产前超声与MRI诊断胎儿闭合性脊柱裂互相补充的病例
二、不同检查方式对胎儿闭合性脊柱裂的诊断效能比较
ROC 曲线分析显示,产前超声、MRI 单独及联合应用诊断胎儿闭合性脊柱裂的灵敏度、特异度、阳性预测值、阴性预测值、准确率比较差异均有统计学意义(均P<0.05);产前超声联合MRI 的AUC 为0.9120,高于其单独应用(0.8964、0.8757),差异均有统计学意义(P=0.023、0.014)。见表3和图10。
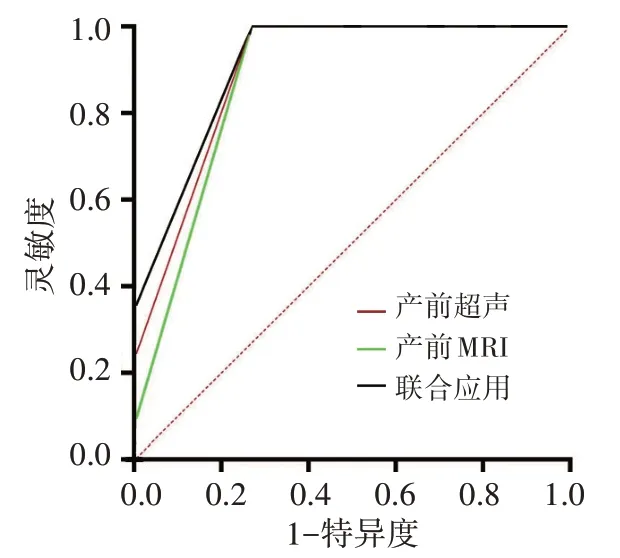
图10 产前超声、MRI 单独及联合应用诊断胎儿闭合性脊柱裂的ROC 曲线图

表3 产前超声、MRI单独及联合应用诊断胎儿闭合性脊柱裂的效能分析
讨论
目前,临床对胎儿闭合性脊柱裂的产前诊断准确率较低[7],原因可能为:①胎儿闭合性脊柱裂的影像学表现较开放性脊柱更隐匿,产前筛查时容易漏诊[8];②闭合性脊柱裂胎儿病变处皮肤完整,无法通过检测母体血清中的甲胎蛋白来提示[9];③闭合性脊柱裂是一种渐进性神经系统畸形,患儿出生后体表缺陷不明显,随着其年龄的增长,逐渐表现出大小便、下肢功能、皮肤感觉的异常,因此部分患儿出生后也无法通过体格检查判断是否存在闭合性脊柱裂[10]。上述因素导致闭合性脊柱裂患儿错过了最佳诊断、治疗时机,直至出现不可逆的神经系统损伤。目前临床多应用产前超声和MRI 诊断胎儿闭合性脊柱裂。超声作为产前检查的首选方式,存在软组织分辨率偏低、受胎位及孕妇腹壁条件影响等不足,MRI 作为补充的影像学检查方式,可以有效弥补上述缺点。近年来超声和MRI 联合诊断在胎儿颅脑畸形、隔离肺、囊腺瘤等方面已较成熟[11]。但针对胎儿闭合性脊柱裂这一产前诊断难点的研究不多,且针对其复杂分型的诊断鲜有报道。本研究收集了不同类型闭合性脊柱裂病例,采用产前超声、MRI 单独及联合应用的方式对其进行诊断,旨在为临床提供参考依据。
本研究选取经产后临床诊断为闭合性脊柱裂的胎儿26例,产前超声准确诊断20例,MRI准确诊断17例,且两种检查方式在分型诊断上存在差异,产前超声和MRI 通过相互补充准确诊断11 例患儿,提示两种检查方式在胎儿闭合性脊柱裂诊断方面各有优势。超声相对于MRI 的诊断优势为:①超声适用于小孕周胎儿的诊断。本研究中MRI 漏诊了1 例孕20 周单纯脊髓拴系,而超声准确诊断;《胎儿MRI 检查的ISUOG 临床指南解读》[12]中也建议应用MRI 对胎儿脊柱和脊髓进行检查至少需在孕20 周后进行,孕周越大,组织分辨率越高,MRI 更能清晰显示胎儿结构。②超声适用于观察更细微的结构,如脊髓纵裂中的隔膜、皮毛窦中的皮肤软组织窦道、皮肤表面的假尾结构等,可以借助线阵探头提高分辨率。本研究中MRI 分别漏诊皮毛窦、假尾和脊髓纵裂各1 例,而超声均做出准确诊断。分析原因主要为窦道、隔膜等组织结构可能因MRI 扫描层厚限制而漏诊。③超声检查切面灵活,相对不受胎动的影响,而MRI 对观察胎儿部分囊性膨出结构和膨出组织表面结构会存在一定干扰。本研究中MRI 漏诊脊膜膨出1 例,但超声可以观察到胎儿脊柱区域皮下的囊性回声,MRI 检查过程中因受胎动干扰,未能清楚显示该区域。④产前超声检查临床应用范围广,技术相对成熟,而产前MRI 具有多种序列选择,不同骨性结构、脊髓、软组织均需要针对性选择,才能发挥MRI 的优势,不恰当的序列选择会损失MRI高质量成像,导致漏误诊[13]。MRI 相对于超声的诊断优势为:①MRI组织分辨率较超声更高,其对于明确软组织性质及观察病变与周边神经组织的关系优于超声[14];本研究中超声漏诊脊髓脂肪瘤1例,仅表现为病变处脊髓增粗,与脊髓回声相似,MRI 则明确分辨出脊髓和脂肪瘤的边界。②有助于诊断颈椎部位的脊髓病变。颈椎部位由于椎体声影干扰,超声易漏诊,MRI利用骨结构中的钙质具有强烈反磁性会导致信号降低这一特性,明显增强骨结构与周围软组织的对比,对于骨骼显示具有独特优势,尤其是部分较小椎管的缺损[15]。本研究由于纳入样本的局限未收集到相关类型的病例。③MRI能克服一些超声检查的局限性,如孕周较大、羊水少、臀位、孕妇腹壁厚等因素均不同程度地限制了超声检查的准确性。
本研究进一步应用ROC 曲线分析产前超声、MRI单独及联合应用对胎儿闭合性脊柱裂的诊断效能,结果显示联合应用的AUC 为0.9120,高于产前超声、MRI 单独应用(0.8964、0.8757),差异均有统计学意义(P=0.023、0.014),提示产前超声和MRI 在诊断胎儿闭合性脊柱裂方面均具有可行性,必要时可以联合应用以提高诊断准确率。《胎儿MRI 检查的ISUOG 临床指南解读》[12]也建议当产前超声对胎儿异常的诊断信息不充分时需行MRI 检查,MRI 可提供重要信息以证实或补充超声检查结果。
综上所述,产前超声检查可作为诊断胎儿闭合性脊柱裂的首选检查方式,MRI 是一种很好的互补影像学检查方式,二者联合应用可有效提高诊断准确率,减少了轻症闭合性脊柱裂患儿的过度引产,为患儿出生后早诊断、早治疗提供参考。但本研究收集的各类型病例数量少,缺乏大样本量的统计分析,也未收集闭合性脊柱裂患儿术后病理资料与超声和MRI进行对比分析。今后需针对上述不足进一步探讨。
