主动经皮穿刺置管引流感染性坏死组织对重症急性胰腺炎病人转归的影响
2023-06-26王梓年李静喆张其勇王煊康祺任彦顺
王梓年 李静喆 张其勇 王煊 康祺 任彦顺
感染性胰腺坏死(infected pancreatic necrosis,IPN)是急性重症胰腺炎(Severe acute pancreatitis,SAP)严重程度的重要决定因素之一,病死率高达30%[1]。早期主要死亡原因是器官衰竭,晚期主要死于感染相关并发症。基于微创化、精准化及个体化的升阶梯治疗方法用于IPN的治疗有效,而经皮穿刺置管引流(percutaneous catheter drainage,PCD)是升阶梯治疗方法的基础,有三分之一的病人可单独经PCD治愈[2]。本研究采用定期扩大引流管直径和增加引流管数量的主动PCD方法治疗IPN病人,并与前期采取标准升阶梯治疗的病人相比较。现报道如下。
对象与方法
一、对象
2017年1月~2020年10月收治感染性胰腺坏死病人74例,男性43例,女性31例,平均年龄(51.20±16.03)岁。酒精性22例、胆源性27例、特发性18例以及其他原因7例。2019年7月~2020年10月间,收治的行主动PCD治疗的IPN病人21例(主动PCD组),2017年1月~2019年3月接受升阶梯治疗的IPN病人53例(升阶梯组)。两组间性别、年龄、胰腺炎的病因、CT严重指数(CTSI)以及术前WBC计数比较,差异无统计学意义。重症急性胰腺炎(severe acute pancreatitis,SAP)的诊断符合中华医学会外科学分会胰腺外科学组制订的《中国急性胰腺炎诊治指南(2021)》[3]。有以下一种或多种情况者纳入IPN:(1)出现腹痛腹胀加重、反复发热以及白细胞(WBC)计数、降钙素原、C反应蛋白、D-二聚体等实验室检查指标升高等全身炎症反应表现且排除其他感染病灶;(2)计算机断层(CT)扫描发现“气泡征”;(3)血液培养或PCD引流液或坏死组织中发现细菌。
二、方法
1.基本治疗方法:所有病人按照指南进行规范化治疗[3-4],包括早期积极的液体复苏、器官系统支持、维持水电解质平衡、抑制胰酶活性及分泌、缓解疼痛和营养支持(肠内或肠外)。当病人病情稳定并能耐受内镜检查后,可通过鼻空肠管行肠内营养。根据引流液培养结果合理选用抗生素。
2.PCD的指征:经积极调整抗菌药物,感染难以控制甚至加重;腹内压增高合并腹腔或腹膜后积液者;腹部增强CT扫描显示胰腺坏死性改变并感染征象,有“气泡征”;或包裹性坏死积液;坏死积液压迫消化道或胆道引起梗阻症状者。升阶梯组行PCD一般在发病2周以后进行。
3.PCD方式:所有PCD的位置、路径根据影像定位的位置在超声或CT引导下进行。采用Seldinger 技术,常规消毒铺巾,局麻后使用18G针和0.035(英寸)硬导丝穿刺。成功后,抽取液体样本做药敏试验及培养。用筋膜扩张器扩口,随后将导管(猪尾导管或 Malecot 导管)经导丝置入引流部位后缝线固定。留置导管进行重力引流,生理盐水(50~100 ml)床旁冲洗引流管,每天至少1次。PCD后,病人每隔3天行USG评估引流效果。对于器官功能障碍未改善、腹部症状未缓解、病情恶化以及由于坏死物聚集部位较深而无法进行USG诊断的病人,行增强CT扫描。拔管指征:临床症状好转和CT复查提示胰腺坏死组织基本消失;持续5~7天引流液每天<10 ml;引流液淀粉酶<100 U/L;引流液细菌培养阴性的病人可拔除引流管。(1)主动PCD治疗方案:主动PCD治疗是指病人有引流指征,对所有坏死及渗出物聚集处均进行PCD引流,该治疗方案包括:定期增大引流管直径:第一次在CT或USG引导下置入PCD(14 F),此后每4到6天在USG引导下,经同一通道更换1次更大尺寸导管(导管直径每次增加 2~4 F),直至最大的28 F。对于引流效果不佳或引流管堵塞者,在USG引导下进行导管更换和升级,直至痊愈。对于留置引流后病情恶化以及由于坏死物聚集部位较深而无法进行USG诊断的病人,首先行引流管造影,明确引流情况,并行增强CT扫描评估后,决定是否升级至微创坏死组织清除术。置入新的PCD 发现新的渗出及坏死物(在第1次PCD之前或当时的影像中不存在)以及原有渗出及坏死明显扩大,需置入新的PCD引流。(2)升阶梯治疗方案:第1次 PCD(10 F)冲洗引流后,病人病情没有改善或恶化,且CT显示坏死渗出物扩大或出现新的渗出及坏死时,扩大引流管(最大为16 F)。对于难以控制的脓毒症,持续性发热,心率增快,合并多器官功能障碍及病灶引流效果不佳者可升级至微创胰腺坏死组织清除术。
4.观察指标及随访:记录接受PCD治疗的IPN病人基本信息:年龄,性别,胰腺炎病因;CTSI;病人疾病严重程度;入院时白细胞(WBC)计数。PCD初始导管大小、导管尺寸增大数、新增PCD导管数、PCD 总数、导管最大尺寸、导管总放置时间、住院时间、需进入ICU病人数、ICU 入住时间、需行手术治疗病人数、住院死亡率和PCD相关并发症(胰腺外漏、引流管滑脱、阻塞、腹内出血)。根据最新的国际共识,胰腺外漏(external pancreatic fistula,EPF)定义为 :PCD 3周后,持续引流超过100ml/d的透明胰液,诊断为EPF。
三、统计学方法
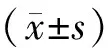
结果
1.IPN病人的治疗效果:主动PCD组住院时间明显短于对照组,并且需要入住 ICU的病人数量较少,差异有统计学意义(P<0.05),但两组间ICU监护时间比较,差异无统计学意义。两组需要手术治疗和死亡率比较,差异无统计学意义。见表1。主动PCD组有1例横结肠漏病人死亡,1例老年病人(82岁)死于呼吸道感染并发慢性阻塞性肺疾病(COPD)引起的呼吸功能障碍,1例因多器官功能衰竭死亡。升阶梯组2例胃肠道漏,手术造口后合并多器官功能衰竭死亡;1例胰漏合并ARDS死亡;腹腔出血1例死亡;胰性脑病2例死亡;术后重症肺炎并发多器官功能衰竭1例死亡。
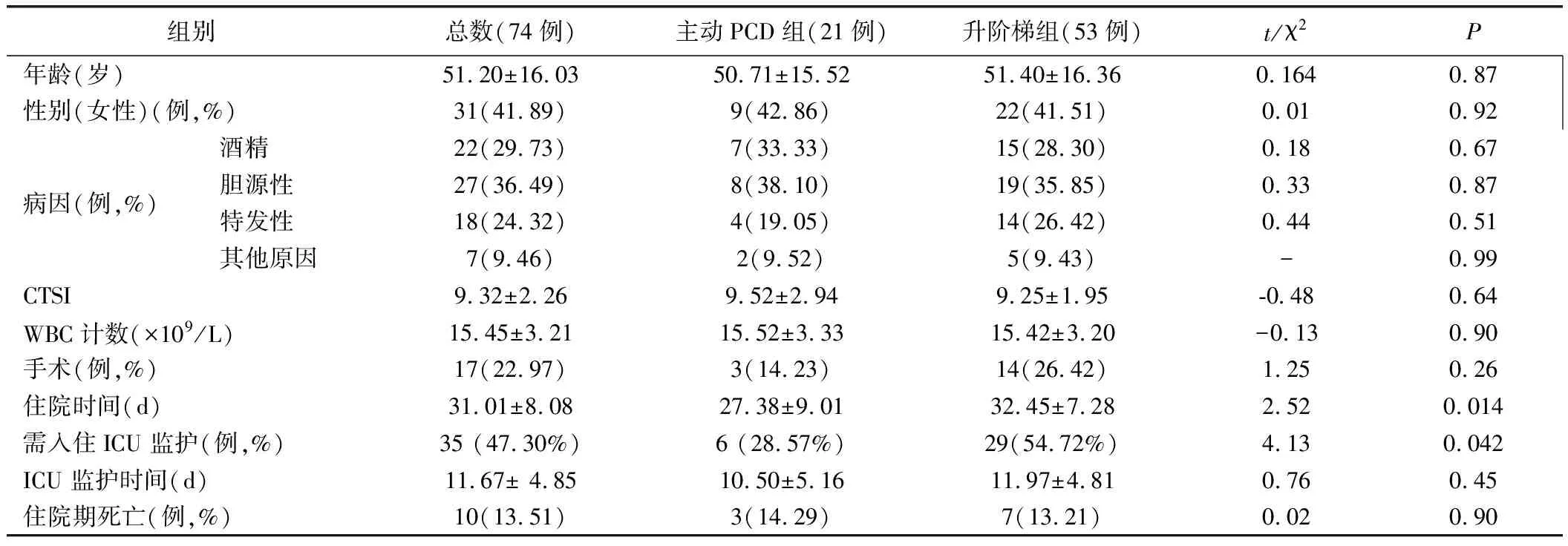
表1 两组人的基本特征及疗效参数比较
3.两组PCD参数比较:两组病人置入的导管数量比较,差异有统计学意义(P<0.05),主动PCD组置入了更多的引流管。主动PCD组置入的导管尺寸明显大于升阶组,差异有统计学意义(P<0.05)。同主动PCD组相比,升阶梯组引流管持续引流的时间更长,更容易堵塞,差异有统计学意义(P<0.05)。主动PCD组中57.14%的病人置入更多的导管,而对照组为32.08%,差异有统计学意义(P<0.05)。与升阶梯组相比,主动PCD组中更多病人的导管得到升级,差异有统计学意义(P<0.05)。见表2。

表2 主动PCD组和升阶梯组病人PCD参数比较
4.两组病人PCD相关并发症比较见表2。以胰腺外漏(EPF)最常见(20例),其次为PCD导管滑脱(13例),3例病人伴PCD相关出血。EPF病人首先均予保守治疗1~2周,对效果不佳者行内镜下胰管支架置入。PCD导管被堵塞或滑脱者,在超声引导下,再次经同一通道置入新的导管。对于PCD导致出血者,查清出血部位及原因,予以对症处理。
讨论
本研究评估了21例接受主动PCD方法治疗IPN病人的治疗效果,并同前期接受升阶梯治疗的53例病人比较。主动PCD方法易于临床操作,同接受升阶梯治疗中标准的PCD引流方案相比,经主动PCD治疗的病人住院时间短,需要ICU监护的病人较少,管腔不易堵塞,能够更早拔除引流管。此外,两组病人的PCD相关并发症发生率较低。
近年来,随着多项高级别临床研究结果的发布[4-5],“Step-up”方式已经成为IPN的首选治疗策略。即首先经皮穿刺引流,对引流效果不佳的病人依次进行视频辅助清创及开腹手术。荷兰PANTER临床研究显示,与直接开腹胰腺坏死组织清除术(open pancreatic necrosectomy,OPN)相比,“Step-up”治疗策略可显著降低IPN病人的死亡率、并发症发生率,以及切口疝、胰腺内外分泌功能不全的发生率。并且获得更佳的远期预后[4-5]。研究显示,单纯导管引流即可治愈35%~70%的IPN病人,而不需要进阶到手术[4,6-7]。Freeny等[8]首次描述PCD在重症和中重症急性胰腺炎治疗中的作用以来,PCD越来越多的被用于治疗重症急性胰腺炎。在IPN病人中,PCD作为“Step-up”疗法的一个组成部分,主要是为了引流坏死物中的液体成分,这种方法是在超声或CT引导下置入10~12 F导管,被动引流坏死物质[9]。在PCD引流几天后,如病人临床症状无改善,则进阶到手术行坏死组织清除术。传统PCD 法无法充分引流非均质的液体和固体混合物。Grinsven等[10]提出了主动的PCD方法。该方法包括:积极主动的行PCD引流;定期更换引流管;逐步更换更粗的引流管以及主动灌洗引流管,以便有效地排出坏死物。与标准 PCD 法相比,该方法可以降低死亡率以及病人升级至手术治疗的几率,病人的严重并发症以及PCD相关并发症发生率并没有增加[7,10-11]。
目前,以PCD为第一步的“Step-up”治疗策略的干预时机仍存在争议。在一项针对专业胰腺科医生的国际调查中[12],45%的专家建议,一旦诊断IPN即刻进行导管引流。72%的专家则认为,行PCD无需限定时间。Boxhoorn等[13]的一项研究对比了IPN病人行即刻引流(IPN确诊后24小时内)和延期引流(延期至透壁性坏死阶段)的并发症,两组病人的并发症发生率、死亡率无明显差异,结果未显示出即刻引流优于延期引流。近期,中国急性胰腺炎CAPCTG团队的一项多中心、前瞻性临床随机对照研究显示,对合并早期持续性器官功能障碍的坏死性胰腺炎病人按照早期按需PCD与延迟干预两种策略进行对比,初步结果显示,早期按需PCD能带来一定的潜在临床获益[14-15]。本研究表明,首次PCD的时机并不影响结果。当病人出现持续的器官衰竭、疑似感染和腹腔高压及腹腔间隔室综合征时,即可行PCD引流。
本研究与以往的方法不同,主动PCD是在预先设定的时间间隔内进行引流管升级,病人在每次引流管升级前都无需进行CT扫描,经超声引导即可完成。这使得该方法利于临床实用,并且不会增加医疗成本。主动PCD法,通过逐步增大引流管尺寸,使得引流通畅,坏死组织易于排除而确保引流管腔通畅。早期和主动的在胰腺渗漏部位引流,使坏死空腔在短期内塌陷,从而控制胰腺分泌物的渗出[10],有利于破裂小胰管的闭合。本研究中病人总体死亡率为13.51%,两组比较,差异无统计学意义,可能与样本量少及样本来源单一有关。
综上所述,与升阶梯方案中标准PCD治疗相比,主动PCD法易于临床操作,可有效治疗IPN,使病人临床获益,而不会产生额外的风险。本研究样本量少,来源单一,仍需大样本的临床研究来证实。
