广西某三甲医院2017—2019年2型糖尿病患者住院费用分析
2023-05-10王红媚洪全丽廖建涵李宏亨罗红叶
王红媚 洪全丽 廖建涵 李宏亨 罗 萍 罗红叶
1 广西医科大学信息与管理学院 广西南宁 530021;2 广西医科大学财务处 广西南宁 530021;3 广西医科大学第二附属医院 广西南宁 530000
糖尿病是由胰岛素分泌不足或胰岛素紊乱引起的一种代谢紊乱,其特点是高血糖,可造成终身并发症[1]。据2015—2017年的全国性糖尿病流行病学调查显示,糖尿病已经成为重要的公共卫生问题[2]。
2019年国际糖尿病联盟(international diabetes federation,IDF)的数据显示,2019年中国在糖尿病患者(20~79岁)约为1.16亿人,占比全球的25%,9个成人(20~79岁)中就有1个患有糖尿病,其中以2型糖尿病为主。预计到2040年,中国糖尿病患者总数将达到1.51亿,是世界上糖尿病患者最多的国家[3],糖尿病不但影响患者的身体和生活品质,而且由于医疗成本的快速上涨,使病人和整个社会都承受着巨大的经济压力。所以,对2型糖尿病患者的医疗负担进行研究,是一个很有实际意义的课题。
本研究通过对2017—2019 年广西某三甲医院2型糖尿病患者住院费用的构成和相关数据的分析,了解影响其住院费用的主要因素,为控制患者住院费用增长、减轻疾病经济负担、合理配置卫生资源提供参考。
1 资料与方法
1.1 资料来源
本研究以2017—2019 年广西某三甲医院治疗出院的第一诊断为2 型糖尿病的住院费用资料进行详细分析,共选取2 325例样本数据,其诊断依据为:国家卫生部颁布的2型糖尿病临床路径诊断标准, 即ICD10 编码为E11.2~E11.9 的糖尿病住院病例。医院的住院费用分为五个方面:诊查费、治疗费、药品费、耗材费以及其他费用。同时以2017 年为基准,利用广西居民消费价格指数(consumer price index,CPI)对以后年份的次均住院费用进行贴现,消除时间间隔对住院费用的影响(表1)。
1.2 数据处理
应用 SPSS和Excel 中的数据分析功能,对不同性别、年度、年龄、住院天数、报销类别及亚型分组进行描述性统计及方差分析。
2 结果
2.1 基本情况
本研究共收集2型糖尿病2 325例的病例住院资料,其中男性1 437例,占比61.81%,女性888例,占比38.19%(表2)。年龄最小为14 岁,最大为92岁,平均年龄为58岁。住院时间以1天为最短,78天为最长,10天为最长。平均住院费用为8 304元,范围为16~329 250元,日均住院费用平均值为1 488元,范围为96~16 135元。

表2 不同性别比较情况
2.2 不同年度住院费用构成比较分析
该院2017—2019年2型糖尿病住院费用及其构成情况见表3,本研究将住院费用分成诊查费、治疗费、药品费、耗材费和其他费用共五大类,其中药品费包含中药费、西药费和中成药费,其他费用包括综合医疗服务费用和血液和血制品等费用。
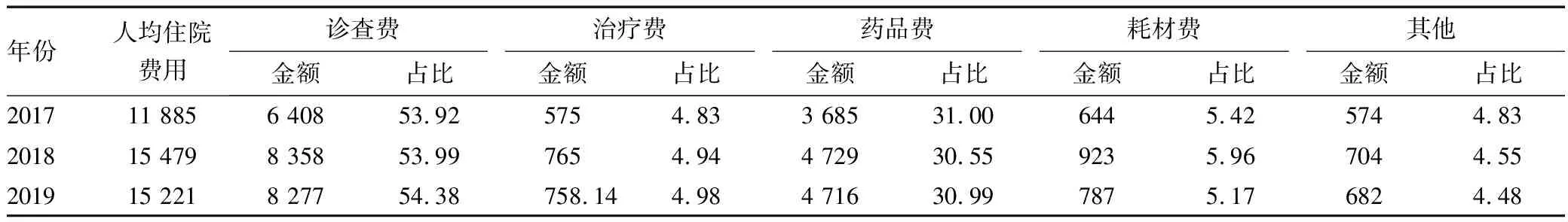
表3 住院费用及构成情况 元(%)
研究显示,总体上患有糖尿病的人数在上升,由2017年的765例增加至805例。人均住院费用增长幅度为28.07%,其中2017到2018年增长幅度较大,增长了30.24%,2018到2019年涨幅趋于平缓。从住院费用的构成来看,2017—2019年,2型糖尿病次均住院费用的构成基本稳定,但在不同年份,次均住院费用有所波动,其中2018年的次均住院费用最高,达154 789元。2019 年各项费用由高到低的排位顺序为诊查费、药品费、耗材费、治疗费和其他。诊查费占比和药品费占比总和均超过50%,药品费占比基本稳定,维持在30%左右,诊查费由2017年的53.92%增长至2019 年的54.38%。
2.3 不同年龄住院费用差异性分析
按每10 岁为一段对所有糖尿病患者进行分组,共分为9组,数据见表4。从表4数据可以看出,患者例数集中在30~80岁年龄段,其中50~60岁年龄段患者例数最多(735例)。随着年龄的增长,20~60岁人群的平均住院费用随年龄的增长而递增,其中50~60年龄段费用最高,为9 213元。60岁以下的糖尿病病人平均住院花费超过8 500元,而60岁以后年龄段人均住院费用在相对减少。方差分析显示,各年龄组的平均住院费用差异无统计学意义(F=1.750,P=0.082),各组之间两两比较,40~50岁和70~80岁以及50~60岁和70~80岁年龄段之间有显著性差异(P<0.05),其他年龄段之间无显著性差异。
2.4 不同住院天数患者住院费用分析
住院天数的长短对住院费用的高低产生直接的影响。在本研究中,住院天数最短为1天,最长为78天,平均住院天数为10天。住院天数按20天为一组分为4组,住院时间20天以下的病人占95.05%,20天以下的病人占4.43%。表4显示,住院费用随着住院天数的增加而逐渐增加,住院20天以下的费用为7 619元,住院60天以上的费用182 367元。经方差分析,各年龄组的住院费用存在差异(F=316.584,P<0.001),住院天数越短,产生的费用越低。经各组之间两两比较,除20~40天和40~60岁天住院天数组之间无显著性差异,其他住院天数组均有显著性差异(P<0.05)。

表4 不同因素影响下住院费用情况
2.5 不同报销类别病例住院费用分析
将2 325例住院患者按照自费、本地医保、外埠医保和其他4种报销类别进行归类分析,其中本地医保包括本市城镇居民基本医疗保险、本市城镇职工基本医疗保险和本市新型农村合作医疗,外埠医保包括外埠城镇居民基本医疗保险、外埠城镇职工基本医疗保险和外埠新型农村合作医疗。
从表5数据分析可知,自费和本地医保患者总数达到2 029例,占到总人数的87.27%。外埠医保病人的总体费用要高于本地医保组、自费组及其他组,本地医保组和其他组费用逐年增加,2017—2018年外埠医保组和自费组费用涨幅较大,分别为55.59%和49.28%,而本地医保组费用涨幅为21.50%,其他组费用涨幅为36.02%。经方差分析,不同报销类别组之间住院费用具有差异性(F=7.746,P<0.001)。经各组之间两两比较,自费组和本地医保组、本地医保组和外埠医保组、外埠医保组和其他组之间有显著性差异(P<0.05),其他报销类别之间无显著性差异。

表5 不同报销类别病例住院费用情况 (n)
2.6 不同亚型病例住院费用分析
把2325例病例按不同诊断亚目进行分组,结果见表6。从表6数据分析可知,病例主要分布在不伴有并发症、伴有多个并发症伴、伴有其他特指的并发症和伴有神经的并发症四个亚型中。次均费用由高到低的前三排位顺序为2型糖尿病伴有昏迷、2型糖尿病伴有酮症酸中毒、2型糖尿病伴有肾的并发症,其中2型糖尿病伴有昏迷住院费用最高,金额为26 668元。经方差分析,不同诊断亚目之间住院费用具有差异性(F=8.431,P<0.001)。

表6 不同诊断亚目住院费用的构成情况 n(%)
3 讨论
3.1 持续优化住院费用结构,持续控制药物比例
研究发现,医院各项支出的比率存在着一定的不合理性,且医院的住院费用构成还有待进一步的优化。2017年到2019 年2型糖尿病患者的人数不断上涨,住院费用也呈现增长趋势。在住院费用的构成中,诊查费和药品费在患者住院费用的支出占了很大比重,药品费的占比总体保持稳定,均在30%左右;而检查费占比由2017 年的53.9%上升到2019 年的54.4%。
经进一步分析并结合实际情况,经过深入的分析,结合现实,第一,药物费用的比重维持在一个较低的水平。2017年,广西城镇公立医院改革基本完成,全面取消药品加成,并保持了30%的比例,表明了政策的初步效果,符合全国卫生健康委员会规定的药占比控制在30.00%以内[4]。其次,医疗费用持续上涨。随着各种检测技术和手段的不断革新和多元化,诊断和治疗技术的发展,以及新技术、新手段的运用,使诊断和治疗的成本逐渐上升[5]。
糖尿病主要以药物治疗为主,应加强对医药费用的控制,建立财政补偿机制,调整医疗服务定价。
3.2 不断规范临床路径,缩短住院天数
本研究发现,住院费用随着住院天数的增加而增加,呈正向相关。这与林凯等人的研究结果一致,即病人的住院时间愈久,床位费愈高,所需的诊察费、检查费、化验费及其他费用也也会随之增加。住院时间愈久,病人的经济负担愈重。住院时间每增加一天,费用便增加1 032元,可见减少不必要的住院天数对减轻患者负担、控制费用的重要意义[6-8]。
缩短住院天数,可通过制定临床路径实施病种管理,临床路径作为标准化的管理方法,可以规范医疗行为、减少卫生资源浪费、降低医疗成本,最终实现“高品质,高效率,低消耗”的医疗服务目标[9]。医院应不断严格规范临床路径,缩短患者住院天数,合理控制2型糖尿病患者医疗费用。
3.3 加强医保异地就医管理,提高异地就医监管水平
通过分析发现,外埠医保病人的总体费用要高于本地医保和自费患者,本地医保和外埠医保患者费用逐年增高趋势比较明显。与本地医保和自费患者相比,外埠医保患者疾病经济负担较重,这可能与省内异地医保患者多为疑难杂症,所需医疗费用较高以及由于缺乏统一的异地患者费用监管机制,医疗机构存在过度医疗和诱导医疗等因素有关[10-13]。
当前,异地就医监管工作的难点在于参保地、参保患者、异地医疗机构之间缺乏协调、监管和制约。由于缺乏有效的监管,使公民在异地就医时享有的合法权利难以得到保护,导致医疗机构存在过度医疗、重复检查等现象,导致医疗费用上涨[14]。
因此,为了保证异地就医的正常运转,必须健全异地就医的管理体系,加强对异地就医的监督。对医保经办机构来说,要健全内部控制制度,在绩效考核指标、协议管理等方面,对异地就医的相关条款和条款进行细化。就社会保险相关单位来说,①加强对其的行政监督和管理,要加强与经办机构、稽查等方面的联系,以形成有效的监管合力;②和外省、本省相关部门加强合作,促进参保地、异地就医的双向核查,及时沟通、扩大异地就医监管的广度和深度[15]。
3.4 提高全民预防意识,有效减少并发症的数量
本研究发现,2型患者例数集中在40~80岁年龄段,其中40~60岁年龄段患者例数达1 153例,占比49.6%。由此我们可以看出,2型糖尿病的患病人群相对逐步“年轻化”,糖尿病不仅仅是60周岁以上的老年人的“专利”,这与当年中青年人的生活方式和饮食习惯息息相关。降低年轻人群的患病率,需要全社会力量在宣传科普方面共同努力,从预防到治疗全面着力。
另一方面,本研究还发现次均费用由高到低的前三排位顺序为2型糖尿病伴有昏迷、2型糖尿病伴有酮症酸中毒、2型糖尿病伴有肾的并发症,由此表明住院费用与并发症数量存在一定关联。随着年龄的增加,老年人的免疫系统功能下降,器官功能下降,易导致其易感性增高,病情发展加速,易发生各种并发症[16]。
因此,要想减少2型糖尿病患者的住院费用,就需要减少并发症。要积极开展2型糖尿病的保健工作,开展社区卫生知识普及,增强公众的保健意识,尽早发现、诊断、治疗,以减少治疗成本[17]。
综上,影响2型糖尿病住院费用的因素主要有三个方面:①年龄、医疗保险类型等;②自身因素,例如有无合并症和合并症的数目;③与医院相关的住院天数、医疗费用组成等相关因素[18]。有研究表明,糖尿病给我国造成了极大的经济负担[19-20]。在本研究中,可以通过不断优化住院费用结构,继续控制药占比,规范临床路径,缩短住院时间,加强医保异地就医管理,提高异地就医监管水平,提高全民预防意识,有效减少并发症个数及类别,有效控制2型糖尿病患者住院费用,合理配置医疗卫生资源,减轻患者与社会的疾病经济负担。
本研究的局限性:但本研究仅对一家三甲医院的2型糖尿病患者住院费用进行了分析,将来需要纳入数量更多的医院及2型糖尿病患者门诊费用进行分析,才能更全面地评估2型糖尿病患者的直接经济负担,具备更好的参考价值。同时,本研究的结果为以往的研究提供了进一步的支持,也为以后的类似研究提供了一定的参考。
