胸腔镜联合右房切开处理起搏器残余电极一例
2023-05-08张疆华陈诚严飞邢强周贤惠李耀东芦颜美祖克拉吐尔洪张玲杨徐郭衍楷贾索尔肖克热提汤宝鹏
张疆华 陈诚 严飞 邢强 周贤惠 李耀东 芦颜美 祖克拉•吐尔洪张玲 杨徐 郭衍楷 贾索尔•肖克热提 汤宝鹏
患者男性,25岁,以“1个月前起搏器程控提示起搏器电池即将耗竭”入院。患者17年前因“病窦综合征,窦性停搏,病毒性心肌炎”安置单腔起搏器。3年前心脏超声心动图检查,心腔各腔室未见增大,左室射血分数0.66。入院后超声心动图:左房内径44 mm,右房内径44 mm,左室舒张末内径58 mm,左室收缩末内径38 mm,左室射血分数0.63,全心腔增大,三尖瓣关闭不全(轻-中度),轻度肺动脉压力增高(43 mm Hg)。心电图为右室起搏,VVI模式,但QRS波时限为220 ms,见图1A。入院诊断:三度房室传导阻滞,心房颤动,心脏起搏(VVI模式)。
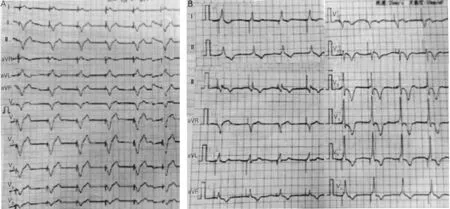
图1 患者更换起搏器前(A)、后(B)心电图
患者植入起搏器已达17年,心脏超声提示全心扩大,瓣膜出现返流,不排除长期右室心尖部起搏导致心脏扩大可能。与患者沟通后,决定拔除原有电极,予以希蒲系统起搏。予以经静脉临时起搏器置入后,静脉麻醉镇痛下,在右侧平行原起搏器切口切开皮肤,分离皮下组织,逐渐剥离电极,穿刺右侧股静脉送入抓捕器由下腔静脉途径抓捕心室电极,试图拔除心室电极,但心室电极部分断裂,仍有部分电极残存心腔,使用抓捕器反复抓捕后不能有效拔除。与心外科医师共同评估病情后,同日在气管插管全麻下,建立体外循环,于胸腔镜下行残余电极拔除。于膈神经上方下腔静脉根部至升主动脉切开并悬吊心包,阻断上下腔静脉后,切开右房(图2A),右房内可见残留的电极,通过三尖瓣隔瓣,紧密相连,无法剥离拔除(图2B),故于起搏电极根部与三尖瓣膈瓣黏连处剪断电极(图2C),术中观察三尖瓣关闭良好(图2D),依次缝合心房、心包(图3A),取出残留电极约8 cm(图3B)。一周后在局麻下行单腔永久起搏器植入术,送入His鞘管引导3830-69电极固定于心室间隔希蒲系统,电极测试参数满意,起搏QRS波时限128 ms,较入院时QRS波时限明显缩短(图1B),术后透视图与术前胸片对比(图4)。术后患者定期随访及起搏器程控,起搏器工作状态正常。
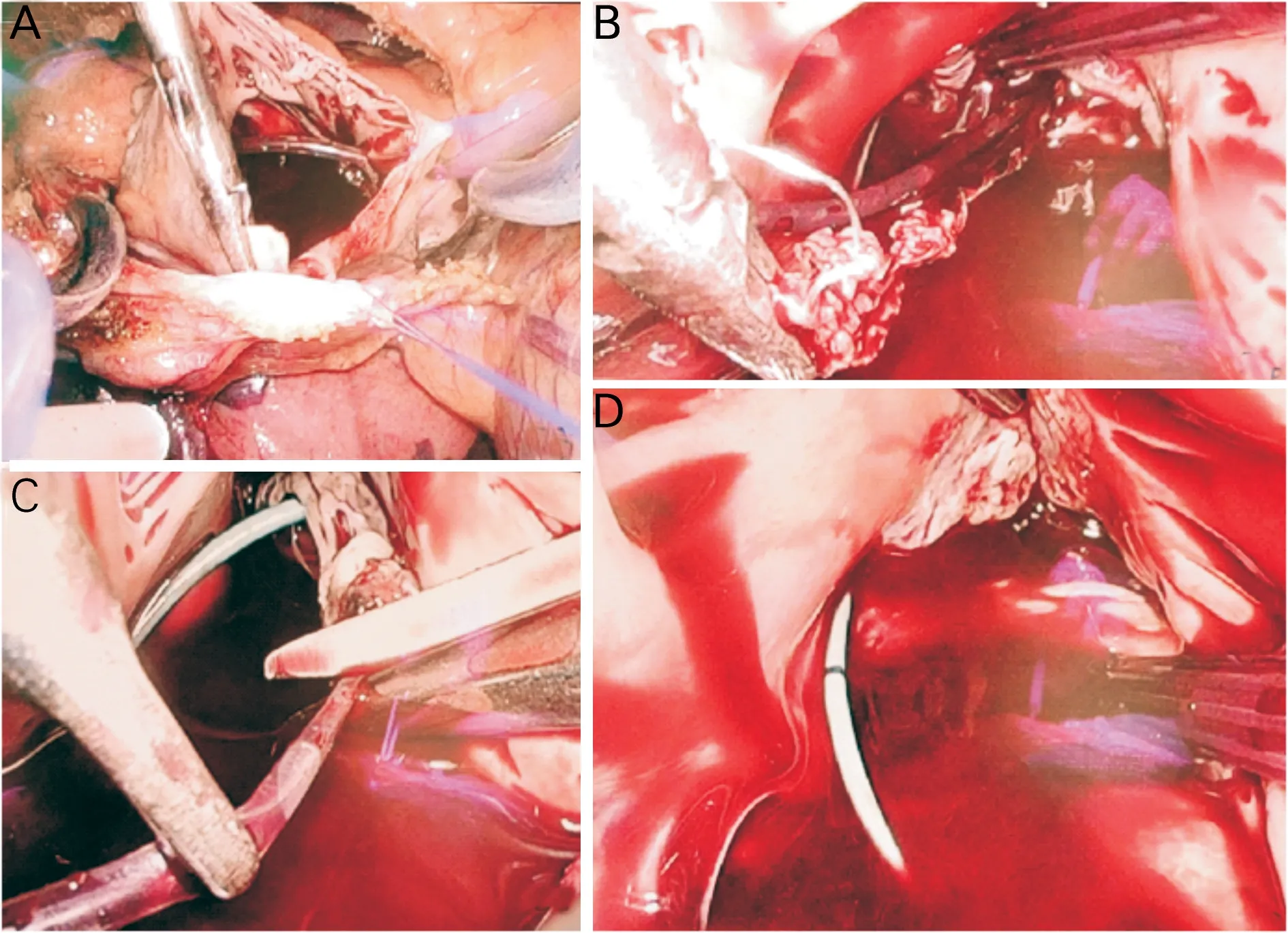
图2 直视下对残留电极的处理照片
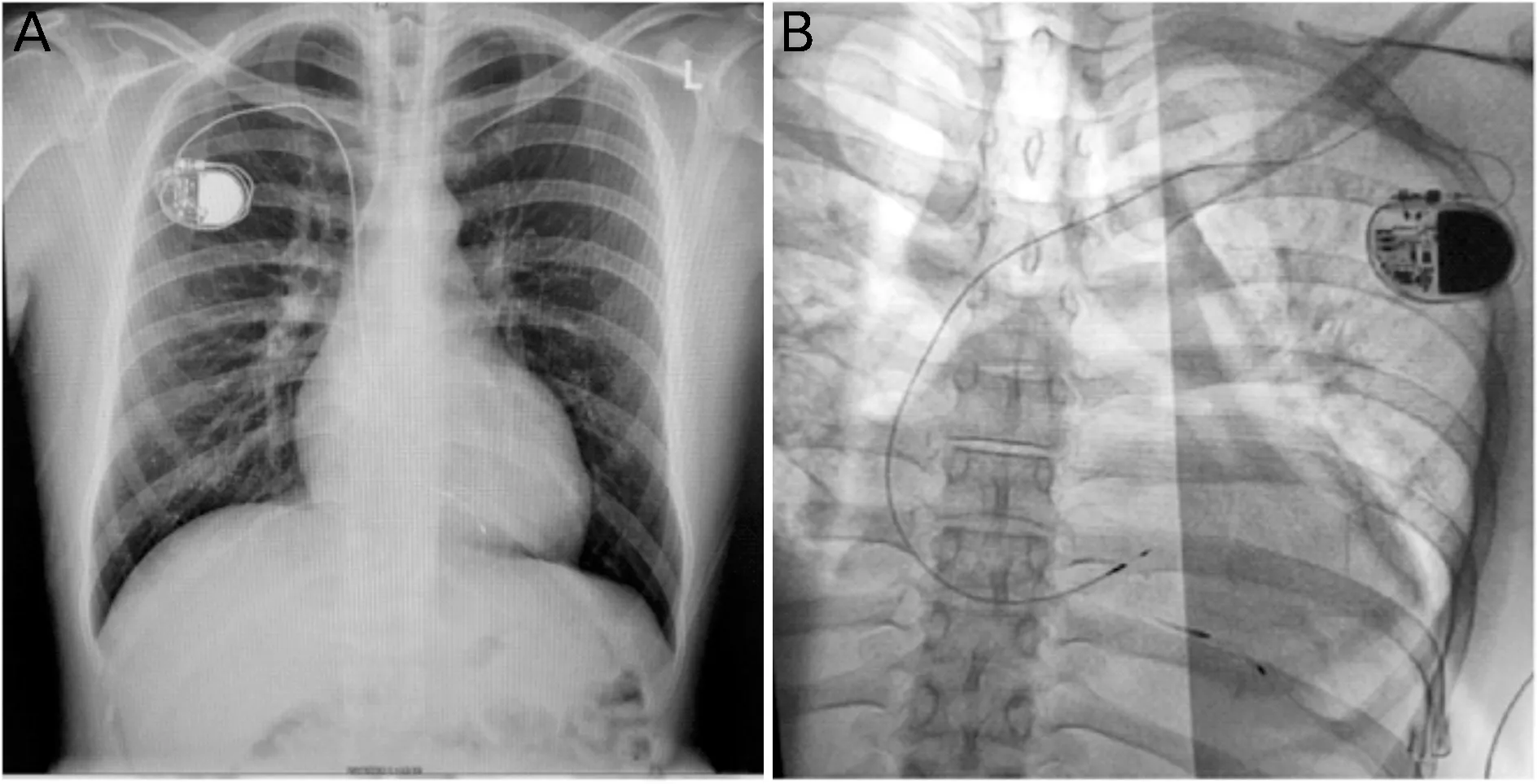
图4 起搏器更换前(A)和后(B)的X 线影像
讨论植入时间较长(>10 年)、电极断裂是预测经静脉电极拔除失败、高并发症发生率的风险因素[1]。长期植入的电极导线通常在相邻静脉内皮和心内膜之间的交界处形成纤维组织与周围组织产生粘连,造成拔除困难。本例采用抓捕器试图拔除残余电极,但电极导线过于老化发生断裂,残留电极无法抓捕。残留的电极可能会导致血栓形成、心律失常以及新电极的过度感知[2],超过4 cm 的残余电极必需拔除[3]。外科处理指通过胸骨中线切开或Byrd开创的传统“经心房”方法,其具有创伤大、住院时间长、并发症高等风险,同时增加了骨髓炎的风险(特别是伴有起搏器系统感染者)[4-5]。而胸腔镜联合右房切开的方式是拔除高危慢性起搏系统或埋藏式心脏转复除颤器电极的一种安全有效的相对微创的方法。该方法扩大了可接近电极的范围,无需正中胸骨切开即可提高完全电极拔除的机会,并且体外循环支持的时间也明显减少,并发症发生率低,术后恢复时间短,降低了胸骨正中切开和心脏相关并发症的风险[6]。本病例采取该方式,在外科及麻醉团队的体外循环支持下,术中采用从三尖瓣处直接离断导线,避免三尖瓣的损伤。
