手术室严密监控及细节护理对髋关节置换术患者治疗质量的影响
2023-04-10邢士玉胡爱萍余广凤
邢士玉 胡爱萍 余广凤
( 天津医科大学第二医院手术室, 天津 300211 )
临床实践发现,因骨折部位供血不足,髋关节骨折患者功能恢复较为缓慢,部分患者易出现关节僵硬、骨折不愈甚至股骨头坏死等并发症,严重影响患者术后生活,而全髋关节置换术在改善关节功能不佳方面效果明显,甚至是应对髋关节终极病变最有效术式之一[1-2]。 良好的护理是保证手术患者术后康复顺利、降低围术期并发症的重要手段,而手术室的严密监控是缓解手术应激创伤的有效途径[3],本研究现拟通过设立对照分组的方式,分析手术室严密监控联合细节护理在髋关节置换术患者中的应用价值。 现报告如下。
临床资料
1 一般资料:选择我院2019 年9 月-2021 年7月接受髋关节置换术治疗的80 例患者为研究对象,按照随机数字表法将其分为观察组(n=40,接受手术室严密监控联合细节护理)及对照组(n=40,接受手术室严密监控联合常规护理)。 调研报医院医学伦理委员会批准实施。 (1)纳入标准:入组对象均经影像学诊断确诊为髋关节骨折、创伤性关节炎等且需实施髋关节置换术;单侧髋关节置换术;意识清晰,能够配合进行调研;临床病历资料齐全;美国麻醉师协会分级I-III 级;患者或其家属签署知情同意书。 (2)排除标准:合并精神疾患者;对调研应用药物过敏者;合并精神疾患者;合并活动性感染者;合并恶性肿瘤患者;合并凝血功能障碍者;合并自身免疫系统疾患者;长期应用皮质固醇类药物治疗者;合并脊柱疾病影响下肢活动者。
2 干预方法:对照组患者接受常规护理与手术室严密监控。 具体措施如下:(1)环境管理。 每天术前30 分钟打开层流系统,打扫干净手术室,30 分钟层流后方可开展各项操作,每台手术前进行卫生清洁,达到该手术间相应级别的自净时间后才能进行下一台手术,每天手术结束后打扫干净手术室并进行30 分钟层流,每周对手术室死角进行彻底清洁1次;(2)人员监控。 每天按通知发放各类衣物,控制人员流动,手术室严格控制人流,术中严格执行无菌操作规程,人员进行手术室各项操作均应佩戴口罩帽子;(3)物品消毒及管理。 手术器械尽快清洁,就地密闭运送处理,特殊感染手术后器械需分类消毒或灭菌处理,每月对灭菌器械、灭菌物品进行微生物学监测。 观察组患者在对照组基础上增加细节护理。 具体措施如下:(1)制定预见性护理计划。 成立预见性护理小组,采取会议讨论、头脑风暴、文献查阅、过往病例分析等方式对髋关节置换术患者常见并发症进行罗列,并就可能影响患者术后康复的因素进行分析,针对性制定预见性护理计划;(2)心理护理。 受病情影响,患者多存在较为明显的不良情绪,包括焦虑、抑郁、沉默、悲观甚至绝望等,这都影响治疗的进行以及患者预后,护理人员可针对性实施交流访谈,做好患者心理辅导工作,同时鼓励家属积极与患者互动,缓解其不良情绪,提高其治疗信心;(3)健康教育。 通过发放资料、微信推送、视频播放等方式对患者实施健康教育,通过提高患者对病情知情度来缓解患者不良情绪;(4)营养干预。 针对患者免疫力低下、耐受力差的实际,术前请营养科专家进行会诊,针对患者实际制定术前营养干预方案,提高患者手术耐受力;(5)术后营养管理。 要充分认清营养不良对患者术后恢复的影响,术后积极监测患者白蛋白,必要时可静滴人血白蛋白,同时加强术后蛋白质摄入量(每天摄入量>12 g/kg,以优质动物蛋白为主);(6)疼痛护理。 针对患者术后疼痛持续的实际情况,医护人员会同患者家属可采取适量服药、注意力转移、体表按摩、针灸等多样性措施来进行疼痛干预,以降低患者术后疼痛度。
3 观察指标及评测标准:(1)分别于术后3 天、术后7 天、术后10 天和术后14 天时采用VAS 量表[4]对2 组患者的静息状态VAS(RVAS)、主被动训练时VAS(IVAS)和持续性被动训练时VAS(PVAS)评分进行评估。 VAS 量表是临床上常用的疼痛评估手段,该量表由0 -10cm 的1 条直线组成,由受试者根据自身情况选择1 个刻度代表自身疼痛度。 (2)术后1 个月2 组患者髋关节功能及不良情绪比较。分别使用髋关节Harris 评分[5]、Barthel 指数[6]以及老年抑郁量表(GDS)[7]对2 组患者术后1 个月时的髋关节功能、生活质量以及不良情绪进行评估,髋关节Harris 量表是保髋和关节置换术常用评估量表,该量表包括疼痛、功能、畸形、活动度4 大项,量表满分为100 分,得分越高代表受试者髋关节功能恢复越好;Barthel 指数是临床上用于日常生活能力评估的常用量表,该量表共包括进食、洗澡、修饰、穿衣、平地行走等10 个指标,量表满分为100 分,得分越高代表受试者日常生活能力越强;GDS 量表是由学者Brank 等于1982 年制订的老年人抑郁筛查工具,共包括30 个条目,得分0 -10 分代表正常,得分11-20 分代表轻度抑郁,得分21 -30 分代表中重度抑郁。 (3)2 组患者术后6 个月跌倒和再骨折发生率比较。 分别对2 组患者实施为期6 个月的随访,记录2 组患者跌倒和再骨折的发生次数,评估对比2组患者跌倒和再骨折发生率差异性。
4 统计学方法:将采集的数据录入至SPSS 20.0软件中实施统计学分析,对于计量数据采取(±s)的形式来表示,组间的差异性比较应用Student'st检验;对于计数资料采取(n,%)的形式表示,组间的差异性比较采用卡方(x2)检验。 取P<0.05 为差异具有统计学意义。
5 结果
5.1 2 组患者临床基线资料比较:纳入2 组患者临床基线资料如性别、年龄、体质量、BMI、髋关节置换部位、文化程度、婚姻状态等比较,差异不具有统计学意义(P>0.05),具有可比性。 见表1。
表1 2 组患者临床基线资料比较(±s,n,%)
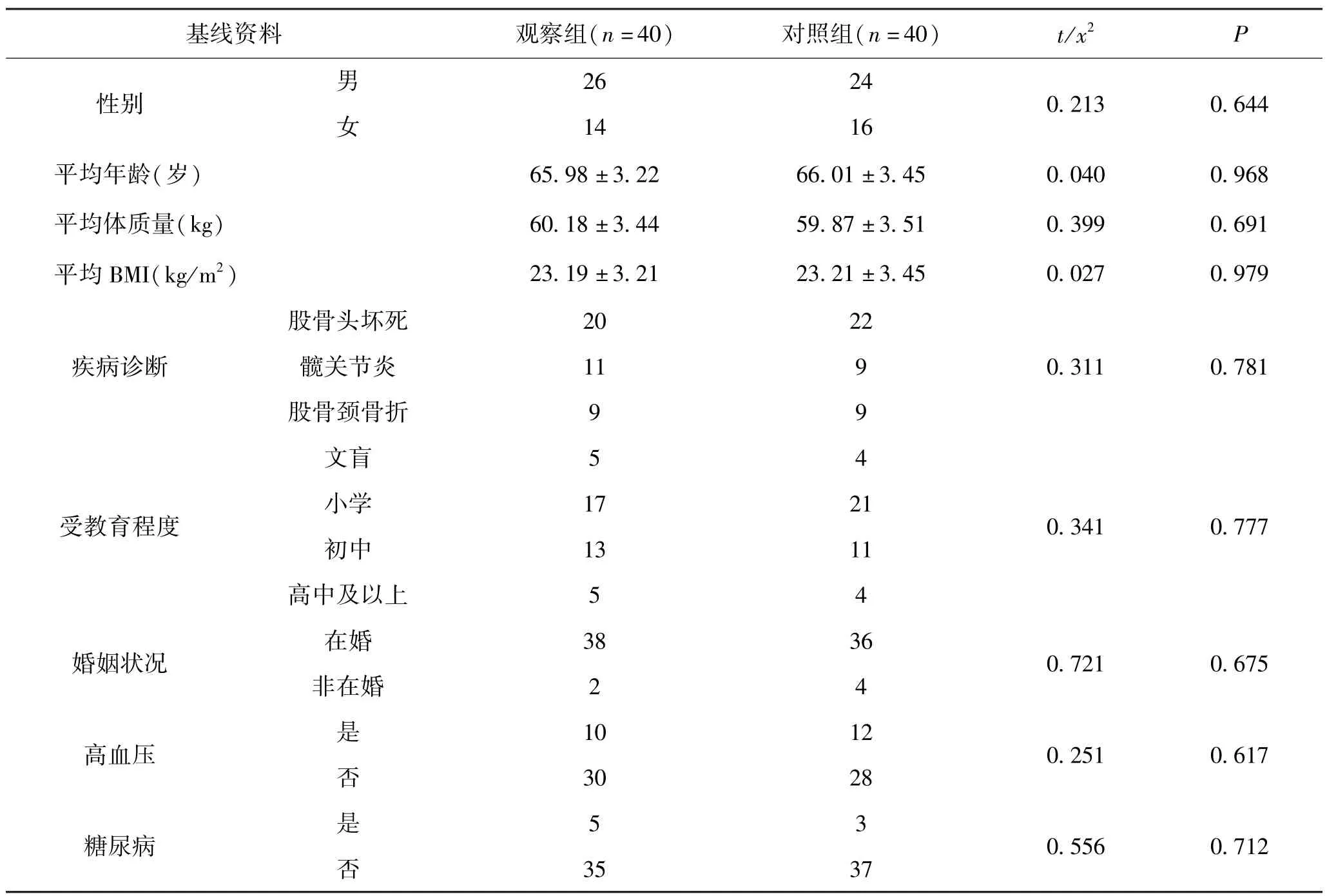
表1 2 组患者临床基线资料比较(±s,n,%)
基线资料 观察组(n=40) 对照组(n=40) t/x2 P性别 男 26 24女14 16 0.213 0.644平均年龄(岁) 65.98 ±3.22 66.01 ±3.45 0.040 0.968平均体质量(kg) 60.18 ±3.44 59.87 ±3.51 0.399 0.691平均BMI(kg/m2) 23.19 ±3.21 23.21 ±3.45 0.027 0.979疾病诊断股骨头坏死 20 22髋关节炎 11 9股骨颈骨折 9 9 0.311 0.781受教育程度文盲 5 4小学 17 21初中 13 11高中及以上 5 4 0.341 0.777婚姻状况 在婚 38 36非在婚 2 4 0.721 0.675高血压 是 10 12否30 28 0.251 0.617糖尿病 是 5 3否35 37 0.556 0.712
5.2 2 组患者术后不同时间疼痛度比较:经评估比较发现,术后3 天时2 组患者的RVAS、IVAS、PVAS 评分比较差异不大(P>0.05),而术后7 天、术后10 天、术后14 天和术后30 天时观察组患者的RVAS、IVAS、PVAS 评分均低于对照组患者,组间比较差异具有统计学意义(P<0.05)。 见表2 -4。
表2 2 组患者术后不同时间RVAS 评分差异性比较(±s)
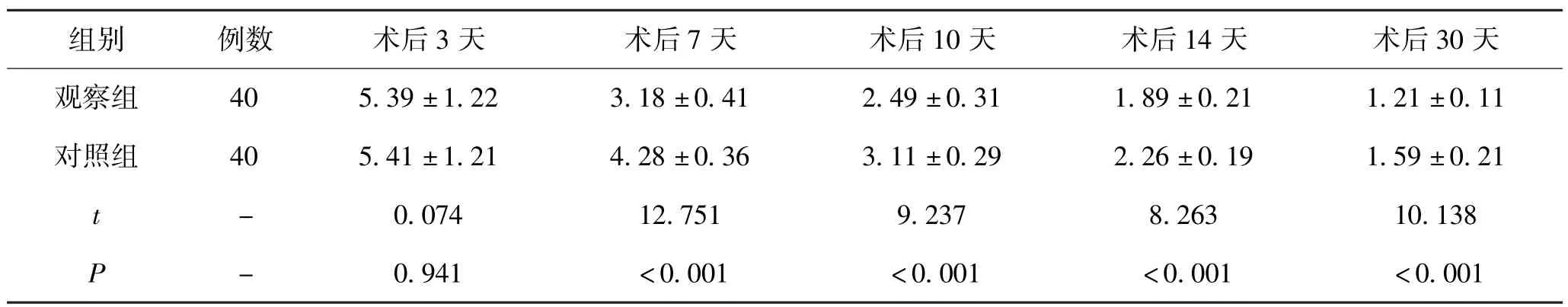
表2 2 组患者术后不同时间RVAS 评分差异性比较(±s)
组别 例数 术后3 天 术后7 天 术后10 天 术后14 天 术后30 天观察组 40 5.39 ±1.22 3.18 ±0.41 2.49 ±0.31 1.89 ±0.21 1.21 ±0.11对照组 40 5.41 ±1.21 4.28 ±0.36 3.11 ±0.29 2.26 ±0.19 1.59 ±0.21 t-0.074 12.751 9.237 8.263 10.138 P -0.941 <0.001 <0.001 <0.001 <0.001
表3 2 组患者术后不同时间IVAS 评分差异性比较(±s)
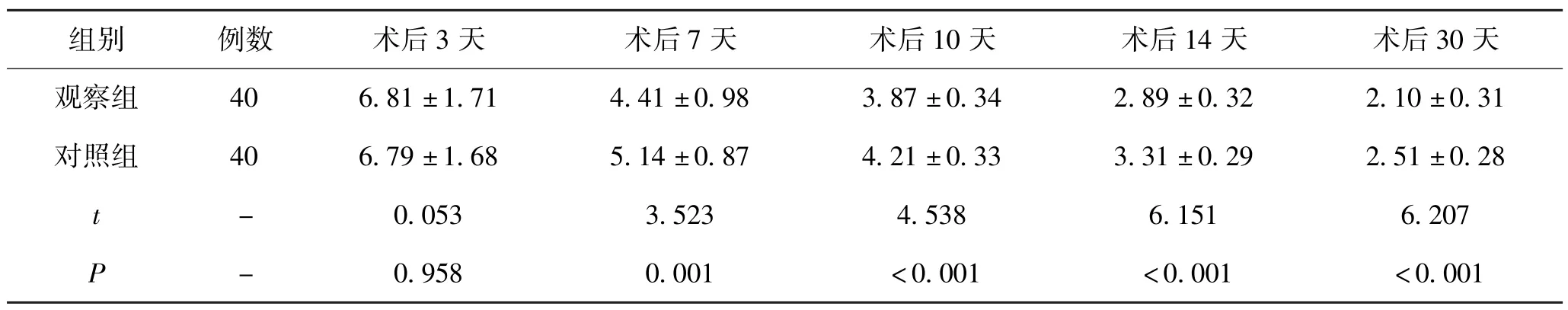
表3 2 组患者术后不同时间IVAS 评分差异性比较(±s)
组别 例数 术后3 天 术后7 天 术后10 天 术后14 天 术后30 天观察组 40 6.81 ±1.71 4.41 ±0.98 3.87 ±0.34 2.89 ±0.32 2.10 ±0.31对照组 40 6.79 ±1.68 5.14 ±0.87 4.21 ±0.33 3.31 ±0.29 2.51 ±0.28 t-0.053 3.523 4.538 6.151 6.207 P -0.958 0.001 <0.001 <0.001 <0.001
表4 2 组患者术后不同时间PVAS 评分差异性比较(±s)
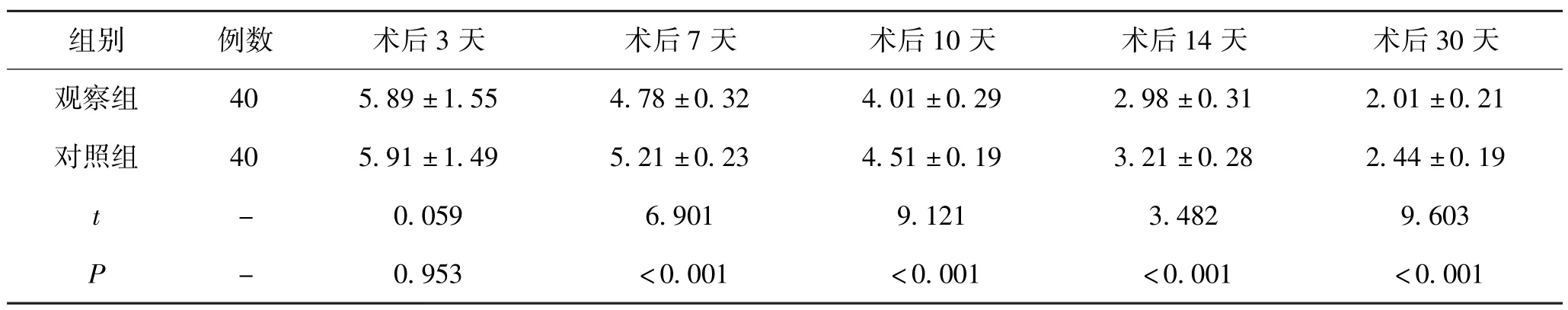
表4 2 组患者术后不同时间PVAS 评分差异性比较(±s)
组别 例数 术后3 天 术后7 天 术后10 天 术后14 天 术后30 天观察组 40 5.89 ±1.55 4.78 ±0.32 4.01 ±0.29 2.98 ±0.31 2.01 ±0.21对照组 40 5.91 ±1.49 5.21 ±0.23 4.51 ±0.19 3.21 ±0.28 2.44 ±0.19 t-0.059 6.901 9.121 3.482 9.603 P -0.953 <0.001 <0.001 <0.001 <0.001
5.3 2 组患者术后1 个月髋关节功能、生活能力及不良情绪比较:经组间差异性比较发现,术后1 个月时观察组患者的髋关节Harris 评分、Barthel 指数评分均明显高于对照组患者,而GDS 量表评分明显低于对照组患者,组间比较差异明显(P<0.05)。 见表5。
表5 2 组患者术后1 个月髋关节功能、生活能力及不良情绪比较(±s)
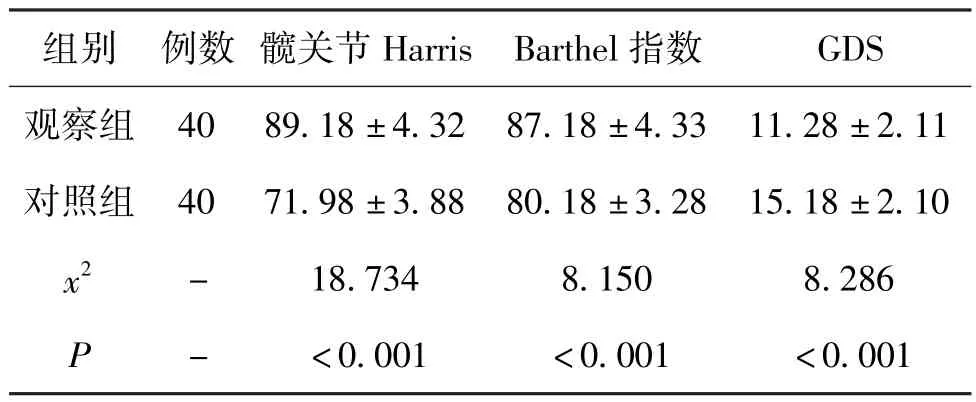
表5 2 组患者术后1 个月髋关节功能、生活能力及不良情绪比较(±s)
组别 例数 髋关节Harris Barthel 指数 GDS观察组 40 89.18 ±4.32 87.18 ±4.33 11.28 ±2.11对照组 40 71.98 ±3.88 80.18 ±3.28 15.18 ±2.10 x2 - 18.734 8.150 8.286 P - <0.001 <0.001 <0.001
5.4 2 组患者术后6 个月随访跌倒和再骨折发生率比较:经比较发现,术后6 个月内观察组患者的跌倒发生2 例次,发生率为4.00%,再骨折发生率1例次,发生率为2.00%,对照组患者跌倒发生8 例次,发生率为16.33%,再骨折发生6 例次,发生率为12.24%,组间比较观察组跌倒及再骨折发生率均低于对照组患者(P<0.05)。 见表6。
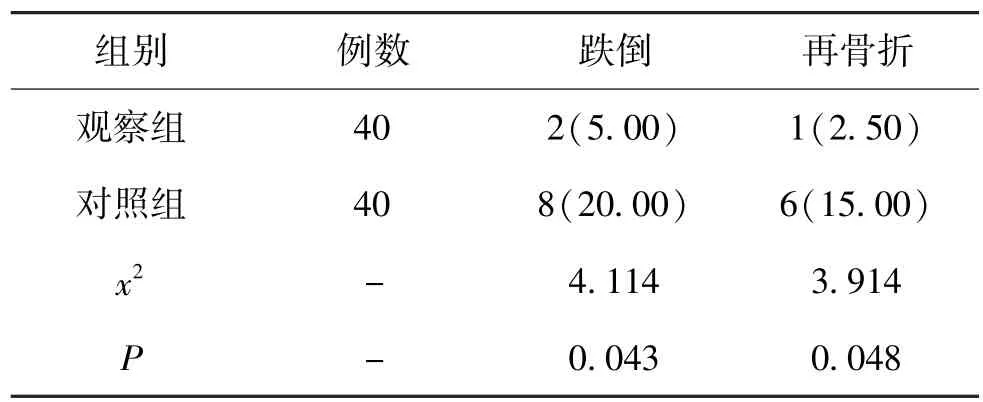
表6 2 组患者术后6 个月跌倒及再骨折发生率比较(n,%)
讨 论
髋关节置换术是一种在治疗骨性关节炎、类风湿性关节炎、创伤性关节炎、股骨头坏死、先天性髋关节发育不良、股骨头坏死、股骨颈骨折等疾病中效果较好的术式,在西方国家该术是位居胆囊切除术后第2 位的手术,近些年随着全球老龄化趋势的显现,髋关节置换术在临床上的应用率也呈现逐年递增趋势[8-9]。 临床研究指出,我国于20 世纪70 年代引入髋关节置换术,于20 世纪90 年代在临床上广泛推开,经过几十年的发展,目前我国每年髋关节置换术可达20 万例,已成为国内骨科最成功的、应用率最广泛的术式之一,手术成功率可达90%以上,在改善老年患者生活质量、降低病残率方面发挥了重要作用[10]。
本研究通过设立对照分组的方式,就手术室严密监控及细节护理对髋关节置换术患者的治疗效果开展了研究,结果显示,相比于单纯进行严密手术室监控的对照组患者,加用细节护理的观察组患者在术后疼痛度得分方面明显占优,无论是RVAS、IVAS或是PVAS 评分,术后7 天、10 天、14 天和30 天时均低于对照组,这提示联合护理有效降低了患者术后疼痛度。 临床实践发现,疼痛是髋关节置换术患者术后常见并发症之一,尤其是老年髋关节置换术患者,受身体机能减退、功能恢复慢等因素的影响,高龄髋关节置换术患者往往需要较其他群体更长的康复时间,而持续的疼痛则一方面会影响临床治疗的开展,另一方面还可能增加某些存在基础疾病患者各类危险事件的发生率[11]。 一项针对98 例高龄髋关节置换术患者的调研发现,入组对象实施髋关节置换术后3 天平均VAS 评分高达(6.10 ±0.32)分,有81.63%的患者主诉疼痛影响康复运动的进行,有51.02%的患者请求服用镇痛药物,有52.04%的患者因疼痛拒绝接受进一步的康复治疗,这提示术后疼痛的存在已经严重影响了高龄髋关节置换术患者术后康复治疗的实施,而这显然是不利于患者术后关节功能恢复的[12]。 而文中观察组患者开展的细节护理将疼痛干预纳入其中,通过积极的疼痛预防来改善了患者术后疼痛症状,这也是观察组患者术后关节功能、生活能力和不良情绪优于对照组的重要原因[13-14]。 最后文中还就2 组患者术后6 个月内跌倒和再骨折的发生率进行了比较,结果显示,观察组患者术后跌倒发生2 例次,发生率为5.00%,再骨折发生率1 例次,发生率为2.50%,对照组患者跌倒发生8 例次,发生率为20.00%,再骨折发生6 例次,发生率为15.00%,组间差异明显。 这提示细节护理在降低术后不良事件发生率方面效果较好,分析其原因与细节护理能够充分调动患者家属参与护理工作中,提高了患者家属对患者术后照看的重视程度,对患者实施了更精细的监护,因而不良事件发生率有所下降[15]。
综上所述,对全髋关节置换术患者开展手术室严密监控及细节护理有助于改善患者术后疼痛症状,同时还有助提高患者术后短期关节功能和生活质量,降低其不良情绪,远期随访还有助于预防跌倒和再骨折的出现。
