肌间隙入路经椎弓根基底外侧壁椎体内打压植骨联合椎弓根螺钉内固定治疗Ⅱ~Ⅲ期Kümmell病
2023-03-25张建乔俞伟曾忠友胡旭琪陆惠根陈宝
张建乔,俞伟,曾忠友,胡旭琪,陆惠根,陈宝
(1.嘉兴市第二医院,浙江 嘉兴 314001;2.中国人民武装警察部队海警总队医院,浙江 嘉兴 314033)
Kümmell病又称陈旧性椎体骨折不愈合、椎体假关节、椎体真空裂隙征、迟发性创伤后椎体塌陷病等[1-2]。近年来,随着人口的老龄化及影像诊断技术的进步,Kümmell病在临床上越来越多见。该病在老年骨质疏松性椎体压缩性骨折中的发生率为7%~37%[3]。对于Ⅰ期Kümmell病,既往多采用卧床休息、支具固定、物理治疗及应用抗骨质疏松药物等非手术方式治疗[4-5]。Ⅱ~Ⅲ期Kümmell病[6]因存在椎体内不稳、椎体塌陷、后凸畸形甚至椎体后壁破裂压迫脊髓或马尾神经,需采用手术治疗。治疗Ⅱ~Ⅲ期Kümmell病的手术方式很多[7-9],包括各种开放性手术和微创手术。开放性手术存在创伤大、并发症多等不足,而椎体后凸成形术(percutaneous kyphoplasty,PKP)和椎体成形术(percutaneous vertebroplasty,PVP)等微创手术存在椎体高度恢复不满意、矫正角度易丢失[10-11]、易发骨水泥相关并发症等问题[12-13]。因此,寻找一种创伤小、伤椎复位好、后凸畸形纠正满意、伤椎骨折愈合好的Kümmell病治疗方法,成为学界的共识。2016年7月至2020年4月,我们采用肌间隙入路经椎弓根基底外侧壁椎体内打压植骨联合椎弓根螺钉内固定治疗Ⅱ~Ⅲ期Kümmell病患者20例,并对其临床疗效和安全性进行了观察,现报告如下。
1 临床资料
本组20例,均为在中国人民武装警察部队海警总队医院住院治疗的Ⅱ~Ⅲ期Kümmell病患者。男3例,女17例。年龄(69.5±7.6)岁。Ⅱ期8例,Ⅲ期12例。均为单椎体病变,其中T112例、T126例、L17例、L24例、L31例。有轻微外伤史9例,无明显外伤史11例。腰椎骨密度(双能X线吸收法测定)T值<-2.5 SD。均伴有顽固性腰背痛,经胸腰支具固定及应用非甾体抗炎药和抗骨质疏松药物治疗2周无效。合并其他椎体陈旧性骨折8例,Ⅱ型糖尿病13例,高血压病16例,慢性阻塞性肺气肿2例。均未合并严重心肺功能障碍、凝血功能障碍、恶性肿瘤等,均无脊髓神经损伤。病程(1.5±0.6)个月。
2 方 法
2.1 手术方法采用气管插管全身麻醉,患者俯卧位,胸部及骨盆垫枕,腹部悬空,使脊柱胸腰段处于过伸位。先用手掌适当按压病变椎体棘突,通过体位和手法适度复位病变椎体。然后常规消毒、铺巾,在C形臂X线机透视下确定病变椎体,以伤椎棘突为中心做后正中纵形切口,依次切开皮肤、皮下组织。于棘突两侧旁开约2 cm切开深筋膜,经多裂肌和最长肌间隙进入,显露伤椎及其上、下各2个正常椎体的关节突基底部。分别于伤椎上、下各2个正常椎体打入椎弓根定位针,经C形臂X线机透视证实定位针位置良好后,取出定位针,植入8枚合适规格的螺钉(其中1例因伤椎上位椎体陈旧性骨折采用10枚螺钉固定),在椎体两侧安装预弯的钛棒并紧固螺帽。切除伤椎横突(胸椎需切除部分肋骨头),紧贴椎弓根外侧壁行骨膜下剥离直至椎弓根基底,于椎弓根基底外侧壁开口并扩大,将刮匙伸入椎体内,仔细刮除椎体内坏死组织,并用刮匙向四周撬拨进一步行椎体复位。取经生理盐水浸泡后的同种异体颗粒骨混合切除下的横突等自体骨依次打压植入伤椎(17例行经双侧椎弓根外侧壁打压植骨,3例行单侧打压植骨)。最后用大量生理盐水冲洗并逐层缝合切口,切口内不放置引流管。
2.2 术后处理方法术后使用抗生素24 h,卧床休息48 h后在胸腰椎支具保护下下床活动,术后3周开始腰背肌功能锻炼,常规应用阿仑膦酸钠、活性维生素D、钙剂等进行规范的抗骨质疏松治疗。
2.3 疗效及安全性评价方法记录患者的手术时间、术中出血量,术后12个月根据伤椎CT片评价患者伤椎内植骨愈合情况,分别于术前、术后7 d、末次随访时评定患者的腰背部疼痛视觉模拟量表(visual analogue scale,VAS)评分、Oswestry功能障碍指数(Oswestry disability index,ODI)[14]、伤椎后凸Cobb角、伤椎楔形角(伤椎上终板延长线与伤椎下终板延长线的交角)、伤椎前缘高度比(伤椎前缘高度/伤椎上下相邻椎体前缘高度的平均值×100%)、伤椎后缘高度比(伤椎后缘高度/伤椎上下相邻椎体后缘高度的平均值×100%),观察治疗及随访期间并发症的发生情况。伤椎后凸Cobb角、伤椎楔形角、伤椎前缘高度比、伤椎后缘高度比均在胸腰段侧位X线片上测量,为排除放大率的影响,所得椎体高度的结果除以邻近上下椎体相应高度的平均值进行标准化(对邻近椎体陈旧性骨折者,取伤椎上下第2椎体高度的平均值),结果以百分数表示。所有的影像测量数据均采用明天医网科技有限公司提供的临床影像服务系统进行联机测量。
2.4 数据统计方法采用SPSS21.0统计软件对所得数据进行统计学分析,术前、术后7 d及末次随访时患者的腰背部疼痛VAS评分、ODI、伤椎后凸Cobb角、伤椎楔形角、伤椎前缘高度比、伤椎后缘高度比的总体比较均采用单因素方差分析,同一指标3个时间点之间两两比较均采用LSD-t检验。检验水准α=0.05。
3 结 果
本组患者均顺利完成手术,手术时间(107.0±20.2)min,术中出血量(240.0±90.2)mL。20例患者均获随访,随访时间(18.4±4.2)个月。术后12个月,20例患者椎体内裂隙消失、新骨形成,达到骨性融合,其中16例伤椎与邻近椎体侧方形成骨桥连接。术前、术后7 d及末次随访时,患者的腰背部疼痛VAS评分、ODI、伤椎后凸Cobb角、伤椎楔形角、伤椎前缘高度比、伤椎后缘高度比总体比较,差异均有统计学意义;术后7 d和末次随访时,患者的腰背部疼痛VAS评分(LSD-t=14.27,P=0.000;LSD-t=3.756,P=0.001)、ODI(LSD-t=30.680,P=0.000;LSD-t=3.990,P=0.000)、伤椎后凸Cobb角(LSD-t=6.348,P=0.000;LSD-t=5.764,P=0.000)、伤椎楔形角(LSD-t=9.069,P=0.000;LSD-t=8.453,P=0.000)均小于术前,伤椎前缘高度比(LSD-t=22.210,P=0.000;LSD-t=20.167,P=0.000)、伤椎后缘高度比(LSD-t=6.533,P=0.000;LSD-t=5.749,P=0.000)均高于术前;末次随访时患者的腰背部疼痛VAS评分、ODI均小于术后7 d(LSD-t=3.756,P=0.001;LSD-t=3.994,P=0.000),伤椎后凸Cobb角、伤椎楔形角、伤椎前缘高度比、伤椎后缘高度比与术后7 d的差异均无统计学意义(LSD-t=0.193,P=0.848;LSD-t=0.949,P=0.349;LSD-t=1.576,P=0.123;LSD-t=0.581,P=0.565)。见表1。1例患者于术后7 d出现切口皮下血肿,清除血肿时发现深筋膜裂开,予以严密缝合后切口愈合;1例患者术后复查CT时发现伤椎一侧椎弓根内侧壁破裂,但无临床症状,未做特殊处理;所有患者均未出现脊髓神经损伤、切口感染、内固定松动及断裂等并发症。典型病例图片见图1。
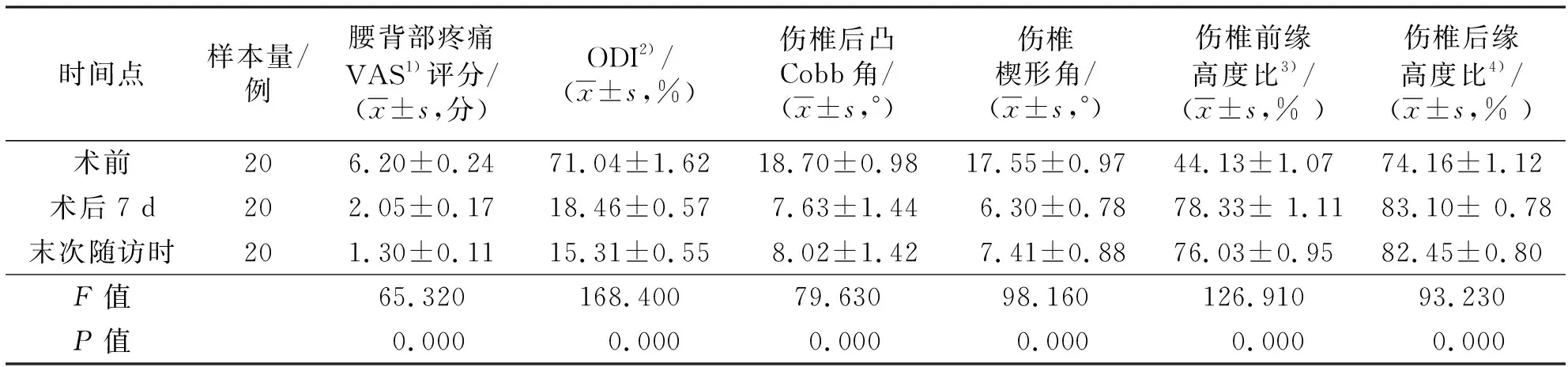
表1 Ⅱ~Ⅲ期Kümmell患者主要疗效指标测定结果
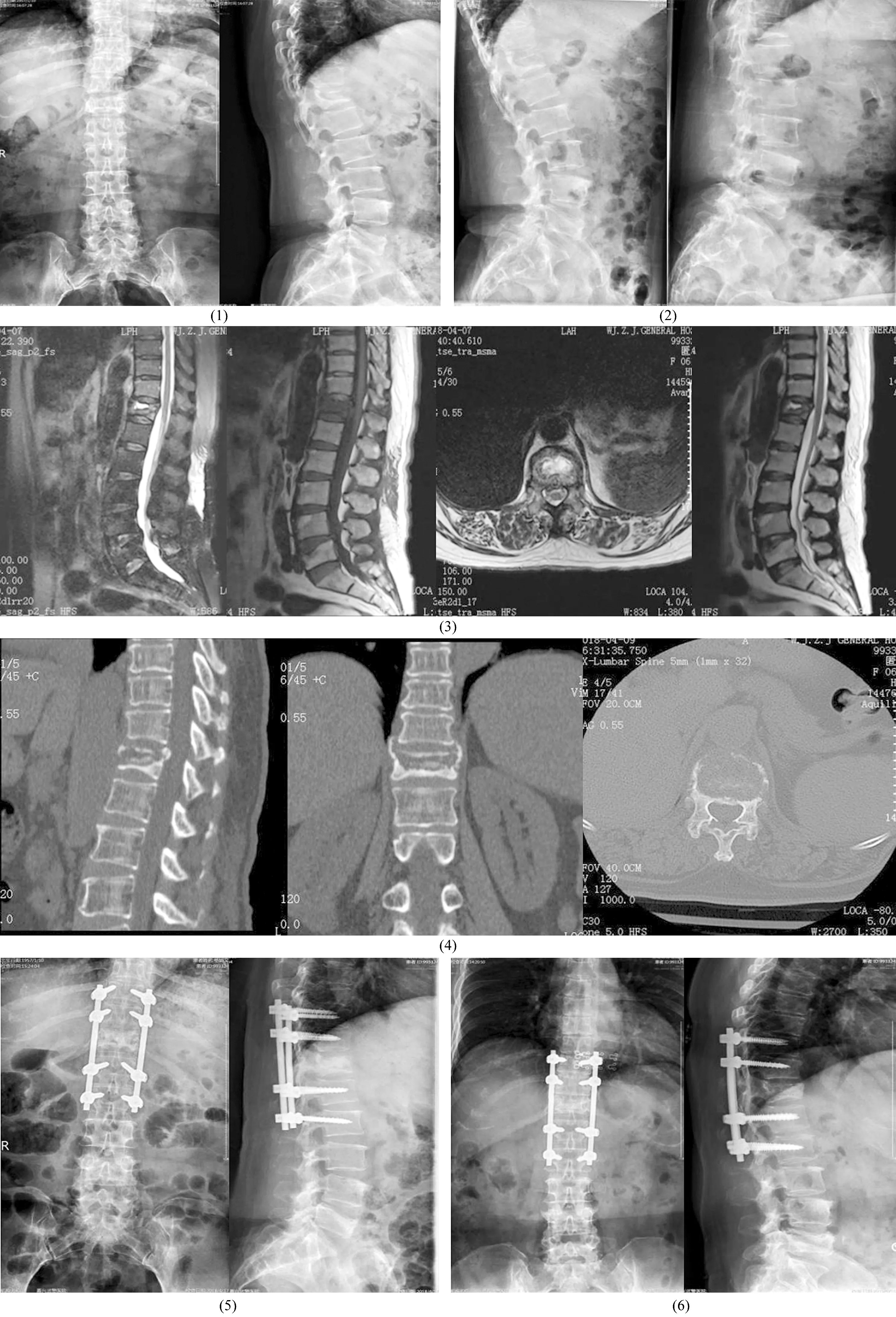
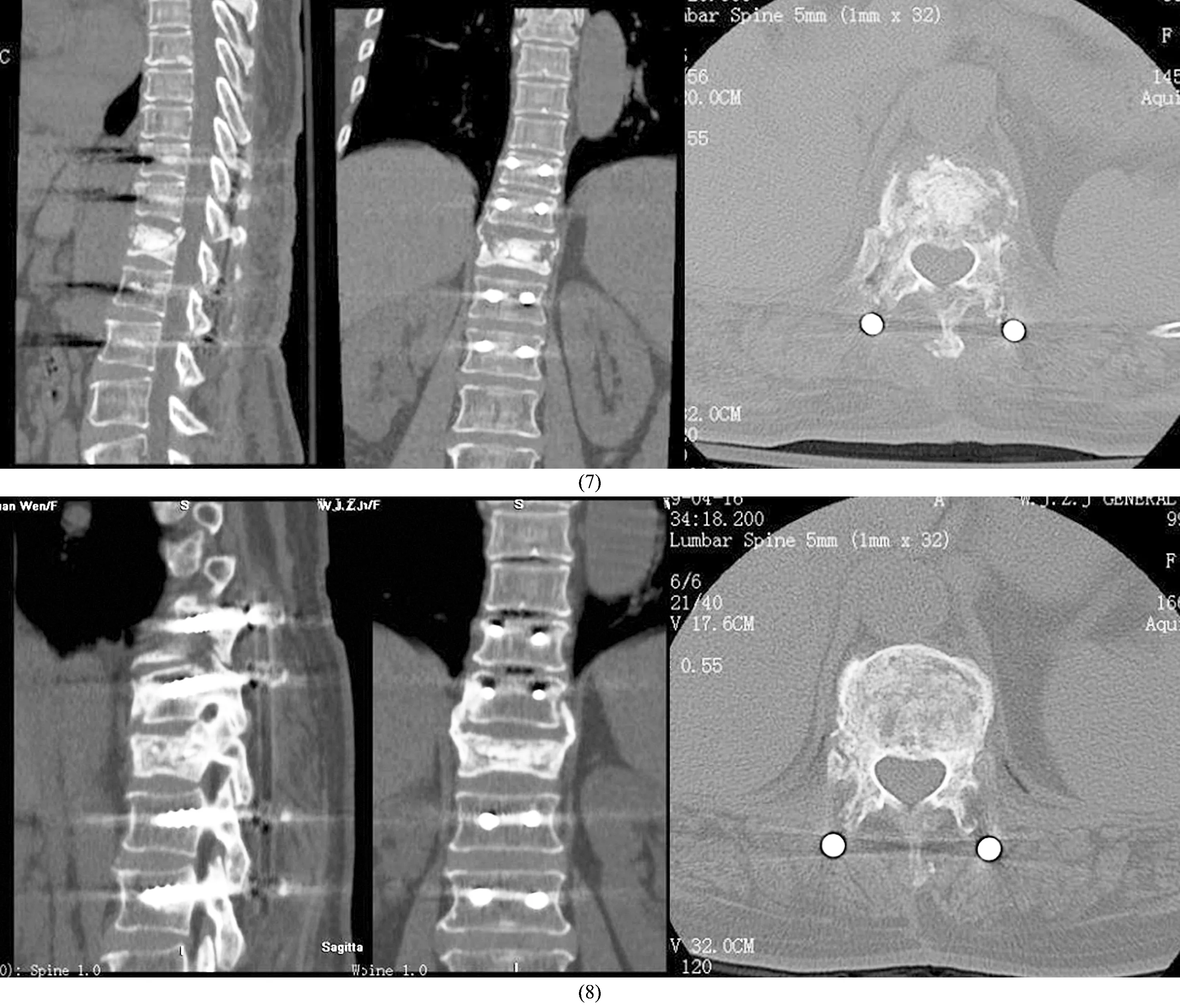
图1 Ⅲ期Kümmell病手术前后图片注:患者,女,61岁,T12Ⅲ期Kümmell病,采用肌间隙入路经椎弓根基底外侧壁行椎体内打压植骨联合椎弓根螺钉内固定治疗;(1)术前正、侧位X线片显示T12椎体塌陷,椎体内裂隙形成,胸腰段后凸;(2)术前过伸、过屈位X线片显示T12椎体前后缘高度及后凸角存在明显变化;(3)术前腰椎MRI检查显示T12椎体塌陷,椎体内流体征,椎体后壁破裂,硬脊膜囊轻度受压;(4)术前CT检查显示T12椎体塌陷,椎体内裂隙形成,椎体后壁破裂,部分突入椎管;(5)术后7 d正、侧位X线片显示T12椎体前后缘高度恢复、后凸畸形纠正,椎体内裂隙消失,椎弓根螺钉内固定位置良好;(6)术后1年正、侧位X线片显示T12椎体前后缘高度及后凸角维持良好,内固定位置良好;(7)术后7 d CT检查显示T12椎体高度恢复,后凸畸形纠正,椎体内裂隙被异体骨填充良好;(8)术后1年CT检查显示椎体内裂隙消失,新骨形成,骨性愈合良好,T11、T12椎体间形成骨桥连结。
4 讨 论
对于Ⅱ~Ⅲ期Kümmell病,近年来多数学者[6-9,15]主张采用手术治疗,目前主要手术方式包括各种开放截骨矫形术、PVP、PKP及经椎弓根椎体内植骨术等。由于各种开放截骨矫形术创伤大、出血多、手术时间长[16],目前临床上广泛开展PVP或PKP[17-19]。虽然PVP或PKP具有操作简便、微创、早期可减轻患者疼痛、改善患者生活质量等优点[10,20],但对于存在椎体内不稳、椎体前壁甚至后壁破裂的Ⅱ~Ⅲ期Kümmell病患者,采用此术式治疗后骨水泥渗漏率较高[21],骨水泥与骨小梁的锚合作用差,不能重建椎体的骨性结构,术后易出现椎体高度快速丢失[10,22]、局部后凸畸形加重[10-11]、骨水泥团块移位[12-13]、邻近椎体骨折[23]等并发症。有学者[24]则尝试采用经椎弓根椎体内植骨术治疗该病,并且取得较好的临床疗效。经椎弓根椎体内植骨术的优势为:通过体位复位可初步恢复椎体高度、纠正后凸畸形;通过充分打压植骨,可以消除椎体前壁或后壁裂隙,避免“蛋壳现象”,促进伤椎骨性愈合,改善伤椎的力学性能,恢复其强度及刚度,实现伤椎的持久稳定。但经椎弓根操作,其骨性通道狭小。王庆德等[25]认为,椎弓根直径小于5 mm的Kümmell病患者不适合采用经椎弓根入路,此入路不利于行椎体病灶彻底清除、塌陷椎体撬拨复位、椎体内充分植骨等操作。此外,经椎弓根入路多取后正中切口显露,需广泛剥离多裂肌,不符合微创理念。
本组患者均采用肌间隙入路经椎弓根基底外侧壁行椎体内病灶清除、打压植骨联合椎弓根螺钉固定治疗Ⅱ~Ⅲ期Kümmell病,并取得了较好的临床疗效。肌间隙入路作为一种微创的显露方式已广泛应用于胸腰椎后路手术[26-27]。胸腰段较下腰椎肌间隙结构更清晰,显露更加方便、快捷,可较快地显露关节突和横突,便于椎弓根螺钉植入。术中切除横突后向深部剥离即可显露椎弓根外侧壁,沿椎弓根外侧壁继续向深部剥离直至探查到椎弓根与椎体连接部的弧形处,即椎弓根基底外侧壁(一般距椎弓根入口处 3 cm 左右,若术中弧形处不明显,可在C形臂X线机透视下定位)。于此处用锐性的开口器开口后,用不同型号的撑开器逐步扩大至直径10 mm左右的骨性通道,即可到达椎体内裂隙部位。与经椎弓根入路不同,该操作不受椎弓根直径和长度的限制,可直接处理椎体内裂隙病灶组织,同时行撬拨复位、打压植骨等操作,具有操作方便、创伤小、出血少等优点。在体位、手法复位的基础上,通过预弯的连接棒与椎弓根螺钉形成的钉棒角,在拧紧螺钉过程中再适度撑开伤椎,使塌陷不稳的椎体获得进一步复位;再用角度刮匙伸入椎体内,对上下终板进行撬拨可使伤椎获得有效复位、后凸畸形得到纠正。通过彻底清除病灶并夯实打压植骨对前中柱起到很好的支撑作用,同时联合后路长节段内固定即刻重建病变节段的三柱稳定性,从而减轻患者术后腰背痛及改善胸腰椎功能。通过自体骨的骨诱导、异体骨颗粒被逐渐爬行替代,伤椎椎体逐渐达到骨性愈合,使病变节段获得远期的稳定,可较好地维持椎体高度和后凸畸形的矫正。
该术式的适应证为:单椎体Ⅱ~Ⅲ期Kümmell病,且压缩椎体通过过伸位能较好地复位椎体前缘高度。其禁忌证为:①椎管内存在骨性压迫或椎间盘突出并伴有脊髓神经损伤症状者;②术前胸腰椎过伸侧位X线片提示伤椎椎体前缘高度不能恢复至75%或以上、存在固定后凸畸形及矢状位失平衡者。手术应注意以下事项:①椎弓根基底侧壁开口部位较深,应靠近椎体侧壁,其位置为上位椎间盘的下方、同位节段血管上方、椎间孔的前上方。节段血管相对恒定地位于椎体中间沟内,在椎体侧表面椎体上缘与同位节段血管之间至少存在9.3 mm的无血管区[28]。因此,在这一区域开口是安全的,但是开口区与节段血管和神经丛等重要结构毗邻,在显露椎弓根基底侧壁时仍需特别小心,建议紧贴椎弓根侧壁进行骨膜下剥离。②复位后的伤椎内裂隙较术前更大,而且椎体前壁、后壁多有破裂,需借助C形臂X线机的引导,这样既可避免刮匙突破伤椎前壁及前纵韧带,又可防止椎体后壁骨块进一步移位进入椎管。③椎弓根侧壁开口过浅或内倾角过大,操作通道易进入椎管而致脊髓神经损伤。④Ⅱ~Ⅲ期Kümmell病患者均伴有骨质疏松,为避免早期内固定松动,应适当增加螺钉的直径,或增加固定节段以分散螺钉的应力。⑤与胸腰椎爆裂性骨折术后出现椎间隙高度丢失不同,Kümmell病一般不存在椎间盘的损伤,因此椎间隙高度丢失有限;但随着骨质疏松的加重,内固定松动或拆除内固定后存在椎体楔形变导致的后凸矫形丢失的可能。因此,我们认为,手术只是一种外科干预手段,骨质疏松是一种全身性病理或生理过程,规范的抗骨质疏松治疗是确保手术疗效的基础。
本组患者治疗结果显示,采用肌间隙入路经椎弓根基底外侧壁椎体内打压植骨联合椎弓根螺钉内固定治疗Ⅱ~Ⅲ期Kümmell病,创伤小,骨折愈合率高,可减轻腰背部疼痛、恢复伤椎高度、改善伤椎后凸畸形、促进伤椎功能恢复,且安全性高,值得临床推广应用。
