全耳内镜下耳屏软骨膜-薄软骨复合体在Ⅰ型鼓室成形术中的应用效果分析
2023-03-14蒋劲松黄辉周明朗何苗柴伟
蒋劲松,黄辉,周明朗,何苗,柴伟
[安徽医科大学附属亳州医院(安徽省亳州市人民医院) 耳鼻咽喉头颈外科,安徽 亳州 236804]
鼓室成形术是现代耳显微外科的基本术式,随着内镜技术的快速发展,耳内镜鼓室成形术也呈现出蓬勃发展的趋势[1]。通过鼓膜修补,达到重建再生鼓膜和恢复听力的目的。因此,对鼓膜修补材料要求较高。常用自体修复材料[2]包括:颞肌筋膜、软骨膜、软骨和脂肪等,生物修复材料主要有脱细胞异体真皮[3]、人工脑(或羊)膜等,但国内外以选择自体材料为主。耳内镜鼓室成形术具有出血量少、手术时间及住院时间短、术后视觉模拟评分(visual analogue scale,VAS)低等优势[4-6],但最佳鼓膜修补材料的选择仍未形成统一意见。本科于2019年1月-2020年12月分别采用耳屏软骨膜和耳屏软骨膜-薄软骨复合体作为鼓膜移植物,实施耳内镜下Ⅰ型鼓室成形术,并观察术后疗效,以探讨两种修复材料的优劣。现报道如下:
1 资料与方法
1.1 一般资料
选取2019年1月-2020年12月70例(70耳)在安徽医科大学附属亳州医院耳鼻咽喉头颈外科因慢性中耳炎静止期行Ⅰ型鼓室成形术的患者作为研究对象。其中,男32例,女38例;年龄12~66岁,平均(39.25±24.50)岁。所有患者根据随机化原则分为对照组和观察组。观察组(耳屏软骨膜-薄软骨复合体组)(n= 35)中,男16例,女19例,年龄12~63岁,平均(38.71±25.50)岁,0.5、1.0、2.0和4.0 kHz平均气导听阈为(36.29±2.26)dB HL,平均气骨导差为(21.07±2.52)dB HL;对照组(耳屏软骨膜组)(n= 35)中,男16例,女19例,年龄16~66岁,平均(39.80±22.50)岁,0.5、1.0、2.0和4.0 kHz平均气导听阈为(36.04±2.51)dB HL,平均气骨导差为(21.14±2.78)dB HL。两组患者性别、年龄、鼓膜穿孔大小、术前平均气导听阈(0.5、1.0、2.0和4.0 kHz)和气骨导差等一般资料比较,差异无统计学意义(P> 0.05),具有可比性。见表1。
表1 两组患者一般资料比较Table 1 Comparison of general data between the two groups
纳入标准:诊断标准符合“中耳炎临床分类和手术分型指南(2012)”[7];鼓膜穿孔至少6个月,干耳2个月以上[8];颞骨CT示听骨链尚完整,排除乳突、鼓窦及鼓室病变;耳内镜示鼓室内干燥,无明显脓性分泌物。排除标准:咽鼓管功能障碍者;有耳硬化症者;感觉神经性耳聋者;鼓膜小-中穿孔者;术前CT显示病变累及鼓窦和乳突腔者;有其他中耳特异性感染者。本研究经亳州市人民医院医学伦理委员会审批通过。
1.2 手术方法
1.2.1 制备移植物在术侧耳屏耳道侧距耳屏尖下3 mm处做一横切口(保留外侧耳屏尖软骨,避免术后耳屏萎缩及变形),暴露耳屏软骨及软骨膜(前与后)。耳屏软骨膜:保持前方软骨膜及软骨不动,仅取后方软骨膜约1.0 cm2,铺平自然晾干,出于对组织活性角度考虑不脱水,晾干后软骨膜面积一般小于1.0 cm2。耳屏软骨膜-薄软骨复合体:将后方软骨膜连同软骨与前方软骨膜予以钝性分离,直至软骨底部,依据不同大小的鼓膜穿孔,留取后方软骨膜与软骨,并将其做适当裁剪,同时将软骨修薄至厚度约0.25~0.50 mm,周围有2.00 mm的软骨膜裙边,剔除中间少许软骨,制作楔形缺口,便于置于锤骨柄上。
1.2.2 全耳内镜下Ⅰ型鼓室成形术所有手术均由同一组耳科医师完成。对照组选用耳屏软骨膜,观察组选用耳屏软骨膜-薄软骨复合体。采用德国STORZ内镜摄像系统和0°耳内镜(直径2.70 mm),行外耳道入路Ⅰ型鼓室成形术。取钩针沿鼓膜穿孔残缘环形切除周围上皮组织,制作穿孔边缘的新鲜移植床,于外耳道距鼓环外侧约0.5~1.0 cm处做一自6点钟至12点钟方向的环形切口,掀起外耳道皮瓣直达鼓环。将鼓环掀开,充分显露鼓室,将残余鼓膜顺锤骨柄逐步松解分离。内镜下探查鼓室腔并确认无残留上皮。对照组鼓室内填充球状明胶海绵内撑移植物;观察组不做填充。两组均将备好的移植物置于残余鼓膜与锤骨柄之间,完成内置并修补穿孔,让移植物边缘与复位外耳道鼓膜瓣相贴合,术后耳道填塞抗生素纱条。
1.3 随访时间
术后随访6个月以上。
1.4 观察指标
观察术后鼓膜愈合情况、听力变化以及是否有并发症。术后1、3和6个月门诊复查耳内镜及纯音筛选测听(0.5、1.0、2.0和4.0 kHz),取最后一次结果计算。记录术后6个月穿孔愈合率、手术前后平均气导听阈和气骨导差,询问其术后有无耳闷及流水,自觉听力是否提高。
1.5 统计学方法
用SPSS 21.0软件进行统计学分析,计数资料以例(%)表示,使用χ2检验;计量资料以均数±标准差(±s)表示,行t检验。P< 0.05为差异有统计学意义。
2 结果
2.1 两组患者术后一般情况
耳道内抗生素纱条术后1周抽除,定期随访。观察组患者术后均无耳闷现象,自觉听力提高满意;对照组中,30例自诉术后耳闷,5例术后无耳闷症状,均自觉听力提高尚可。
2.2 两组患者鼓膜愈合情况比较
所有患者均随访6个月,无失访者。对照组35例中,鼓膜愈合30例(85.7%),再穿孔5例(14.3%),5例均为边缘性穿孔。其中,1例术后鼓膜感染,给予抗感染治疗后遗留裂隙穿孔;4例出现鼓膜移位及回缩,需二次手术修补愈合。观察组中,鼓膜愈合35例(100.0%),未出现穿孔(0.0%),移植物无移位及内陷。其中,1例术后感染,感染控制后,穿孔部位逐渐自愈。6个月后再生鼓膜上可见自穿孔边缘向心性生长的新生血管,移植鼓膜成活后逐渐塑形变薄,接近正常且光滑平整。两组患者穿孔愈合率比较,差异有统计学意义(χ2= 5.39,P= 0.020)。
2.3 两组患者听力变化情况
两组患者组内手术前与手术后6个月平均气导听阈及气骨导差比较,差异均有统计学意义(P< 0.05);两组患者组间术后平均气导听阈及气骨导差比较,差异均无统计学意义(P> 0.05)。见表2。
表2 两组患者手术前后听力变化比较 (dB HL,±s)Table 2 Comparison of hearing changes before and after surgery between the two groups (dB HL,±s)
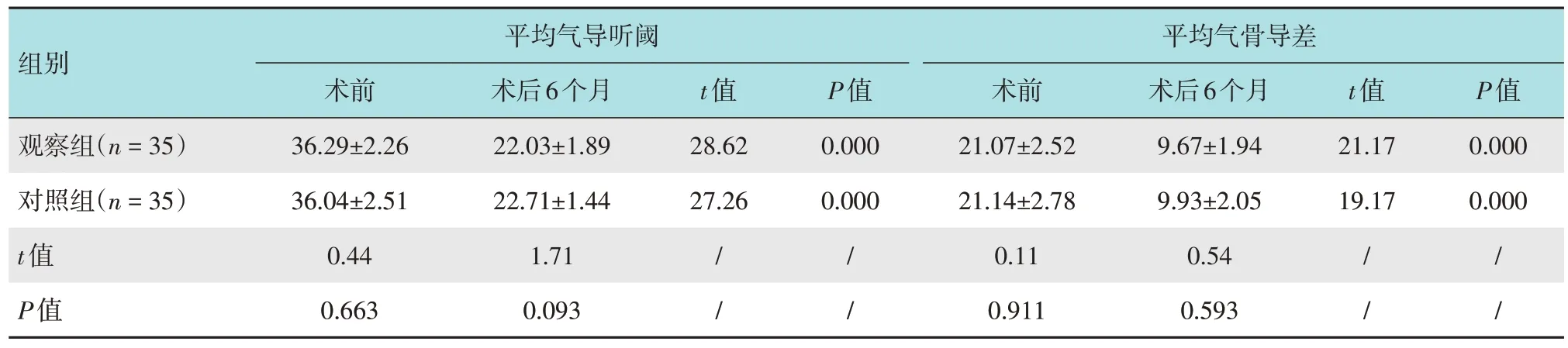
表2 两组患者手术前后听力变化比较 (dB HL,±s)Table 2 Comparison of hearing changes before and after surgery between the two groups (dB HL,±s)
平均气导听阈平均气骨导差组别术前36.29±2.26 36.04±2.51 0.44 0.663观察组(n = 35)对照组(n = 35)t值P值t值28.62 27.26 P值0.000 0.000 t值21.17 19.17 P值0.000 0.000术后6个月22.03±1.89 22.71±1.44 1.71 0.093////术前21.07±2.52 21.14±2.78 0.11 0.911术后6个月9.67±1.94 9.93±2.05 0.54 0.593////
2.4 两组患者术后并发症发生情况
术后随访6个月以上,均无取材区耳屏软骨炎、耳屏软骨坏死以及耳屏变形等,无眩晕和面瘫等其他颅内外严重并发症。
3 讨论
3.1 鼓室成形术在慢性中耳炎治疗中的应用
鼓室成形术是治疗慢性中耳炎的有效措施,主要用于修补穿孔鼓膜及重建中耳传音结构,对于维护中耳微环境和改善听力,避免慢性中耳炎反复发作和听力下降加重,预防继发中耳胆脂瘤至关重要[7]。近年来,耳内镜外科迅速发展[9],LEE等[10]和JAMES[11]分别利用定量Meta分析方法,探讨显微镜和耳内镜下鼓室成形术的临床应用效果,结果发现:两者在鼓膜愈合率和听力改善方面无差别,但耳内镜鼓室成形术在微创性、手术时间、美容满意度和切口并发症等方面占有优势。本研究中,70例Ⅰ型鼓室成形术患者均在耳内镜下完成手术,术中仅取耳道内切口,无需耳后切口、外耳道成形及过多切除鼓室盾板。此外,术中无需变换体位,不仅微创,还提高了听力,也确保了术后外耳道及鼓膜形态的稳定性,从而提高了一期鼓膜愈合率。
3.2 鼓室成形术中鼓膜修补需借助的移植物
鼓室成形术中鼓膜修补需借助移植物来完成,选择合适的移植物对手术成功率及术后听力提高都有着举足轻重的作用。最佳移植物需具备较好的组织相容性、传导性和拉伸性,可防止鼓膜再穿孔及移植物回缩[12]。国内外研究[3,13-14]显示,自体修复材料为最佳鼓膜移植物,但对于自体修补材料的选择各有不同。本研究患者为中耳病变,主要比较采用耳屏软骨膜和耳屏软骨膜-薄软骨复合体行Ⅰ型鼓室成形术时的鼓膜愈合率及听力恢复情况,结果显示:观察组鼓膜一期愈合率达到100.0%,明显高于对照组的85.7%。笔者制作耳屏软骨膜-薄软骨复合体作为移植物时,在其复合体上剔除部分软骨,做一个楔形缺口置于锤骨柄上,不仅能保持移植物稳定,还有利于维持术后鼓膜形态。放置移植物时,软骨组织硬度适中,易于铺设。加上软骨膜张力性作用,致使移植物呈现曲面效应,将凸面一侧软骨面朝向鼓室,能保持或扩大鼓室空间,可避免与鼓岬粘连;凹面一侧带软骨膜朝向外耳道,可增加移植物抗感染能力,且曲面形态接近正常鼓膜。移植物中保留一面软骨膜及周围2.00 mm软骨膜裙带,不仅能通过渗透吸收方式滋养软骨,使复合物不易缺血坏死而长期存活,还可以让外耳道皮瓣与软骨膜及其裙带充分重叠,促进其与残余鼓膜愈合,增强了移植物的稳定性,具有抵抗回缩和吸收的效果,可避免外耳道鼓膜皮瓣形成内陷囊袋而继发胆脂瘤[15]。本研究中,观察组鼓室均无需明胶海绵填充,便可获得较大含气的鼓室,利于声传递,既避免了因填塞物造成黏膜下新骨形成和纤维增生的可能,也避免了患者术后耳闷及听力改善差等情况,这与高滢等[16]报道的空鼓室技术的临床效果一致。耳屏软骨膜虽有薄且软的优势,取材便利,但遇血液后易变形回缩,不利于术中软骨膜放置及固定,且鼓室内必须用明胶海绵填充内撑,反而影响术后鼓膜愈合及听力恢复,术后还易发生鼓膜移位、回缩、鼓室粘连或变形,导致再穿孔,特别是边缘性穿孔的可能性大。本研究中,通过对比耳屏软骨膜与耳屏软骨膜-薄软骨复合体在鼓室成形术中的临床应用效果,证实:耳屏软骨膜-薄软骨复合体在鼓膜愈合率方面优于耳屏软骨膜,术后能够获得良好的解剖学效果。
3.3 不同移植材料对患者手术后听力的影响
与软骨膜相比,耳屏软骨因本身厚度和硬度关系,在机械稳定性方面具有优势,但是否会影响修复后鼓膜和听骨链的振动尚存在争议。邵永良等[17]研究发现,在我国,耳屏软骨厚度有男女性别差异(P< 0.05),分别为0.86~1.16(1.04±0.09)mm和0.85~1.02(0.93±0.06)mm。ZAHNERT等[18]采取激光多普勒研究,结果显示:软骨厚度在0.50 mm及以下时,能很好地协调机械稳定性和声传输损耗之间的平衡。张文伟等[19]利用有限元模型研究不同移植材料修补不同面积中央性鼓膜穿孔对术后听力的影响,发现:随着穿孔面积的增大,0.25 mm厚耳屏软骨效果最佳。选取鼓膜修补材料时,应充分考虑到移植物的机械稳定性和声传导性能。为此,本研究中将获取的耳屏软骨膜-软骨复合体的软骨厚度修薄至0.25~0.50 mm,既保留了移植物机械稳定性和支撑性的优势,又有利于声音传导和提高听力,结果显示:Ⅰ型鼓室成形术中修补穿孔鼓膜有助于听力提高(P< 0.05),但是耳屏软骨膜与耳屏软骨膜-薄软骨复合体在听力改善方面,差异无统计学意义(P> 0.05),表明:耳屏软骨膜与耳屏软骨膜-薄软骨复合体应用在Ⅰ型鼓室成形术中,都能提高手术后听力,且两者的听力提高情况基本接近。
综上所述,全耳内镜下Ⅰ型鼓室成形术符合现代精准微创治疗理念,耳屏软骨膜-薄软骨复合体是鼓膜修补中可靠的自体修复材料,其取材方便,创伤小,术中软骨厚薄适中,可按需塑形,软骨膜裙带可与鼓膜穿孔残缘上皮有效贴合,利于新生上皮迁移,修复后的鼓膜更接近原鼓膜的生理状态;术后可获得更高的鼓膜愈合率和良好的听力效果,具有一定优势,值得临床推广和应用,但其远期疗效还需进一步研究证实。
