血液肿瘤CAR-T 细胞治疗的现状与挑战*
2023-02-13康云梅恒综述胡豫审校
康云 梅恒 综述 胡豫 审校
细胞免疫治疗是一种基于自身免疫系统的主动性免疫疗法,利用免疫细胞杀伤作用的相对特异性、记忆性和持久性,为肿瘤患者实现了更精准、贯彻和长效的治疗模式。血液系统恶性肿瘤处于基因工程编辑的细胞疗法的应用前沿,至2022 年4 月,52.0%的细胞免疫治疗产品为嵌合抗原受体修饰的T 细胞(chimeric antigen receptor-modified T cells,CAR-T),而全球细胞免疫治疗临床试验中56.7%关注于血液肿瘤[1]。其中CAR-T 细胞被赋予非主要组织相容性抗原复合物(major histocompability complex,MHC)依赖性的靶向肿瘤杀伤能力,在多种造血系统恶性肿瘤患者中表现出显著的抗肿瘤活性[2],这也促进了多种靶向CD19 和BCMA 的 CAR-T 细胞产品的批准上市,标志着肿瘤免疫治疗领域革命性进展。
1 CAR-T 细胞疗法在血液肿瘤中的应用
应用于肿瘤治疗的过继性细胞疗法(adoptive cell therapy,ACT)包括淋巴因子激活的杀伤细胞(lymphokine activated killer cells,LAK)、肿瘤浸润性淋巴细胞(tumor-infiltrating lymphocytes,TILs)、TCR 工程T 细胞(T cell receptor engineered T cells,TCR-T)以及CAR-T 细胞和NK 细胞疗法等[3]。在基础免疫学、基因工程、基因编辑和合成生物学上的持续进步,提供了将免疫细胞疗法进一步复杂化的机会,从而改善其效力和安全性,增强了在血液恶性肿瘤疾病等的治疗潜力。嵌合抗原受体(chimeric antigen receptor,CAR)是指由靶向结合抗原的单链抗体可变区、铰链跨膜区和胞内信号传导结构域构成的重组跨膜分子,CAR 基因可通过多种病毒或非病毒载体在体外转导至T 细胞,所制备的CAR-T 细胞在回输后可迁移、重定向至肿瘤细胞并广泛增殖发挥细胞毒性作用[2]。1 054 项注册于www.clinicaltrial.gov 的关于CAR-T 细胞应用于血液系统肿瘤的临床试验中,淋巴瘤使用CART 最多,依次为急性淋巴细胞性白血病(acute lymphoblastic leukemia,ALL)、多发性骨髓瘤(multiple myeloma,MM)、慢性淋巴细胞性白血病(chronic lymphocytic leukaemia,CLL)、急性髓细胞性白血病(acute myeloid leukemia,AML);然而,在实体瘤中CAR-T疗法因其肿瘤固有异质性以及抗原逃逸机制难以确定理想的靶抗原,同时抑制性的肿瘤微环境(tumor microenviroment,TME)使CAR-T 细胞衰竭失活[4-5],治疗有效性降低以及难以克服的靶向非肿瘤毒性成为了进一步应用的阻碍。
1.1 ALL
ALL 是淋巴前体细胞的恶性克隆性疾病,在儿童肿瘤中发病率最高,大多数成年人最终因化疗耐药而导致疾病复发[6]。目前,已有两项商品化CAR-T 细胞产品即tisa-cel 和brex-cel 分别批准用于儿童和25 岁以下年轻成人以及成人B-ALL,其共刺激域分别为CD28 和4-1BB。前者取得最小残留病灶(minimal residual lesion,MRD)阴性的完全缓解(complete remission,CR)率为81%,后者CR 或完全缓解伴随不完全血液学缓解(complete remission with incomplete count recovery,CRi)患者为71%[7-8]。随着多项靶向CD19的CAR-T 细胞疗法临床试验进展,部分患者由于抗原逃逸或CAR-T 细胞衰竭最终治疗无效或复发,因此,寻找替代治疗方案和提高CAR-T 细胞疗效的持续性成为了目前研究的一大重点,包括提出CAR-T后行异基因造血干细胞移植或联合药物等巩固治疗的方案,开发CD19 外其他靶点CAR-T 细胞,构建CD19和CD22 串联CAR-T 或联合分别靶向CD19 和CD22的单靶CAR-T 细胞等多种策略[9]。尽管CAR-T 细胞治疗在ALL 取得良好的完全缓解率,但与治疗相关的抗原阳性或抗原阴性复发仍需要通过创新的CART 疗法设计方案来进一步解决。
1.2 NHL
在ZUMA-1(NCT02348216)中,CD19 CAR-T 细胞axi-cel 用于治疗难治复发性弥漫性大B 细胞淋巴瘤(refractory/relapse diffuse large B-cell lymphoma,R/R DLBCL)患者,并成为首个获批用于治疗淋巴瘤的CAR-T 细胞产品,其长期随访5 年OS 率达到了42.6%[10]。另一项ZUMA-7(NCT03391466)Ⅲ期临床试验在R/R LBCL 成人患者中比较了Yescarta 与当前标准治疗方案用于二线治疗的安全性和疗效,结果显示CAR-T 细胞治疗效果优于包括自体移植在内的标准治疗[11],Yescarta 作为二线治疗方案已被写入指南。Tisa-cel 在ELARA(NCT02445248)临床试验中取得了高达86%的ORR,69%的CR 率[12],被批准用于治疗已接受二线及以上化疗方案的DLBCL、高级别大B 细胞淋巴瘤(B cell lymphoma,BCL)和转化滤泡淋巴瘤(transformed follicular lymphoma,tFL)[13]。liso-cel 是第3 个被批准上市的靶向CD19 的4-1BB CAR-T 细胞,其CD8 阳性和CD4 阳性 CAR-T 细胞比例为1∶1。TRANSCEND NHL 001(NCT02631044)临床研究的ORR 为73%,CR 为53%[14]。Tecartus 即brex-cel 在ZUMA-2(NCT02601313)中ORR 为 92%,CR 为67%;安全性良好,因此也新增了R/R 套细胞淋巴瘤(mantle cell lymphoma,MCL)的适应证[15]。相比ALL,淋巴瘤疾病中CAR-T 细胞治疗取得了相对较低的CR 率,部分回顾性研究对tisa-cel、axi-cel、JCAR014 产品进行了基于CR 率的疗效比较以及基于CRS和免疫效应细胞相关神经毒性综合征(immune effector cell-associated neurotoxicity syndrome,ICANS)发生率的安全性比较,认为axi-cel 相比另外两个产品的安全性较低、疗效更好,但仍有多种因素,如样本量、真实世界疗效和临床特征差异等尚未被排除[16]。
1.3 MM
MM 是一种浆细胞异常增生并伴有单克隆免疫球蛋白或其多肽链亚单位合成分泌增多的恶性疾病,目前仍被认为不可治愈。CAR-T 细胞治疗在MM 取得了显著的疗效,使得其从一种治疗反应率低的肿瘤变为治疗手段多样、可治疗、可控制的疾病[17-19]。Idecel 在KarMMa(NCT03361748)临床试验中ORR 为73%,严格完全缓解(stringent CR,sCR)率为33%,作为首项靶点为BCMA 的CAR-T 细胞产品批准适用于先前接受过四线或以上骨髓瘤标准治疗方案的成人难治复发性多发性骨髓瘤(refractory/relapse diffuse multiple myeloma,R/R MM)患 者[17]。Cilta-cel 即LCAR-B38M,其CAR 结构中包含两个骆驼重链结构域组成的BCMA 识别表位,可能提高了CAR-T 对骨髓瘤细胞的识别特异性以及作用强度。CARTITUDE-1(NCT03548207)ORR 高达97%,其中sCR 为78%。疗效良好的同时,能够维持患者的长期缓解,12 个月的PFS 为77%,12 个月的OS 为89%[18]。然而,抗BCMA 的CAR-T 细胞疗法治疗R/R MM 后患者复发或无效的问题成为了进一步改善其疗效的最大阻碍之一。尽管在MM 中复发时BCMA 靶点丢失的情况较为少见,需要研发新型抗BCMA 的CAR-T 细胞疗法以带来更持久、深度的缓解。其中双靶点CAR-T 包括BCMA联合抗CD38 CAR-T 细胞、BCMA 联合抗CS1 CAR-T 细胞等[19-20],目前已有多个中心开展临床试验并发布数据,显示其对于R/R MM 疾病的疗效显著。
1.4 其他血液肿瘤
应用于CLL 的CAR-T 细胞主要靶向于CD19抗原,总体有效率为50%~80%,CR 率为20%~45%[21]。然而在AML 中,由于疾病分类亚型多、肿瘤细胞的表面分子与造血干祖细胞等表达相近,找到高表达于所有肿瘤细胞及肿瘤干细胞上、但在正常细胞中不表达或极低表达的最佳靶抗原成为了CAR-T 细胞治疗AML 最大的难点。AML CAR-T 中无类似于CD19安全且高效的理想靶抗原,相比抗CD19 的CAR-T治疗导致的B 细胞免疫缺陷,针对髓系细胞的靶向非肿瘤毒性不能通过补充免疫球蛋白而缓解,目前新型靶向CD70 的CAR-T 在前临床开发中展现了一定的治疗活性[22]。T 细胞性恶性血液病的CAR-T 治疗也亟需识别理想靶抗原,尽管其主要挑战与CAR-T 自绞杀有关。CD7 表达于正常T 细胞和NK 细胞表面,且在绝大多数急性T 淋巴细胞白血病和部分T 细胞淋巴瘤为高表达。自然选择CD7CAR-T 相比自体分选CD7 阴性T 细胞和供体来源T 细胞产品,在安全性良好的情况下取得了较好的临床疗效[23]。
2 CAR-T 细胞治疗在血液肿瘤中的挑战及应对策略
目前,CAR-T 细胞疗法在B 细胞血液肿瘤中显示了较高的反应率及CR 率,但CAR-T 细胞疗法的安全性、疗效和生产制造成本成为了制约其应用的重要因素(图1)。
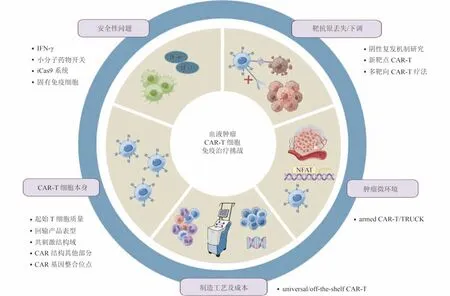
图1 血液肿瘤CAR-T 细胞免疫治疗挑战应对策略
2.1 安全性问题
CAR-T 细胞疗法的相关并发症主要包括CRS、ICANS、血液学毒性和其他并发症(如感染、肿瘤溶解综合征、凝血功能异常及HLH/MAS 等)[24],其中CRS是最常见的靶向毒性,根据不同的产品可出现于CART 治疗后2~14 天不等。CAR-T 细胞结合并杀伤相应的目标肿瘤细胞时,大量释放包括IL-2、IL-8、IL-10、TNF-α、IFN-γ、GM-CSF 等细胞因子,通过旁观者效应进一步交叉活化宿主体内的抗原呈递细胞和T细胞,进而单核细胞、巨噬细胞和树突状细胞活化后导致CRS 的关键参与因子IL-6 以及IL-1 的升高[25]。ICANS 出现于接受靶向CD19、CD22、BCMA 和多种血液肿瘤抗原的CAR-T 细胞疗法的患者[7-15,17-19],该临床综合征与回输后CAR-T 细胞激活释放大量细胞因子等相关,并且与由CAR-T 导致的患者自身免疫系统活化有关,相比CRS 其发病机制尚未明确。通过治疗过程中的监测和评估以及早期和积极的管理,高级别CRS 和ICANS 可以通过早期干预控制平稳和消退,但仍旧无法对患者出现严重CRS 反应进行预测。因此,从CAR-T 细胞本身根本上改善安全性的多种途径被提出。有研究发现,药物阻断或遗传敲除CART 细胞IFN-γ 可降低与CRS 相关的巨噬细胞介导的细胞因子和趋化因子,减轻治疗相关毒性同时下调免疫检查点蛋白表达,增加持久性和抗肿瘤功效[26]。小分子药物例可作为安全性开关来减弱CAR-T 细胞的毒性,如达沙替尼(dasatinib)可抑制淋巴细胞特异性蛋白酪氨酸激酶(Lck)来影响CD3ζ 结构的磷酸化从而减弱CAR 信号传导,作为控制严重CRS 的有效药理性关闭开关,也可有助于ICANS 的治疗[27]。由于固有免疫细胞不同的杀伤细胞因子谱,CAR-NK 细胞疗法治疗的NHL 和CLL 患者未出现IL-6 升高及其相关症状,同时CAR 结构上整合的诱导的半胱天冬酶9(inducible caspase 9,iCas9)系统能触发细胞凋亡,在出现不可接受的毒性作用时作为安全保障[28]。人类白细胞抗原(human leukocyte antigen,HLA)不相合的CAR-NK 细胞可避免αβTCR 介导的移植物抗宿主病风险,因此也是一种潜在的现货通用型细胞疗法。
2.2 靶抗原丢失/下调
除安全性问题外,CAR-T 细胞疗法仍面临着在部分患者中无效或复发耐药的难题,靶抗原丢失或下调、疾病进展以及CAR-T 细胞本身扩增持续不足,是CAR-T 细胞治疗后持续缓解的主要限制[29]。肿瘤发生免疫逃逸的明确机制之一是靶抗原表达降低或完全丧失,从而对CAR 介导的细胞杀伤作用产生耐受。研究发现的与CAR-T 治疗后CD19 阴性复发的相关机制包括CD19mRNA 可变剪接、谱系转换、CD19膜输出过程受阻和胞啃作用等[30],其他导致抗原下调或丢失的其他途径正在积极研究中。这些临床和临床前研究中表明,激活CAR-T 细胞和刺激其产生细胞因子的抗原表达水平和分布密度可能存在一定阈值,基于复发机制针对抗原逃逸进一步改进CAR-T 疗法也成为了研究的新趋势。针对除CD19 和BCMA 外的靶抗原,包括ALL 和NHL 的CD22[9]、MM 中的CD38、CS1[19-20]等,开发新靶点、多靶点或组合不同靶点的CAR-T 疗法有利于为多靶向策略是否能够防止疾病发生治疗相关的复发提供依据。
2.3 CAR-T 细胞本身及TME
目前,研究倾向于从T 细胞相关因素的角度解释抗原阳性早期复发的情况,T 细胞在CAR 修饰之前的起始细胞表型如中央记忆或干细胞样记忆T 细胞表型被认为与CAR-T 细胞有效性相关[31],特定的CAR-T 细胞回输产品免疫表型在回顾性研究中被证明与缓解率相关,如CD27+PD-1-CD8+CAR-T 细胞比例能够作为预测疗效的显著特征[29]。此外,围绕优化CAR 结构设计来改善CAR-T 细胞的扩增动力学和存续能力,对4-1BB 和CD28 共刺激结构域进行比较后发现前者能使CAR-T 效应更久持久[2],CAR 其他组成成分如抗原结合结构域的特定特征、细胞外铰链区以及跨膜结构域的特征,对CAR-T 细胞特性的影响可能存在但尚待进一步研究验证。1 例接受靶向CD19 的 CAR-T 治疗的 CLL 患者出现 CAR-T 细胞的二次扩增高峰,扩增的单个优势CAR-T 细胞克隆的 CAR 整合位点分布于抑癌基因 TET2(tet methylcytosine dioxygenase 2),导致了细胞中央记忆表型比例增加[32]。这表明CAR 基因由病毒载体整合至基因组的位置能够在促进CAR-T 的扩增和存续上发挥作用。CAR-T 细胞的有效性在实体肿瘤的情况下也受到了很大限制,其浸润迁移至表达靶抗原的肿瘤细胞更加困难,同时需要鉴别新的肿瘤特异性抗原表位和克服抑制性TME 带来的物理和代谢阻碍[5]。第4 代CAR-T 细胞,即通用细胞因子介导杀伤的重定向T 细胞(T-cells redirected for universal cytokine killing,TRUCK)或armed T 细胞,通过在CAR 结构上整合活化T 细胞核因子(nuclear factor of the activated T cell,NFAT)转录相应元件和需要在肿瘤区域分泌特定的转基因蛋白的序列,使其能够产生分泌如IL-7、CCL19[33]等细胞因子或趋化因子,募集并活化其他免疫细胞进行免疫应答,增强了抵抗TME 和病灶浸润能力。
2.4 制造工艺及成本
生产CAR-T 产品的时间和成本是扩大CAR-T细胞治疗临床应用的不容忽视的阻碍。CAR-T 细胞疗法的制造工艺以及全流程管理策略发展迅速并逐渐成熟,但各项商品化CAR-T 产品的价格仍大幅提高了治疗门槛。研究者们提出优化制造工艺和制备通用现货型CAR-T 产品以降低成本,同时能够不受不同起始T 细胞数量或质量影响建立稳定高效的细胞生产体系。结合规律成簇的间隔短回文重复序列(clustered regularly interspaced short palindromic repeats,CRISPR)及其辅助蛋白(Cas9 蛋白)技术敲除T 细胞的TRAC 基因是一种常见的基因编辑通用型CAR-T 制备策略。在2 例婴儿B-ALL 中,UCART19作为一种靶向CD19 的利用转录激活样效应因子核酸酶(transcription activator-like effector nuclease,TALEN)技术敲除TRAC 和CD52 基因的通用型CAR-T,在不需要白细胞分离术和桥接治疗的条件下取得了具有临床意义的的疗效[34]。
3 结语与展望
近年血液肿瘤领域的CAR-T 细胞疗法发展迅速,从患者的选择、输注产品的制造工艺、后续治疗监测管理到基础机制的各方向研究使其成为了最有希望治愈肿瘤的免疫疗法之一。但许多挑战限制了其诱导缓解的安全性、有效性和持久性,仍需要创新性的系统研究不断优化CAR-T 细胞疗法的设计和临床转化。CAR-T 细胞可作为一种选择压力促使肿瘤细胞发生抗原逃逸,导致了治疗后患者的高复发率,其造成的靶向非肿瘤毒性的风险也伴随着治疗反应出现。尽管存在挑战,多种针对上述局限的潜在解决方案被提出,作为亟待探索的优先研究领域,大量创新性策略有望改善CAR-T 细胞治疗的安全性问题并优化疗效反应,促进CAR-T 细胞治疗应用覆盖更多血液肿瘤患者。
