不同引产时机对无妊娠合并症非高危初产妇母婴结局的影响
2023-02-10王婧雯
徐 心,彭 芳,王婧雯,张 静
(1.吉首大学医学院临床医学系,湖南 吉首 416000;2.常德市第一人民医院妇产科,湖南 常德 415000)
引产是产科常见工作,传统上认为妊娠已达41周或者过期妊娠孕妇应给予引产,以降低胎儿死亡率、剖宫产率及胎粪吸入综合征发生率等[1-2]。目前非高危妊娠比较公认的引产时机是≥41周[3]。但是研究表明,围产儿在孕37周后死亡率逐渐降低,至孕40周降至最低点,然后又逐渐升高;妊娠超过41周,随着妊娠时间延长,羊水粪染、胎儿窘迫、围产儿死亡等不良妊娠结局发生率将显著增加[4]。美国妇产协会母胎医学会于2012年提出了“足月新概念”,即早期足月为37~38+6周、晚期足月为39~40+6周、42周以后为过期妊娠。结合上述研究,是否必须大于41周才行引产引发广大产科医务工作者争议。基于此,本研究探讨不同引产时机对无妊娠并发症非高危初产妇母婴结局的影响,旨在为足月非高危初产妇引产时机选择提供临床依据。
1资料与方法
1.1一般资料
选择2018年4月至2020年5月于常德市第一人民医院住院引产分娩的420例无妊娠并发症非高危初产妇为研究对象。纳入标准:①孕40~41+6周单胎初产妇;②无任何妊娠并发症;③拟实施引产;④所有研究对象均知情同意自愿参与研究。排除标准:①高危妊娠如妊娠期高血压疾病、妊娠期糖尿病、肝内胆汁淤积症、肾病、甲亢、子宫畸形、羊水过少、胎儿生长受限等;②胎膜早破,阴道见红;③经产妇。依据引产孕周将研究对象分为观察组(孕40~40+6周,n=214)和对照组(孕41~41+6周,n=206)。观察组年龄27~30岁,平均(28.5±1.5)岁;体重60~70kg,平均(65±4.5)kg;体质量指数(body mass index,BMI)18.6~25.4kg/m2,平均(21.4±3.6)kg/m2;引产前Bishop评分(4.52±1.05)分。对照组年龄28~31岁,平均(29±1.4)岁;体重(62~70)kg,平均(66±1.8)kg;BMI 18.3~25.2kg/m2,平均(21.4±3.7)kg/m2;孕前Bishop评分(4.53±1.29)分。两组一般资料比较差异不具有统计学意义(P>0.05)。本研究通过本院医学伦理委员会审核(2020-114-01)。
1.2研究方法
①收集资料:回顾性收集所有研究对象临床病例资料,包括产科专科资料如分娩方式、引产方式、产程状况、母婴结局等,收集人口统计学资料如年龄、住院号、联系方式等;②查体及引产:分娩前经专科医师查体,详细检查骨盆情况,并且通过阴道检查对宫颈Bishop进行评分;Bishop评分≤6分宫颈不成熟者,给予地诺前列酮栓或者米索前列醇[5]促使宫颈成熟;Bishop评分≥7宫颈成熟者,可以直接静脉滴注小剂量缩宫素,或者行人工破膜引产[6];如果引产后未进入产程则视为引产失败;③胎儿监护:对胎儿进行监护,判断胎儿成熟度。
1.3观察指标
观察指标:①记录两组分娩者促宫颈成熟方式及引产方式;②记录并比较两组产程情况,以及剖宫产率、引产失败率;③记录两组围产儿结局,包括体重、新生儿Apgar评分、新生儿转重症监护病房(neonatal intensive care unit,NICU)发生率;④观察并记录两组产妇并发症,包括胎心异常、Ⅱ~Ⅲ度羊水污染、产后出血等。其中新生儿Apgar评分检查项目包括肌张力、脉搏、对刺激反应、肤色、呼吸,4~7分考虑有轻度窒息,小于4分为重度窒息。
1.4统计学方法

2结果
2.1两组分娩者促宫颈成熟方式及引产方式比较
两组促宫颈成熟方式及引产方式比较,差异均无统计学意义(P>0.05),见表1。
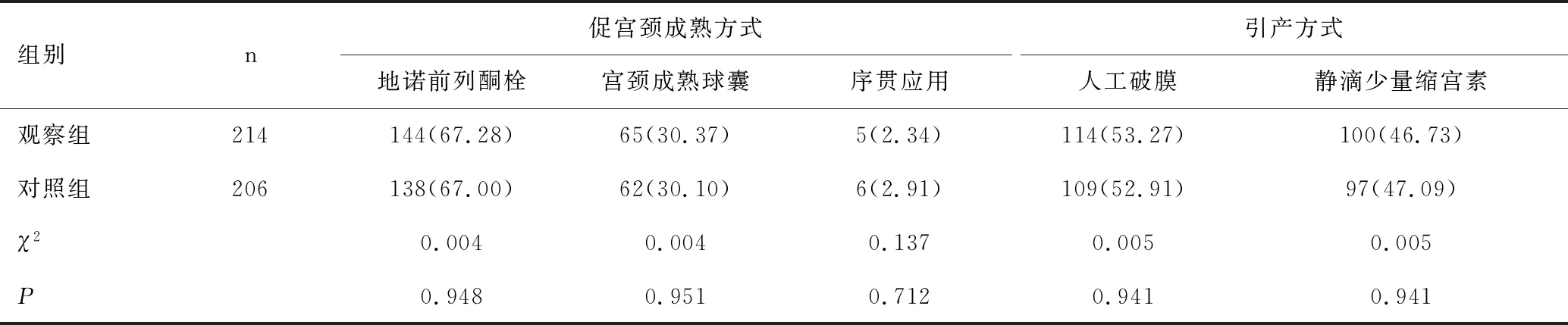
表1 两组促宫颈成熟方式及引产方式比较[n(%)]
2.2两组产程情况及剖宫产率、引产失败率比较
两组产程比较,观察组第一产程、第二产程及总产程时间均短于对照组,差异有统计学意义(t值分别为-3.773、-3.947、-4.229,P<0.05);两组剖宫产率、引产失败率比较,差异均无统计学意义(P>0.05),见表2。

表2 两组产程情况及剖宫产率、引产失败率比较
2.3两组围产儿结局比较
两组围产儿结局比较,Apgar评分<7分、新生儿转NICU率及新生儿体重比较,差异均无统计学意义(P>0.05),见表3。

表3 两组围产儿结局比较
2.4两组产妇情况及引产并发症比较
两组产妇胎心异常、子宫过度刺激、II~III度羊水污染、产后出血、使用二线宫缩剂及严重并发症发生率比较均无统计学意义(P>0.05),见表4。
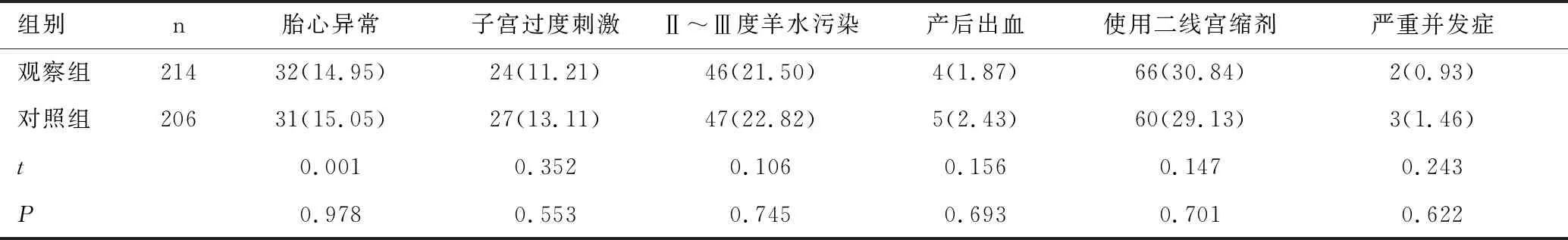
表4 两组产妇情况及引产并发症比较[n(%)]
3讨论
3.1非高危妊娠最佳引产时机
干预引产是指用人工方法诱发宫缩,使宫口扩张,迫使胎儿下降,加速分娩的治疗手段,能避免持续妊娠潜在风险,如子痫前期、死胎等,同时降低巨大儿肩难产、臂丛神经损伤风险[6-7]。近年来研究表明,干预引产与期待自然临产相比,能降低新生儿Apgar评分、围产儿死亡率及NICU入住率。目前将孕周≥41周定义为高危妊娠[8-9],因为孕41周后,胎盘功能不良风险增加,进而羊水粪污、胎儿窘迫,甚至胎死腹中风险相应增加。因此临床上普遍认为,非高危妊娠引产最佳时机是孕41周后[10-11]。但是英格兰杂志报道了一项新的研究,将6 106名孕38~38+6非高危初产妇,随机分为引产组与期待管理组,引产组于39~39+4实施引产,期待管理组继续妊娠,结果为引产组围产期母婴不良结局为4.3%,期待管理组为5.4%,引产组剖宫产率明显低于期待管理组(18.6% vs. 22.2%),提示非高危初产妇39周引产,不会增加围产期不良结局及剖宫产率。近年来关于是否必须等到孕41周后引产,成为研究者及广大医务工作者讨论热点[12]。部分专家对非高危孕妇倾向于40~41周行引产术,目的是为了避免持续妊娠中胎盘老化、羊水减少、胎儿过大、胎头过硬而造成的分娩困难[13]。
3.2提前引产可缩短产程
本研究显示孕40~40+6与孕41~41+6比较,第一产程、第二产程及总产程时间显著缩短。分析原因可能为随着妊娠时间延长,胎儿体重增加,导致颅骨不易变形;另外,随着妊娠时间延长,羊水减少,分娩困难增加,导致产程延长。随着产程时间的延长,子宫收缩乏力风险也随之增加,从而增加胎儿宫内窘迫及产后出血风险。因此产程缩短对于阴道分娩十分有利。
3.3提前引产未增加母婴不良结局
本研究显示,孕40~40+6与41~41+6剖宫产率及引产失败率比较,差异无统计学意义,说明提前孕周引产,不会影响分娩发动,不会增加剖宫产率及引产失败率。本研究孕40~40+6与41~41+6比较,羊水污染、胎心异常、子宫过度刺激等分娩并发症发生率差异无统计学意义,说明提前孕周引产不会增加分娩并发症发生率;孕40~40+6与41~41+6比较,使用二线宫缩药物及产后出血率均不存在显著差异,表明提前孕周引产不会导致宫缩乏力,以及增加产后出血风险;孕40~40+6与孕41~41+6新生儿体重及健康指标均不存在显著差异,说明提前孕周引产不会损害围产儿健康。
综上所述,孕40~40+6引产可以缩短第一、第二及总产程;未影响分娩发动,未导致引产成功率及阴道分娩率下降,且不会增加母婴不良结局风险,临床上切实可行。
