多种炎症标志物检测对消化道出血的诊断价值
2023-01-31朱飞飞
朱飞飞
湖南省长沙市中医医院(长沙市第八医院)检验科 410199
消化道出血是急诊常见的症状之一,也是消化道系统发病住院的常见原因[1]。消化道出血通常分为上消化道出血和下消化道出血。消化道出血每年的发病率和死亡率均较高,据资料统计,其每年的住院率为(50~150)/10万人,此外,随着年龄的增加,老年患者的住院率可以高达1 000/10万人以上[2]。近几十年来,下消化道出血的死亡率有所下降,但上消化道出血的死亡率仍然高达5%~10%[2]。因此早期诊断消化道出血并及时进行干预治疗有重要意义。内镜检查是消化道出血目前常用的检查,但检查前需要风险评估[3],入院后一般不能及时检查,而全血细胞分析作为一种简单、廉价的测试可以即刻检查。NLR、PLR、RPR、RLR和SII是近些年来新兴的炎症标志物,已被广泛应用于各种疾病的检测和预后[4],但应用于消化道出血方面的研究比较少见[5]。因此,本研究旨在探索这五种新兴炎症标志物与消化道出血之间的关联。
1 资料和方法
1.1 一般资料 收集我院消化内科2021年5月—2022年1月期间收治的241例消化道出血(包括十二指肠球部溃疡伴出血、食管胃底静脉曲张破裂出血、胃复合多发性溃疡并出血、十二指肠恶性肿瘤伴出血、反流性食管炎并出血、结肠肿物伴出血、食管低中分化鳞状细胞癌出血、直肠癌出血等)病人资料,对其进行分析。纳入标准:(1)临床资料完整;(2)初诊,入院前未经治疗干预;(3)经过胃镜或肠镜诊断为消化道出血。排除标准:(1)患有高血压、糖尿病、冠心病等严重性基础疾病;(2)入院前经治疗干预;(3)资料不全。其中,男161例,女80例,年龄49(35~64)岁;上消化道出血209例,下消化道出血32例。收集2021年12月—2022年1月104例消化道良性疾病(包括胃溃疡、反流性食管炎、胃息肉、直肠息肉、溃疡性结肠炎、小肠囊肿、增生性贲门息肉、十二指肠球部溃疡、食管息肉等)病人的资料作为疾病对照。纳入标准:(1)临床资料完整;(2)初诊,入院前未经治疗干预;(3)经过胃镜、肠镜和病理诊断确诊;(4)粪便隐血阴性。其中,男57例,女47例,年龄51(39~62)岁。收集2021年12月—2022年1月104例体检人员的资料作为健康对照,其中,男67例,女37例,年龄50(46~55)岁。三组一般资料比较差异无统计学意义(P>0.05)。本研究涉及患者均已知情同意并签署知情同意书,且在数据处理中隐去敏感信息。
1.2 仪器与试剂 仪器:Sysmex XN2000全自动血液分析仪,试剂:CELLPACK DCL、CELLPACK DST、SULFOLYSER、CELLPACK DFL、Lysercell WNR、Fluorocell WNR、Lysercell WDF,均购自希森美康株式会社。
1.3 检测方法 使用EDTA K2抗凝采血管采集入院患者或健康体检者静脉血2ml,通过Sysmex XN2000全自动血液分析仪进行检测,记录淋巴细胞、血小板、血红蛋白、中性粒细胞和红细胞分布宽度的数值,并计算NLR(中性粒细胞计数/淋巴细胞计数)、PLR(血小板计数/淋巴细胞计数)、RPR(红细胞分布宽度/血小板计数)、RLR(红细胞分布宽度/淋巴细胞计数)和SII值(血小板计数×中性粒细胞计数/淋巴细胞计数)。
1.4 统计学方法 通过SPSS20.0对数据进行统计学分析,通过GraphPad Prism 5.0进行绘图。计数资料采用χ2检验比较。计量材料先检验各组数据是否符合正态性,若不符合,则采用M(Q1,Q3)的形式表示,通过H检验比较多组间差异,通过U检验比较两组间差异。通过SPSS20.0中的二元Logistic回归分析得到两种指标单独或联合的回归概率,制作单独或联合检测的ROC曲线,计算AUC。P<0.05表示具有统计学差异。
2 结果
2.1 三组血清中NLR、PLR、RPR、RLR和SII五种标志物的比较 消化道出血组五种标志物水平高于疾病对照组(P<0.05)和健康对照组 (P<0.05),疾病对照组标志物水平与健康对照组间无统计学差异(P>0.05),见表1。
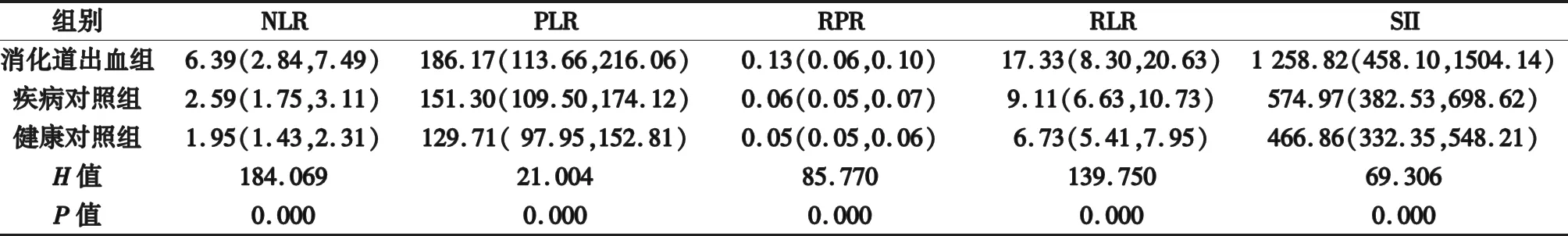
表1 消化道出血组、疾病对照组和健康对照组血清中五种标志物的比较
2.2 NLR、PLR、RPR、RLR和SII对消化道出血的诊断价值 AUC越接近1.0,诊断效果越好。一般来说,0.85 表2 NLR、PLR、RPR、RLR、SII诊断消化道出血的AUC 2.3 NLR和RLR单项或两者联合对消化道出血的诊断价值 根据ROC曲线分析,NLR、RLR和NLR+RLR辅助诊断消化道出血的AUC分别为0.907(95%CI,0.877~0.937)、0.871(95%CI 0.835~0.907)、0.932(95%CI 0.907~0.957),见图1。NLR、RLR和NLR+RLR相应的灵敏度均为89.4%,特异度分别为77.2%、70.5%、85.5%。在对消化道出血诊断方面,NLR+RLR联合检测在特异度、正确率、约登指数、阳性预测值、阴性预测值、阳性似然比和阴性似然比上性能均优于NLR和RLR单项检测,其中,RLR诊断性能最低,见表3。 图1 NLR和RLR单项和两者联合诊断消化道出血的ROC曲线 表3 NLR和RLR单项或两者联合对消化道出血的诊断价值 消化道出血是消化道系统发病住院的常见原因,其发病率和死亡率较高,占用了部分国家医疗支出。消化道出血在老年人中发病率更高,随着我国老龄化人口比例持续增加,这部分医疗支出将进一步增加。因此早期诊断消化道出血并及时进行干预治疗有助于减轻社会负担。内镜是目前常用的检测手段,但因其属于侵入性检查,部分身体条件较差的患者无法通过内镜诊断,而全血细胞分析可应用于任何患者。因此,探索相关标志物有着重要意义。 NLR和RLR是近些年来新兴的炎症标志物,其检测方便,成本低廉。有文献表明,食管、胃或肠黏膜屏障和黏膜下血管的破坏会引起消化道出血,而此过程时常伴随着炎症反应的发生[6]。在炎症反应过程中,中性粒细胞和淋巴细胞起主要作用的细胞,数量会随之发生变化。NLR反映了固有免疫应答(中性粒细胞)和适应性免疫应答(淋巴细胞)之间的平衡,其水平的增加一般由于免疫平衡失调,即中性粒细胞计数增加和淋巴细胞计数减少引起。RDW反映红细胞大小的异质性,由全血细胞分析仪计算所得。在之前的临床应用中,RDW仅用于贫血或其相关疾病的检测,然而最近有研究表明,RDW还与全身炎症反应有关[7]。RLR水平的增加一般由于红细胞分布宽度增加和淋巴细胞计数减少引起。NLR和RLR标志物分别综合了两种血常规指标的意义,因此,这两种标志物在患者白细胞数量正常时亦表现出了临床参考价值。 本文结果显示,NLR、PLR、RPR、RLR和SII五种标志物中,消化道出血组的水平均高于疾病对照组和健康对照组,均有统计学差异(P<0.05),表明可以用于消化道出血的辅助诊断。其后经过分析,筛选出灵敏度和特异度更高的NLR、RLR作为研究对象。绘制联合检测ROC曲线发现,其灵敏度、特异度和正确率等诊断性能均进一步提高。此外,有相关文献提出[5],RLR与并发消化道出血的相关性较强,其AUC为0.878,灵敏度为82.0%,特异度为78.0%,与本文结论大体一致。近些年来,关于消化道出血的风险评估模型(Nagoya University score[8]、Glasgow-Blatchford scores、SHA2PE score[9]、Birmingham Score[10])以及死亡率预测模型(CHAMPS-R Score[11])相继出现,其中包括年龄、性别、既往消化道出血史、心率、收缩压、血红蛋白浓度、呕血、血尿素氮和白蛋白等因素。此外,有文献指出,将RDW加入Pre-endoscopic Rockall Score模型中可能会提高预测风险的准确性[12]。因此,在未来的研究中,NLR和RLR也有可能加入到各种模型中提高预测的准确性。 综上所述,NLR和RLR对消化道出血均有良好的临床参考价值,联合检测后效果更佳,且在未来可能用于疾病风险评估。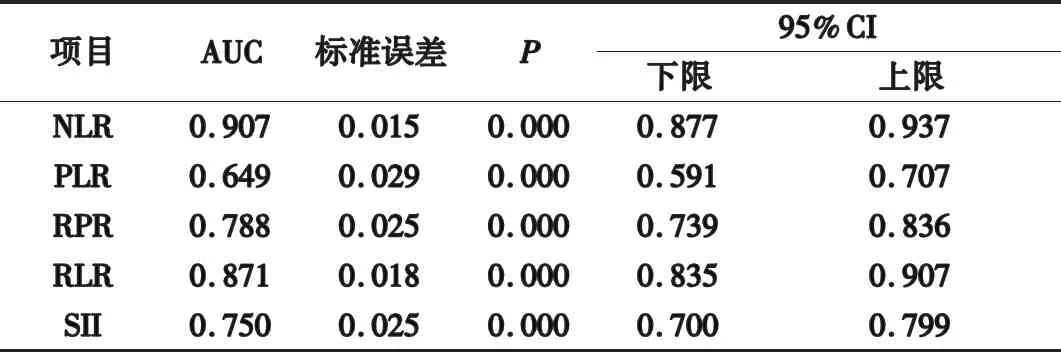


3 讨论
