术前营养风险筛查对结直肠癌根治患者术后康复的影响及并发症发生的危险因素分析
2023-01-17吴少彬李艳芳李文煜
吴少彬,李艳芳,万 婷,李文煜
(1.惠州市第一人民医院营养科;2.惠州市第一人民医院胃肠外科,广东 惠州 516003)
结直肠癌属于临床常见的消化道恶性肿瘤之一,其具有较高的发病率且呈逐年升高趋势,对人类健康安全威胁较大[1]。目前临床多采用结直肠癌根治术治疗,但患者多因疾病本身及手术创伤而易出现不同程度的营养风险,使患者术后康复时间延长,影响预后[2]。相关临床研究显示,患者术前营养不良会使围术期并发症及病死率升高[3-4]。因此,为减少营养不良而导致的围术期风险的发生,需对行结直肠癌根治术患者进行术前营养风险筛查,从而及时发现患者是否存在营养风险并采取有效的营养支持措施,以提高围术期管理质量,改善预后,对患者术后并发症的预防具有重要的临床意义。基于此,本研究旨在探讨术前营养风险筛查对结直肠癌根治术后患者康复情况的影响,并分析术后并发症发生的危险因素,现报道如下。
1 资料与方法
1.1 一般资料选取2021年7月至2022年6月于惠州市第一人民医院行结直肠癌根治术的110例患者作为研究对象进行前瞻性研究。纳入标准:符合《中国结直肠肿瘤早诊筛查策略专家共识》[5]中的相关诊断标准者;术前未行放化疗治疗者;无其他感染性疾病者等。排除标准:肿瘤远处转移者;合并其他恶性消耗性疾病者;伴有肠梗阻表现及腹部手术史者等。本研究经惠州市第一人民医院医学伦理委员会审核批准,患者及家属均签署知情同意书。
1.2 方法
1.2.1 研究方法所有患者均于入院后接受相应常规检查,术前给予预防性抗菌药物,择期行结直肠癌根治术治疗,术后实施补液、营养支持、镇痛等常规对症治疗。收集患者围术期指标,包括性别、年龄、体质量指数(BMI)、体脂百分比、瘦体组织、肿瘤部位(结肠、直肠)、糖尿病、高血压、美国麻醉医师协会(ASA)[6]分级(Ⅰ ~ Ⅱ级、Ⅲ ~ Ⅳ级)、肿瘤大小(>5 cm、 ≤ 5 cm)、分化程度(高分化、中分化、低分化)、血红蛋白(Hb)、转铁蛋白(TRF)、前白蛋白(PA)、红细胞计数(RBC)、淋巴细胞(PBL),以及术后住院期间并发症发生情况,包括肺部感染、切口感染、吻合口瘘、肠梗阻、消化功能紊乱、心血管疾病等。
1.2.2 检测方法采集患者术前空腹静脉血5 mL,其中2 mL通过全自动血细胞分析仪(日本希斯美康公司,型号:SYSMEX)检测全血Hb、RBC、PBL水平,剩余3 mL进行离心处理(3 000 r/min,10 min)后取血清,采用酶联免疫吸附实验法检测血清TRF、PA水平,试剂盒由希森美康医用电子(上海)有限公司提供,应用多频生物电阻抗人体成分分析仪(韩国Inbody公司,型号:InbodyS10)测定人体成分(体脂百分比、瘦体组织)。
1.2.3 分组方法入院1 d内由临床医师应用营养风险筛查2002(NRS 2002)评分[7]对所纳入患者进行评估,总评分包括营养状况评分(0~3分)、年龄评分(0~1分)及疾病严重程度评分(0~3分)3个部分,其中将患者总分<3分归为无营养风险组(42例), ≥ 3分归为存在营养风险组(68例)。并根据患者术后是否发生并发症将其分为并发症组(28例)与无并发症组(82例)。
1.3 观察指标①比较存在营养风险组、无营养风险组患者的临床特征。②分析存在营养风险组、无营养风险组患者术后并发症发生情况。③统计并发症组和无并发症组患者的一般资料,并对其进行单因素分析。④将单因素分析中差异有统计学的因素纳入多因素Logistic回归分析模型,筛选出结直肠癌术后患者并发症发生的危险因素。
1.4 统计学方法采用SPSS 21.0统计学软件处理数据,计数资料以[ 例(%)]表示,采用χ2检验;计量资料均首先进行正态性和方差齐性检验,若检验符合正态分布且方差齐则以(±s)表示,行t检验;采用多因素Logistic回归分析法筛选结直肠癌术后患者并发症发生的影响因素。以P<0.05表示差异有统计学意义。
2 结果
2.1 存在营养风险组、无营养风险组患者临床特征比较存在营养风险组患者BMI、体脂百分比、瘦体组织、血清PA、全血PBL水平均显著低于无营养风险组,差异均有统计学意义(均P<0.05),见表1。

表1 存在营养风险组、无营养风险组患者临床特征比较
2.2 存在营养风险组、无营养风险组患者术后并发症发生情况比较住院期间,存在营养风险组患者术后并发症总发生率显著高于无营养风险组,差异有统计学意义(P<0.05),见表2。

表2 存在营养风险组、无营养风险组患者术后并发症发生情况比较[ 例(%)]
2.3 并发症组、无并发症组患者临床特征比较并发症组中年龄>60岁、合并糖尿病、ASA分级Ⅲ ~ Ⅳ级、存在营养风险、分化程度为低分化的患者占比均显著高于无并发症组,差异均有统计学意义(均P<0.05),见表3。

表3 并发症组、无并发症组患者临床特征比较
2.4 影响结直肠癌术后患者并发症发生的多因素Logistic回归分析以结直肠癌患者术后发生并发症为因变量,将单因素分析中差异有统计学意义的因素作为自变量,纳入多因素Logistic回归分析模型中,结果显示,年龄>60岁、合并糖尿病、ASA分级Ⅲ ~ Ⅳ级、存在营养风险均是结直肠癌术后患者发生并发症的危险因素,差异均有统计学意义(OR= 3.370、3.943、1.952、2.273,均P<0.05),见表4。
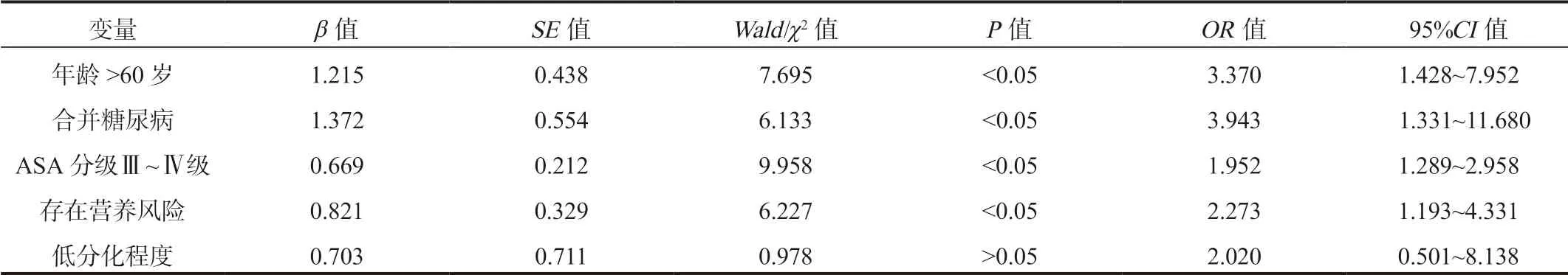
表4 影响结直肠癌术后患者并发症发生的多因素Logistic回归分析
3 讨论
结直肠癌患者往往伴随着一定程度的消化道症状,影响食欲,从而增加患者营养不良的发生风险;同时,对于行结直肠癌根治术的患者而言,术前的营养状态可能会在一定程度上影响患者术后疗效及恢复情况,增大并发症发生的风险[8-9]。因此,如何有效减少结直肠癌根治术后并发症是临床重点关注的问题。
NRS 2002是欧洲肠外肠内营养学会开发出的一套对于患者的营养风险进行量化测定的评估工具,通过综合评判的方式对患者是否存在营养方面的风险和存在风险程度进行评估[10]。本研究中,110例结直肠癌患者中有68例存在营养风险,营养风险发生率为61.82%,从而表明对于该类消耗性疾病,会使患者的能量加速消耗,而占位性病变可导致患者的食物摄入量降低,因此存在营养风险的概率较大,需引起临床重视。同时,本研究分析了存在营养风险与无营养风险患者的一般资料,结果显示,存在营养风险组患者BMI、体脂百分比、瘦体组织、血清PA、全血PBL水平均显著低于无营养风险组,提示存在营养风险的结直肠癌患者机体营养不足,可影响免疫功能,不利于近期康复。且本研究中,存在营养风险组患者术后并发症总发生率显著高于无营养风险组,进一步证实了存在营养风险影响术后康复,术后发生并发症的概率更高。分析其原因为,结直肠癌患者一方面肠道存在病理学改变,可降低肠黏膜吸收功能,另一方面患者处于高消耗状态导致相对营养需求增加,术前营养状况差不仅影响机体各组织器官的生理功能,降低机体抗应激能力,还会导致胃肠道功能恢复缓慢且严重影响创伤愈合,同时增加各种术后并发症的发生[11-12]。
目前,临床针对结直肠癌根治术后发生并发症的危险因素尚不明确,为进一步探讨结直肠癌患者术后并发症发生的危险因素,本研究通过Logistic回归分析模型分析,结果显示,年龄>60岁、合并糖尿病、ASA分级Ⅲ ~ Ⅳ级、存在营养风险均为结直肠癌术后患者并发症发生的危险因素,其原因在于,年龄>60岁的结直肠癌患者机体各项功能减退,消化、吸收、代谢功能减弱,抗感染能力下降,可增加术后并发症发生风险,因此针对年龄偏大的患者可针对性给予饮食营养干预,必要时可采取蛋白注射的方法以改善机体负氮平衡[13-14]。合并糖尿病的患者本身存在代谢障碍,且糖尿病可导致组织微循环障碍,增加组织愈合困难程度,从而增加并发症的发生[15-16]。因此合并糖尿病的结直肠癌根治术患者,应在围术期着重控制血糖水平,避免因血糖控制不佳增加并发症发生风险。ASA分级Ⅲ ~ Ⅳ级提示患者病情严重,基础病较多,且体力活动受到较大影响,接受创伤性手术治疗后,难以迅速康复,故ASA分级Ⅲ ~ Ⅳ级为结直肠癌术后患者并发症发生的危险因素[17-18]。建议临床手术麻醉前准备要充分,对ASA分级高的患者提供更为安全、高效的护理及手术措施。而存在营养风险的患者术后机体体液免疫功能不足,导致免疫因子的活性不足;同时,存在营养风险的患者术后局部胃肠道黏膜的生理性屏障作用明显减弱,增加了病原体入侵的风险,从而增加了切口部位感染等并发症的发生风险[19-20]。因此,对于术前存在营养风险的患者应积极给予规范化营养支持干预,根据患者自身情况予以肠内或肠外营养,补充能量及蛋白质。
综上,术前存在营养风险的结直肠癌患者人体成分指标明显降低,且术后并发症发生的风险较高,术前营养风险筛查可指导营养支持策略的制定,密切关注存在营养风险、年龄>60岁、合并糖尿病、ASA分级Ⅲ ~ Ⅳ级的结直肠患者,有助于降低其术后并发症发生风险。
