配戴离焦RGPCL对高度近视儿童角膜屈光力及散光量的影响
2023-01-13张学辉黎彦宏王若馨
李 盼,张学辉,黎彦宏,艾 欣,李 彤,王若馨,王 瑾
0 引言
近视发展已呈高度近视化趋势,预计到2050年全球高度近视患者将达到9.38亿人,占全球总人口的10%[1]。高度近视是指等效球镜度≤-6.00D的近视,由于眼轴不断增长所产生的机械牵拉使视网膜和脉络膜逐渐变薄[2],从而产生后巩膜葡萄肿及黄斑区、脉络膜和视网膜退行性病变等形成病理性近视[3],使高度近视已成为全球低视力和致盲性眼病的主要原因之一,现已成为我国主要致盲原因[4]。高度近视所造成的视觉损伤和视力残疾将造成严重的经济和社会负担,且近视度数越高所引起的视力损伤和并发症概率越大,因此针对高度近视进展的控制和并发症的预防尤为重要。针对儿童青少年高度近视进展已知有效的控制措施包括角膜塑形镜、多焦点软性角膜接触镜、离焦硬性透气性角膜接触镜(RGPCL)、低浓度阿托品及后巩膜加固手术等[5-8]。以控制周边远视离焦引起眼轴增长是光学干预措施的主要策略[9],其中离焦RGPCL可将近视者的周边离焦状态从远视离焦转变为近视离焦,以达到近视控制的效果,已有研究证实其可控制40%~50%的近视增长[6,10]。本研究通过对高度近视儿童配戴离焦RGPCL前后的角膜屈光力和眼轴、屈光度等进行为期1a的临床观察,以分析戴镜前后角膜参数变化情况与近视增长的相关性及配戴离焦RGPCL对角膜屈光力和散光量的影响。
1 对象和方法
1.1对象收集2019-06/2020-06在西安市第一医院眼视光中心就诊并验配离焦RGPCL的8~12岁高度近视儿童30例60眼。本研究遵循《赫尔辛基宣言》,通过西安市第一医院伦理委员会审批[批号:(2022)伦审(1)号]。所有患儿监护人知情同意并签署知情同意书,对纳入本研究的儿童监护人详细说明研究的目的、意义、配戴离焦RGPCL的注意事项及安全性等。
1.1.1纳入标准(1)年龄8~12岁的近视儿童;(2)基线近视眼睫状肌麻痹后等效球镜为-6.00~-10.00D,散光量≤1.50D;(3)每周配戴离焦RGPCL 6d以上,每日配戴时间为8~10h;(4)双眼最佳矫正视力≥1.0;(5)持续配戴离焦RGPCL并定期随访者;(6)未进行哺光仪治疗或药物干预者;(7)全身情况正常,无器质性眼病。
1.1.2排除标准(1)斜视、弱视患者;(2)先天性眼部疾病者或其他眼部器质性病变者;(3)既往及随访期间应用角膜塑形镜、低浓度阿托品、离焦设计框架眼镜及软性接触镜等近视控制措施者;(4)既往有严重的全身系统性疾病者;(5)眼科检查和随访未能良好依从者。
1.2方法
1.2.1检查方法所有受试者在离焦RGPCL验配前行裂隙灯检查、眼底镜检查、角膜内皮细胞检查和泪液检查等排除眼部疾病。屈光度及角膜曲率检测采用睫状肌麻痹后的客观验光结果,采用复方托吡卡胺滴眼液点眼每隔10min 1次,共3次,之后用电脑验光仪(KR-8900)进行检查,每眼至少测量3次。眼轴检查采用光干涉式眼轴测量仪AL-Scan进行测量,每眼至少测量10次,取其平均值。角膜地形图检查使用TMS-4N(检查过程中确保受试者角膜充分暴露,连续3次以上采集取成像质量最好的图像进行分析,如被检者泪膜状态不稳定时应用人工泪液(玻璃酸钠滴眼液)滴眼后再次采集角膜地形图。
在观察配戴离焦RGPCL前后角膜的屈光力变化时,采用手动收集角膜各位点上的切向屈光力,方法如下:收集鼻侧、颞侧、上方和下方4个方位角膜最大屈光力值及角膜顶点处屈光力,并以1mm为间隔采集4个方位角膜屈光力以及角膜顶点处屈光力,各位点采集范围为1~4mm。角膜相对最大屈光力值为该方位角膜最大屈光力与角膜顶点屈光力差值,相对周边屈光力为各位点角膜屈光力与角膜顶点屈光力的差值。各方位记录方式如下:鼻侧为N;颞侧为T;上方为S;下方为I;各位点距离角膜顶点鼻侧1mm为N1,颞侧1mm为T1,上方1mm为S1,下方1mm为I1,其余位点以此类推。
1.2.2离焦RGPCL及验配本研究涉及离焦RGPCL参数如下:品牌型号为全适全角膜镜-C,Bostton EO材料,周边离焦设计,中央5mm为光学区,周边5~8mm为离焦区,周边离焦量+9~+10D,DK(透氧系数:58×10-11(cm2/s)[mLO2/(mL·hPa)]。
根据屈光度和角膜平坦K选择试戴镜片,戴镜适应30min后进行初次荧光染色评估,静息状态下镜片位于角膜中央,光学区完全覆盖瞳孔区,活动范围1mm左右。配适不理想者调整至最佳配适。在戴镜30min后行片上验光和角膜地形图检查,角膜地形图差异图显示光学区偏中心≤0.5mm,确认镜片处方,订片后交付适合的镜片并在指导配戴和护理。
1.2.3配戴后随访于配戴离焦RGPCL后1d,1wk,1、3、6、9、12mo进行随访,每次随访时记录各个时间点的戴镜矫正视力、裂隙灯显微镜、戴镜状态下角膜地形图等检查结果,于配戴后6、12mo随访时要求受试者停戴1wk复测角膜地形图和屈光度。
统计学分析:采用统计软件SPSS 22.0进行数据分析。戴镜前,戴镜0.5、1a的数据比较采用重复测量数据的方差分析,进一步的两两比较采用LSD-t检验。以P<0.05为差异有统计学意义。
2 结果
2.1基本资料本研究共纳入8~12岁高度近视儿童30例60眼,其中男13例,女17例。平均年龄10.23±1.31岁,球镜度为-7.26±2.04D,柱镜度为-0.73±0.47D,等效球镜度为-7.64±2.04D。
2.2配适状态戴镜0.5a时60眼中57眼镜片中心定位良好,角膜地形图示光学区偏心量<0.5(平均0.21±0.16)mm,占总数95%;3眼镜片中心位置轻度偏位,角膜地形图示光学区偏心量0.5~1.0(平均0.73±0.22)mm。戴镜1a随访时55眼镜片中心定位良好,角膜地形图示光学区偏心量<0.5(平均0.24±0.18)mm,占总数92%;5眼镜片中心位置轻度偏位,角膜地形图示光学区偏心量0.5~1.0(平均0.87±0.34)mm。
2.3配戴离焦RGPCL后角膜最大屈光力改变情况在配戴离焦RGPCL前,鼻侧、颞侧、上方和下方的角膜最大屈光力较角膜顶点均表现为负屈光力,在0.5、1a随访时戴镜状态下各位点角膜最大屈光力均大于角膜顶点处屈光力,均表现为正相对屈光力,见表1。配戴离焦RGPCL 0.5a时戴镜状态较基线戴镜前角膜顶点相对屈光力减少5.39±1.62D(t=6.434,P<0.001),鼻侧、颞侧、上方、下方位点角膜相对最大屈光力分别增加7.23±1.84、7.99±2.12、8.48±2.04、9.21±2.87D,较基线戴镜前最大屈光力呈正屈光力,均发生显著改变(t=-9.473、-13.582、-8.178、-14.844,均P<0.001)。配戴1a时角膜顶点相对屈光力减少5.88±1.95D(t=7.255,P<0.001),鼻侧、颞侧、上方、下方位点角膜相对最大屈光力分别增加7.12±1.76、7.54±1.82、7.73±2.65、8.70±2.79D,较基线戴镜前最大屈光力呈正屈光力,均发生显著改变(t=-8.424、-10.047、-13.832、-11.763,均P<0.001),见图1。
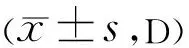
表1 戴镜前后各方位角膜最大屈光力情况
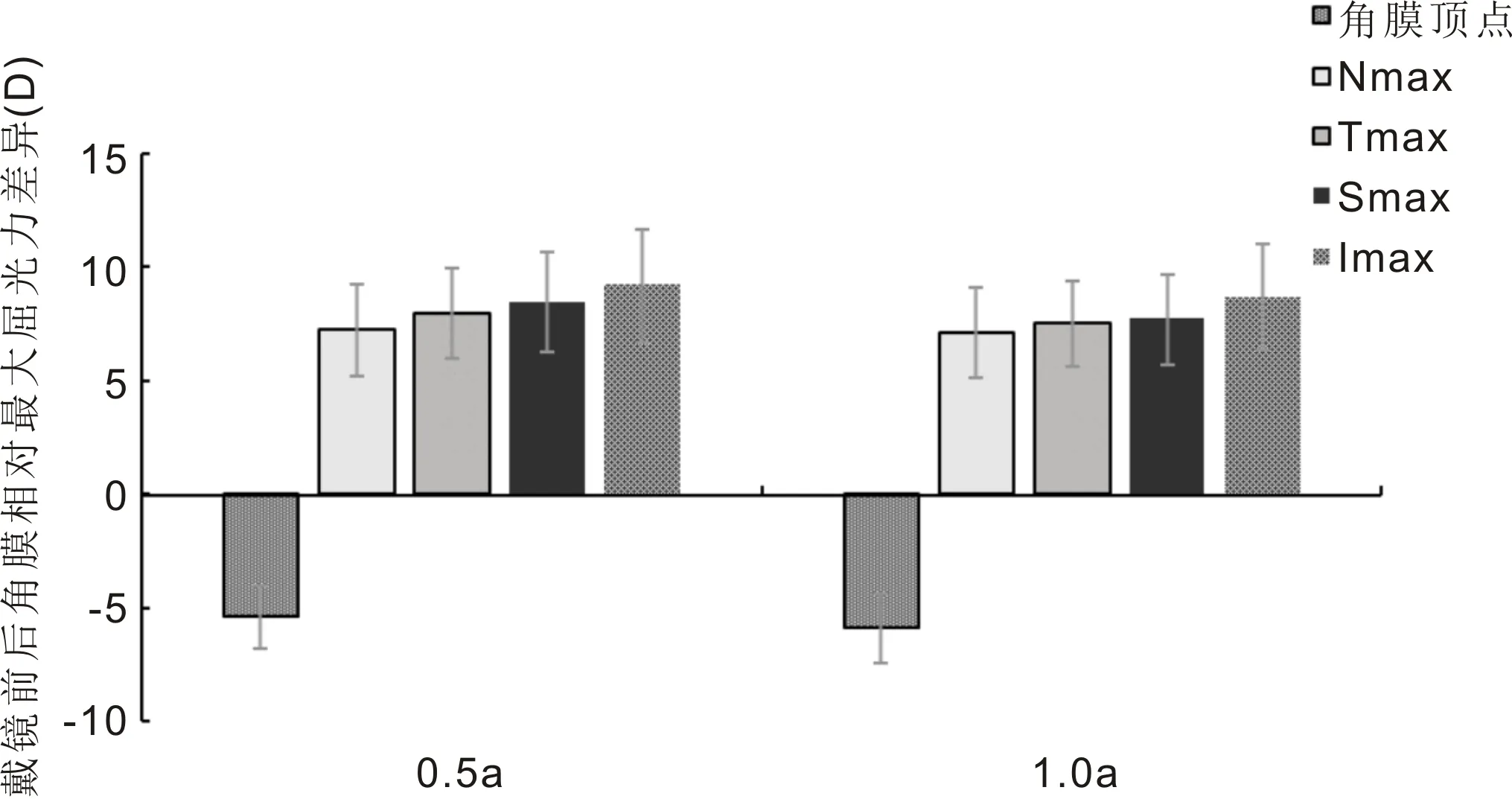
图1 戴镜0.5、1a与戴镜前角膜相对最大屈光力情况。
2.4配戴离焦RGPCL前后角膜屈光力分布情况本研究涉及受试者均为逆规散光,在鼻侧和颞侧角膜相对周边屈光力均表现为负屈光力;上方和下方除个别位点(S3、I2、I3)外均为负屈光力,见表3、4。在戴镜0.5、1a复诊时配戴离焦RGPCL状态下角膜相对周边屈光力朝正屈光力方向改变(图2、3),其中各方位角膜相对周边屈光力发生显著改变(均P<0.001)。鼻侧各点位角膜相对周边负屈光力均由负值转变为正值,颞侧除T1点位周边负屈光力增加外,其余点位周边负屈光力显著减少;上方和下方角膜各位点角膜相对周边负屈光力均显著减少,以S3、S4和I3、I4更为显著(表3、4)。
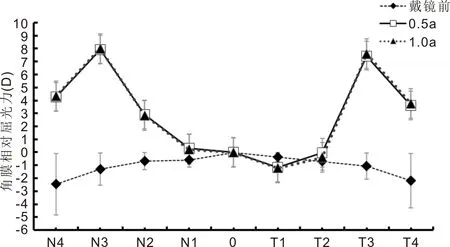
图2 配戴离焦RGPCL前后鼻侧和颞侧角膜相对周边屈光力(切向)分布图。
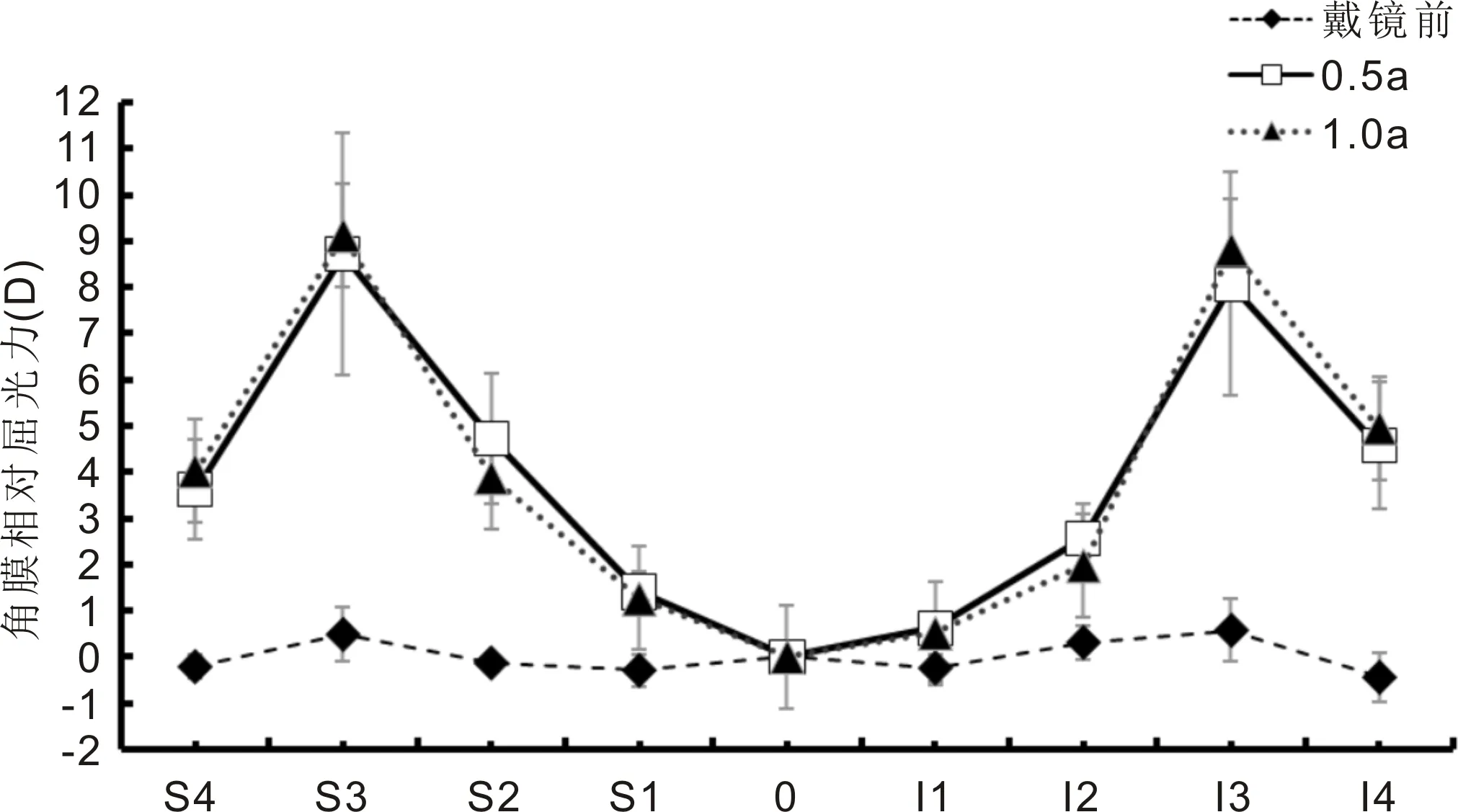
图3 配戴离焦RGPCL前后上方和下方角膜相对周边屈光力(切向)分布图。
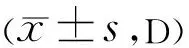
表3 戴镜前后水平方位不同位点角膜相对周边屈光力的情况
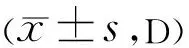
表4 戴镜前后垂直方位不同位点角膜相对周边屈光力的情况
2.5配戴离焦RGPCL停戴1wk后眼轴和屈光度及角膜屈光力变化情况在配戴离焦RGPCL 0.5、1a随访后要求受试者停戴1wk复测眼轴及角膜地形图和屈光度,其变化情况见表5。戴镜0.5a后眼轴较基线时增长0.11±0.12mm,差异有统计学意义(t=-9.542,P<0.001),1a后增长0.27±0.24mm,差异有统计学意义(t=-11.738,P<0.001)。等效球镜度在配戴0.5后较基线增长0.16±0.18D,1a后增长0.31±0.23D,差异有统计学意义(t=8.461、14.659,均P<0.001)。球镜度在戴镜0.5、1a时分别增长0.22±0.17、0.38±0.25D,差异有统计学意义(t=6.428、11.748,均P<0.001),散光度则在戴镜0.5、1a时减少0.13±0.08、0.16±0.11D,差异有统计学意义(t=-5.934、-9.241,均P<0.001)。

表5 配戴RGPCL 0.5、1a前后角膜屈光力和眼轴及屈光度的比较
在戴镜0.5a后停戴1wk时,角膜平K值、平均K值较基线时均无差异(t=-3.208,P=0.273;t=1.972,P=0.095),角膜陡K值较基线时变平0.11±0.10D,差异有统计学意义(t=7.481,P<0.001),simK值较基线时减少0.20±0.18D,差异有统计学意义(t=12.941,P<0.001)。1a随访时,角膜陡K值较基线时变平0.10±0.12D,差异有统计学意义(t=13.596,P<0.001),平均K值较基线时变平0.02±0.05D,差异有统计学意义(t=8.842,P=0.021),simK值较基线时减少0.16±0.13D,差异有统计学意义(t=5.793,P<0.001),角膜平K值无统计学意义(P>0.05)。
3 讨论
目前东亚国家高度近视的患病率较高,由此导致的致盲率也在不断上升,近视发展呈现高度近视化的趋势已经为全球近视管理带来了重大挑战,主要表现在并发症发生风险、近视矫正所需直接成本的增加、视力低下对生活质量和生产力所产生负面影响等[11]。既往研究表明病理性近视的风险与近视度相关,中低度近视人群中病理性近视患病率仅为1%~19%,而高度近视人群中患病率高达50%~70%[12-14],近视度每增加1.0D则病理性近视患病率增加约67%[15]。在近视人群中近视度>-7.00D时病理性近视的发病呈线性趋势,≤-7.00D时病理性近视患病率呈指数趋势[16],由此可见控制高度近视的屈光度进展对于减缓病理性近视的发病率具有积极的意义。
基于改变角膜周边屈光力,以达到将视网膜周边远视离焦转变为近视离焦的光学离焦控制技术的近视干预方式,已逐步应用于高度近视儿童青少年的近视进展控制并成为重要手段之一[17],其中具有代表性的方式包括角膜塑形镜、多焦点软性角膜接触镜、离焦RGPCL。已有诸多研究证明角膜塑形镜可有效控制青少年近视进展[5,7],但由于我国FDA对验配屈光度范围的限制和高度近视者日间脱镜视力较差等因素的制约,其并未成为控制高度近视进展的主要措施。多焦点软性角膜接触镜可控制约25%~72%的近视屈光度进展,延缓约31%~80%的眼轴[18-19],但涉及离焦RGPCL对高度近视患儿近视控制的相关研究较少。离焦RGPCL通过在镜片周边光学区附加的正附加以减少周边视网膜远视离焦量形成的周边近视离焦以达到控制近视进展和眼轴增长的目的。本研究涉及的离焦RGPCL采用内外双反转设计,其外表面的反转设计在镜片的旁中央区形成一个较中央光学区增加正光度(+8.00~+9.00D)的环形离焦区用以控制近视发展。因此观察配戴离焦RGPCL后角膜屈光力的分布状态,以及戴镜后对近视进展和角膜屈光力的影响非常有意义。
本研究结果显示在0.5、1a随访时配戴离焦RGPCL状态下鼻侧(N)、颞侧(T)、上方(S)和下方(I)的角膜最大屈光力较戴镜前均显著增加,且与角膜顶点处屈光力相比由负相对屈光力转变为正屈光力,角膜相对周边屈光力朝正屈光力方向改变,除T1点位周边负屈光力增加外,其余各轴向各点位周边屈光力均显著增加。证明在配戴离焦RGPCL状态下中央区角膜屈光力减弱,而周边角膜屈光力显著增加,较角膜中央呈相对正屈光度分布形态,从而产生远视离焦达到控制近视进展的目的。Zhong等[20]的研究表明在配戴角膜塑形镜的青少年近视者中,所产生的角膜相对周边屈光力改变量越大近视控制效果则越显著。Hu等[21]的研究认为区域性角膜屈光力改变可用于预测镜片对眼轴长度增长的控制效果,尤其戴镜1mo随访时较大的区域性角膜屈光力改变与1a随访时眼轴长度控制效果显著相关(β=-0.007,P=0.001)。陈君虹等[22]的报道中配戴多焦点软性角膜接触镜后除N2.5、N3、N3.5和S3、S3.5、I3.5位点外,角膜相对周边屈光力均显著增加,戴镜后角膜相对最大屈光力较戴镜前显著增加,与本研究结果类似,但本研究中仅T1位点未表现增加外,其余点位周边屈光力均增加,其原因可能在于镜片设计、定位及材质等不同所致。
本研究所纳入研究对象在配戴离焦RGPCL 0.5a后停戴1wk后检测眼轴增长0.11±0.12mm,等效球镜度增长0.16±0.18D,1a后眼轴增长0.27±0.24mm,等效球镜度增长0.31±0.23D。Lee等[23]的报道中针对7~10岁的广州地区高度近视儿童为期2a的观察显示等效球镜度进展为每年-0.65D,AL进展为每年0.31mm。Fan等[24]的一项针对香港地区5~11岁儿童近视为期1a的纵向研究表明高度近视儿童等效球镜度进展为每年-0.71D。本研究在配戴离焦RGPCL 1a后的SE和AL增长幅度均低于上述研究所涉及结果,尽管本研究未设置对照组,但仍可推测离焦RGPCL对于控制高度近视儿童近视进展的有效性。本研究结果显示在戴镜0.5、1a后,配戴者角膜平K值较基线时未发生明显变化,0.5a时角膜陡K值较基线时变平0.11±0.10D,simK值减少0.20±0.18D,戴镜1a后角膜陡K值较基线时变平0.10±0.12D,平均K值较基线时变平0.02±0.05D,simK值减少0.16±0.13D,复方托吡卡胺滴眼液睫状肌麻痹后电脑验光结果显示0.5、1a后眼散光量分别较少0.13±0.08、0.16±0.11D。可见长期配戴该离焦RGPCL后可使角膜陡K变平、simK减少,从而使眼睛散光量降低,其原因在于该镜片的内反转设计使镜片中央较平坦,戴镜时镜片中央基弧比角膜弧度更平,此外RGP对角膜生物力学的影响会引起角膜滞后量(CH)和角膜阻力因子(CRF)的下降[25],从而导致角膜容易受压形变。RGPCL可将眼睛光学表面前移至镜片,镜片周边正向屈光力的形成用以控制近视进展,此外同时其硬性的材料特性可有效维持规则的前光学界面,此外泪液填充于镜片和角膜之间,保证良好配适的同时发挥泪液透镜效应,从而达到更好地矫正近视,减少像差,提高视觉质量[26-27]。杨积文等[28]的研究观察了16例3~6岁配戴RGPCL的高度近视儿童在2a后的角膜平K值和陡K值,较戴镜前均未无显著变化,与本研究结果相悖,其原因可能在于所配戴镜片设计不同。戴镜治疗1a后,患者散光度明显降低。患者角膜曲率平坦K值无明显变化,陡峭K值存在明显下降且有统计学意义,即角膜陡峭径线与平坦径线的差值(角膜散光度)减小。郭曦等[29]针对15例圆锥角膜患者配戴RGPCL后角膜曲率变化进行了为期1a的观察,结果显示角膜平坦K值变化不明显而角膜陡峭K值显著降低,与本研究结果相一致,证明RGPCL对配戴者角膜可产生一定的塑形效果,使角膜更规则化,散光量降低。
综上所述,本研究表明配戴离焦RGPCL状态下角膜最大屈光力较角膜顶点处表现为正相对屈光力,且4条轴向上各点位角膜相对周边负屈光力均由负值转变为正值,结合眼轴和屈光度进展情况可表明配戴离焦RGPCL状态下角膜周边正屈光力的出现可控制眼轴和屈光度的进展。停戴后角膜屈光力呈陡K变平趋势,simK值减少,而平K值则无明显变化,从而推测配戴离焦RGPCL可对角膜产生一定塑形导致角膜更规则,散光量降低。
