凶险性前置胎盘高危因素及妊娠结局分析*
2023-01-10唐冬梅葛会生张诗茂朱天颖刘天骄魏素梅
李 鑫,李 艳,唐冬梅,赖 繁,杨 霄,葛会生,张诗茂,朱天颖,刘天骄,魏素梅,罗 丹
(电子科技大学医学院附属成都市妇女儿童中心医院产科,成都 611731)
凶险性前置胎盘(pernicious placenta previa,PPP)是一种严重的妊娠并发症,其胎盘附着于既往子宫瘢痕部位,在产时和产后可能引起危及患者生命的大出血[1]。过去10年,由于剖宫产的过度使用及双胎政策的实施,我国PPP发生率逐渐上升至1.28%[2]。由于既往剖宫产后子宫内膜损伤、伤口愈合不良等因素,绒毛和胎盘更易侵入瘢痕子宫患者的子宫肌层甚至浆膜层,导致发生胎盘植入或分娩过程中胎盘不完全分离。这类患者术中需选取子宫体部切口甚至胎盘打洞,可引起手术过程中大出血,导致严重并发症,如弥散性血管内凝血、子宫切除甚至孕产妇死亡[3]。目前国内外已达成统一认识,将PPP分为胎盘粘连、胎盘植入和穿透性胎盘植入,但尚无标准化孕期保健管理模式。本研究通过回顾分析PPP孕妇的高危因素及妊娠结局,为探索不同类型PPP的标准化孕期保健管理模式提供理论依据。
1 资料与方法
1.1 研究对象 选取2018年1月至2021年12月成都市妇女儿童中心医院收治的瘢痕子宫孕妇446例,排除14例双胎妊娠、30例产检记录不全者及29例未在本院分娩者,最终入组373例,包括PPP 164例(44.0%),无PPP的瘢痕子宫孕妇209例(56.0%)。入组孕妇平均年龄(31.99±4.29)岁,平均分娩孕周(36.15±1.82)周,新生儿平均出生体重(2761.97±512.38)g。14例(3.8%)孕妇通过辅助生殖技术(ART)受孕,351例(94.1%)分娩次数≤2次。PPP组诊断及分类:超声提示PPP,根据术中情况及术后病理检查结果确诊,分为胎盘粘连(108例)、胎盘植入(47例)和穿透性胎盘植入(9例)。排除标准:双胎及多胎妊娠孕妇;胎儿有严重畸形或者遗传性疾病者;合并巨大子宫肌瘤、严重腺肌病或妇科恶性肿瘤等。本研究通过中国临床试验注册中心(编号:ChiCTR2100054068)和医院伦理委员会批准(No:201862),获得所有参与者书面或口头知情同意。
1.2 数据采集 收集患者社会人口学资料(年龄、身高、孕前体重、职业、孕次、产次、受孕方式、产前出血次数及孕周、既往手术史等),超声胎盘评分,胎盘MRI平扫数据,妊娠前生活方式(吸烟和饮酒)和孕前疾病。患者出院后,收集妊娠并发症及妊娠结局资料,包括胎龄、妊娠合并症、术前术后血红蛋白、贫血、术中出血量、大出血(术后24h出血总量大于1000mL)发生率、新生儿出生体重和Apgar评分等。
1.2.1 超声胎盘评分 门诊电子病历系统模板中置入超声评分系统[4]:<3分为粘连型,≥3分为胎盘植入,≥5分为重型胎盘植入,≥10分为穿透性胎盘植入。
1.2.2 孕期管理模式 根据孕30周彩超结果评分制定不同的孕期保健管理模式:(1)≥3分者,应在三级医疗系统进行保健,基层医院应及时转诊;(2)<5分的PPP患者,按普通前置胎盘在三级医疗系统进行孕期保健和高危管理;(3)≥5分者,除在三级医疗系统保健外,还应加强孕期保健,孕30周后产检次数为每周1次,给予常规铁剂补充治疗预防贫血和提高机体储备,每2周测1次血常规了解有无贫血,注意有无宫缩,注意有无胎儿生长发育受限,与患者及家属进行有效沟通交流,告知注意事项。孕34周再次行超声评分和分层诊断,并结合MRI结果评估凶险程度,确定计划终止妊娠时机。基层医院患者若评估后凶险程度升级则及时转诊。
1.2.3 胎盘MRI平扫 孕34周彩超提示PPP者行MRI检查胎盘前置状态和宫内状况。通过探查胎盘与子宫瘢痕的位置关系、胎盘植入程度,诊断是否为PPP;通过探查胎盘、子宫肌层、膀胱等邻近器官的相对关系,判断植入凶险程度。MRI可更好地评估胎盘内出血、胎盘后出血和黏附于子宫后壁的胎盘情况[5]。
1.3 统计学分析 采用SPSS 25.0软件。计数资料采用卡方或Fisher精确检验,连续变量用(均值和标准差)表示,采用用t检验和校正t检验。采用多变量线性回归分析检测孕妇围产期临床资料、MRI数据与术中出血量的相关性。根据单因素分析中的显著差异变量和前期研究中可能影响因变量的因素确定协变量。所有测试均为双尾,P<0.05为差异有统计学意义。
2 结 果
2.1 PPP影响因素分析 PPP组孕前BMI、孕次、产次、人流次数、早产率、GDM发生率、既往剖宫产次数及术中出血量均显著高于非PPP组,终止妊娠孕周和新生儿出生体重均显著低于非PPP组,差异均有统计学意义(P<0.05),见表1。校正孕妇年龄、GDM、妊娠次数、产次、人流次数等协变量后,结果显示孕前BMI、孕周、GHD和剖宫产次数是孕妇PPP风险增加的独立影响因素。PPP组孕妇根据指南建议于孕36周提前剖宫产终止妊娠,故不能表明孕周与PPP发生风险之间的关系。见表2。

表1 PPP组与非PPP组孕妇一般情况及妊娠结局比较
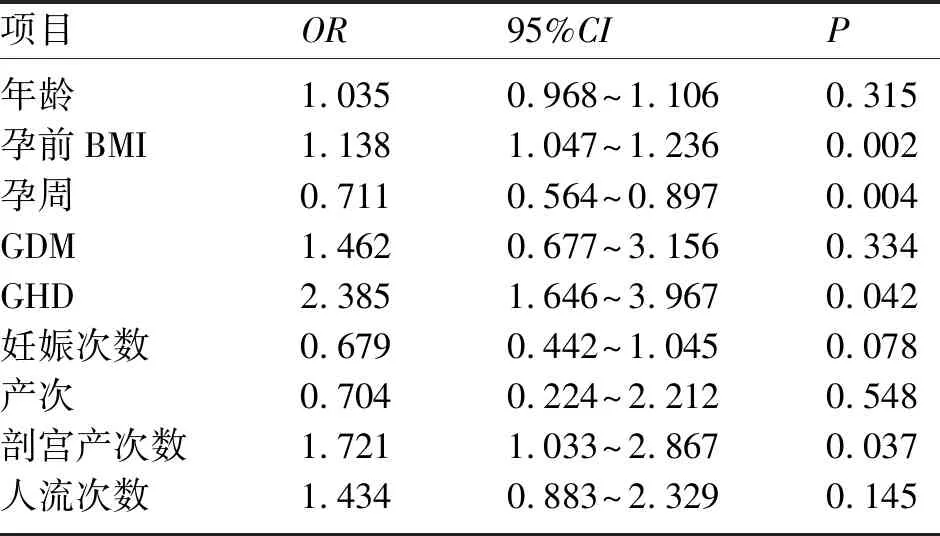
表2 PPP危险因素的多因素回归分析
2.2 不同类型PPP对比分析 三组孕期体重增加量、孕周、早产率、GHD、孕次、产次、术中出血量、胎儿出生体重及身长差异有统计学意义(P<0.05),见表3。校正产妇年龄、孕前BMI、孕周、是否急诊手术、麻醉方式和切口类型后,多重线性回归分析结果显示,术中出血量与术前超声胎盘评分、手术持续时间、剖宫产术前腹主动脉球囊预置显著相关,见表4。

表3 不同类型凶险性前置胎盘产妇和新生儿一般情况比较

表4 与术中出血量可能相关的围产期因素多因素回归分析
2.3 MRI检查对PPP术中出血量的预测作用 本组病例中277例怀疑为PPP的瘢痕子宫孕妇于孕34周行MRI检查。子宫胎盘异常发生率前五的指标分别为:子宫肌层变薄(43.7%)、胎盘覆盖子宫瘢痕(39.4%)、胎盘植入(33.9%)、胎盘附着于前壁(32.5%)、低回声胎盘后间隙(30.0%)。MRI提示子宫肌层变薄、胎盘覆盖子宫瘢痕、胎盘植入、胎盘附着于前壁、子宫局灶性外生肿块和(或)胎盘凸起、存在经子宫肌层的跨境血管、子宫肌层中断、宫颈管缩短、胎盘下血管增生和膀胱附着位置上移的情况下,术中出血量显著增多(P<0.05),见表5。校正相关协变量后,二元逻辑回归分析结果显示,术中出血量与宫颈管缩短、血管穿透子宫肌层、子宫肌层变薄、膀胱附着位置上移、胎盘下血管增生呈正相关,见表6。

表5 MRI所见胎盘、盆腔器官数据、是否合并PPP与术中出血量的关系

表6 MRI数据对术中出血量影响的多因素回归分析
3 讨 论
本研究中,PPP孕妇中48.2%存在产前出血,81.1%早产,68.3%分娩过程中出现大出血。这符合BJOG的第27a号前置胎盘指南[6]。因此,这提示需在妊娠中期进行及时有效的管理和治疗。本研究多重线性回归显示,术中出血量与超声胎盘评分、手术持续时间和剖宫产术前腹主动脉球囊预置呈显著相关,但与急诊手术、孕周无明显相关。因此,对PPP孕妇应根据其不同胎盘植入类型进行管理,临床工作中对于无急诊手术指征的PPP孕妇可综合考虑患者病情后适当延长孕周,以降低早产儿相关并发症风险。
本研究中,分娩次数≥3的孕妇比例仅为6.0%。2016年我国实施双胎政策[7-8],2021年实施三胎政策[9],加之我国剖宫产率高达46%[10-11],瘢痕子宫再次妊娠孕妇增多,这是PPP的危险群体,值得更多关注。本研究发现,妊娠高血压疾病、孕期体重增长与PPP显著相关,这与先前研究一致[12]。目前妊娠高血压疾病的确切发病机制尚不清楚,滋养层细胞与子宫内膜/蜕膜之间的接触减少是可能原因[13]。同时,既往剖宫产或清宫引起的子宫内膜损伤被认为在再次妊娠胎盘植入过程中发挥作用[14]。这表明对于瘢痕子宫孕妇,需在孕期保健中更为关注和指导血压、体重的管理,以降低PPP风险发生。
研究显示,随着剖宫产率上升,不良妊娠结局发生率逐步上升。PPP是既往剖宫产妇女的主要危险因素。本研究中,PPP的风险随着分娩次数和既往剖宫产次数的增加而急剧增加。由于某些社会因素,我国近一半的孕妇有非临床指征的剖宫产[10-11]。降低无指征剖宫产率,是降低瘢痕子宫PPP发生风险因素的关键。
超声在PPP中的应用已在既往研究中显示[15]。然而,关于胎盘内出血、胎盘后出血、异质性胎盘和黏附于子宫后壁胎盘的超声影像学价值有限[16]。PPP的主要危险因素是无法控制的大出血,这是最严重的妊娠并发症之一。对PPP孕妇术前进行MRI检查,可综合孕妇的宫内状况、孕周、胎儿和其他因素考虑合适的终止妊娠时间,做好充分的术前准备,以提高孕妇和胎儿安全性,减少不良妊娠结局风险。如MRI可在PPP孕妇孕晚期常规进行,则可提前评估出血风险和术中出血量。对于PPP高危孕妇,术前通过介入治疗,预防性置入腹主动脉球囊可减少术中子宫出血量,并做好充分备血,自体血回输装置等术前准备。因此,对于PPP孕妇,术前通过MRI评估胎盘和宫内状况可确保更充分的术前准备和产妇更好的术后恢复。
本研究的优点是专业的研究人群和大样本量。参与者通过严格的纳入和排除标准进行筛选,以进行回顾性巢式病例对照队列研究。我院建立专病档案并随访治疗了大量患有严重并发症的孕妇,研究期间医院每年总分娩次数15000~19000次。本研究有以下局限性:(1)与常见妊娠疾病的类似研究相比,样本量相对适中。(2)对于PPP孕妇,通常建议28孕周后每两周进行一次超声波成像检查,并在孕晚期进行MRI检查。然而,由于MRI价格相对较高,初期部分孕妇没有接受MRI检查,造成部分数据缺失。(3)由于我国地貌多样性和民族多样性,其他PPP相关影响因素,如生活区域海拔和民族,未能纳入研究,有待在多个中心进行涉及更多地区和民族的大规模研究。
综上所述,PPP术中出血量与终止妊娠孕周无明显相关性,临床工作中对于无急诊手术指征的PPP孕妇,可综合考虑患者病情后适当延长孕周以降低早产儿相关并发症风险。并发妊娠高血压、孕期体重增长过多的瘢痕子宫孕妇患PPP风险增加。降低或严格把关第一次非医学指征的剖宫产手术是控制PPP发生的根本措施。
