老年糖尿病营养不良患者应用胰岛素泵的疗效
2022-12-30刘洋
刘 洋
(吉林省人民医院干疗一科,吉林 长春 130000)
众所周知,随着我国人口增长,糖尿病发生率逐年递增,而人口老龄化及生活水平提高,致使老年糖尿病患者激增[1],糖尿病导致的并发症更是严重影响生活,其中不乏伴有进食障碍和偏瘫卧床的营养不良的患者,这类患者是糖尿病患者中的特殊群体,由于年龄偏大、机体营养状况相对较差,尤其需要营养支持,早在1994年,美国糖尿病学会就提出了“医学营养干预”[2],旨在通过饮食、运动、药物干预,达到控制血糖,延缓并发症,改善健康的目的。目前临床上营养支持主要包括肠内营养、肠外营养两种途径,老年糖尿病患者肠内营养能有效减少肠道细菌,调节肠道的免疫应答,肠外营养也能在一定程度上改善患者营养状况,但是易损伤肝功能,诱发高血糖和高脂血症等不良反应,由于营养供给方式的特殊性,致使这一部分糖尿病患者血糖控制不佳,降低了生存质量,延长了住院时间,增加了经济负担。本文主要观察胰岛素泵治疗在老年糖尿病营养不良患者的疗效。
1 资料与方法
1.1一般资料:选取2020年8月至2022年5月吉林省人民医院诊治老年糖尿病营养不良患者纳入研究,共120例。将全部患者根据病情分为肠内营养组(n=60)和肠外营养组(n=60),再将肠内营养组分为胰岛素泵组(n=32)和多次皮注组(n=28)两个亚组,胰岛素泵组男16例,女16例;年龄78~95岁,平均(86.23±5.28)岁;糖尿病持续时间5~12年,平均(7.34±1.74)年;多次皮注组男14例,女14例;年龄78~93岁,平均(82.22±5.33)岁;糖尿病持续时间5~15年,平均(7.33±1.81)年。将肠外营养组分为胰岛素泵组(n=31)和静脉滴注组(n=29)两个亚组,胰岛素泵组男17例,女14例;年龄79~97岁,平均(85.27±3.12)岁;糖尿病持续时间6~13年,平均(8.21±1.03)年;静脉滴注组男14例,女15例;年龄78~100岁,平均(85.33±4.28)岁;糖尿病持续时间5~14年,平均(7.11±1.45)年;各亚组之间患者基本信息比较,差异无统计学意义(P>0.05),可进行研究对比。纳入标准: ①全部患者均通过本院综合检查符合2型糖尿病、营养不良(MNA[3-4]量表<17分)诊断;②年龄75岁以上;③患者本人能够有效交流;④患者及家属对治疗方案了解并同意。排除标准:①1型糖尿病、糖尿病急性并发症;②恶性肿瘤、肝肾器官严重病变者、全身感染性、免疫系统、血液系统疾病者;③皮质醇增多症、甲状腺功能亢进及应用糖皮质激素治疗或者激素替代治疗病史;④精神障碍、存在严重创伤,严重认知功能障碍。
1.2方法:肠内营养予以肠内营养混悬液(能全力)按每日热量所需计算用量经口或经鼻饲补充;胰岛素泵组使用超短效胰岛素(门冬胰岛素或赖脯胰岛素),根据病情设置基础胰岛素用量,依照监测后的血糖结果调节胰岛素泵,具体方法参见2014版中国胰岛素泵治疗指南;多次皮下注射组按病情给予短效(门冬胰岛素或赖脯胰岛素)加长效(甘精胰岛素)或预混胰岛素(门冬胰岛素30注射液或精蛋白生物合成人胰岛素)皮下注射,依照监测后的血糖结果调节胰岛素量,血糖监测每日至少4次(主要包含空腹、三餐后2 h)。肠外营养组患者随机分配胰岛素泵组和普通胰岛素加入静脉营养滴注组,肠外营养时均采用营养袋静脉输入,营养袋内热量、成分按患者病情进行配比,主要成分为脂肪乳、氨基酸、普通胰岛素、葡萄糖注射液,胰岛素与葡萄糖比值按 1∶4 配置,另外还在营养袋中加入水溶性维生素、脂溶性维生素、电解质和丙氨酰谷氨酰胺注射液;胰岛素泵组方式同上,静脉滴注组直接按配比将普通胰岛素加入营养袋静点,血糖测定采用相同方法,使用同一品牌床边快速血糖仪,每日监测至少3次血糖(主要包含静脉营养前、中、后)。
1.3观察指标:对比治疗前后营养及生化指标,包括体重指数(BMI)、上臂围、空腹血糖(FPG)、餐后2 h血糖(2 hPG)、糖化血红蛋白(HbA1c)、白蛋白、血红蛋白情况,低血糖发生率及日均胰岛素用量。
1.4统计学分析:采用SPSS20.0统计软件进行t及χ2检验。
2 结果
2.1各组治疗前后血糖相关指标比较:在血糖控制上,肠内营养组中的胰岛素泵组均低于多次皮注组,肠外营养组中的胰岛素泵组均低于静脉滴注组,差异有统计学意义(P<0.05);低血糖发生率在肠内营养组的胰岛素泵组明显低于多次皮注组(P<0.05),肠外营养组中胰岛素泵组和静脉滴注组无明显差异(P>0.05);日胰岛素平均用量在肠内营养及肠外营养组中,胰岛素泵注组均明显少于多次皮注组和静脉滴注组(P<0.05)。见表1。
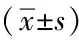
表1 各组治疗前后血糖相关指标比较
2.2各组治疗前后营养状况比较:治疗后两组患者营养不良均有不同程度改善,其中BMI、白蛋白、血红蛋白在肠内营养组中的胰岛素泵组均高于多次皮注组,在肠外营养组中的胰岛素泵组均高于静脉滴注组,差异有统计学意义(P<0.05),而上臂肌围在肠内营养组、肠外营养组各组组间治疗前后无明显差异(P>0.05)。见表2。
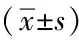
表2 各组治疗前后营养状况比较
3 讨论
本研究结果表明,在老年糖尿病营养不良患者中,无论是接受肠内营养或者肠外营养,采取胰岛素泵治疗均能够更好的降低血糖水平,减少胰岛素用量及低血糖发生率。我国老年糖尿病患者逐年增多[5],其中高龄糖尿病患者的血糖达标情况更是不容乐观,除了与其心理因素(比如惧怕用药、惧怕多次注射及监测血糖,焦虑抑郁情绪等)相关,生理因素(比如视力、听力下降,各器官、脏器功能退化衰竭)也占了很大比例,并发症的发生更是雪上加霜,长期卧床的糖尿病患者营养不良因血糖问题得不到有效改善,不但降低了生存质量,延长了住院时间,更是增加了经济负担[6],胰岛素泵素有人工胰腺之称,它具备模拟胰岛β细胞的生理功能[7],可调节的脉冲式皮下输注方式,持续进行胰岛素基础量的补充,个性化的设置夜间剂量,可防止夜间及黎明的低血糖现象发生,通过设置不同的餐前大剂量,可有效避免餐后高血糖[8],与传统皮下注射、静脉滴注胰岛素的治疗方法相比,胰岛素泵治疗能更加安全有效地控制血糖,具有更好的药代动力学、更低的低血糖发生率、更小的吸收量波动及更方便的生活方式,能更加安全有效地控制血糖,也更适合高龄糖尿病患者。
本研究结果表明在治疗后两组患者的营养相关指标均有不同程度改善。Momeni等[9]通过研究证实糖尿病住院患者营养不良发生风险在51.5%,国内多个研究表明[10-11],老年糖尿病住院患者存在营养不良约占15%,有营养不良风险者约占50%,众所周知,营养不良可导致患者感染概率增加[12],Fernandez等[13]提出营养不良导致慢性伤口不愈合。上述数据均提示对于糖尿病合并营养不良患者实施营养干预的重要性,Weil等[14]通过研究老年糖尿病患者个体化营养治疗结果发现,经过个体化营养支持干预后,患者的HbA1c水平以及胆固醇水平显著较治疗前改善,也有研究者[15]指出,通过对老年糖尿病患者实施营养支持,不仅能够有效改善其血糖水平,同时有助于控制其体重。
临床中卧床伴有进食障碍的糖尿病患者,纠正其营养不良状态更是难上加难,此类患者往往丧失自主进食能力,通过肠内或肠外营养支持联合系统、个体化的胰岛素泵治疗后,患者血糖能够尽早达标[16],营养状态可以得到改善,从而延缓并发症的发生,减少医疗经济支出,同时降低低血糖等不良反应发生率,提高用药依从性,从而有效改善其生活质量、延长寿命。
本研究存在一定的局限性,选取入组患者年龄较高,选取时间段、病例数仍有增多的空间,目前尚无统一的营养评估量表,选取符合入组患者时可进行多元化、多样式评估方式,另外可增加与营养状态相关的生化指标检测,以期更全面、更深层次的研究。
