医保目录调整对医院罕见病用药的影响研究Δ
2022-12-29易洪彬石丰豪蒯丽萍邢花沈阳药科大学工商管理学院沈阳006北京大学医药管理国际研究中心北京009中国药学会科技开发中心北京000
易洪彬,石丰豪,蒯丽萍,邢花(.沈阳药科大学工商管理学院,沈阳 006;.北京大学医药管理国际研究中心,北京 009;.中国药学会科技开发中心,北京 000)
罕见病是对患病率极低、患者总数少的疾病的统称[1]。2021年9月11日,在中国罕见病/孤儿药定义第三次多学科专家研讨会上,《中国罕见病定义研究报告2021》将“新生儿发病率小于万分之一、患病率小于万分之一、患病人数少于14万的疾病”定义为罕见病[2]。罕见病通常诊断率较低,难以统计罕见病患者的准确数量,其患病个体虽然少见,但是整体人数庞大[3]。2018年发表的一项研究显示,全球约有4亿人受到罕见病的影响,我国至少有1 680万人罹患罕见病[1]。此外,由于罕见病治疗用药研发投入费用高、成功率低、患者人数少等问题[4],使得制药企业收回研发成本困难,所以罕见病用药的定价普遍较高,导致患者用药经济负担十分沉重。有学者研究发现,我国罕见病及罕见病用药的可负担性较差,不同收入水平的居民均有一定的支付困难,有必要进一步完善罕见病患者的保障机制[5]。
医保制度是保障人民健康的一项基本制度,在医疗保障工作中,医保目录调整发挥了重要的作用。为了进一步提高参保人员的用药保障水平,规范医保用药管理,国家医疗保障局建立了医保目录动态调整机制。而医保目录如何动态调整,关系到基本医保基金的使用,同时也与全体参保人员的切身利益密切相关。随着国家医保目录动态调整工作的稳步推进及国家对罕见病患者保障工作的重视程度日趋提高,越来越多的特殊人群用药被纳入医保目录,保障范围不断扩大,患者用药需求得到一定的满足[6]。但医保目录调整后,罕见病患者的用药情况如何变化目前少有研究。朱楚玉等[7]学者采用中位价格比值法从患者角度评估了我国医保目录调整后罕见病用药的价格水平及可负担性的变化情况,但目前仍缺乏医疗机构角度的相关数据研究。因此,本研究收集了全国789家医疗机构的相关数据,评估2017年版医保目录调整[8]对医院罕见病用药采购及使用的影响,以期为提高我国罕见病患者用药保障水平提供参考。
1 资料与方法
1.1 观测时限与目标药品
2017-2021年,我国医保目录共经历了4次调整,由于2019年与2020年医保目录调整的实施效果受新冠肺炎疫情的影响较大,而2021年版医保目录截至目前仅执行数月,执行时间尚短,无法获取足够多的观测数据,故本研究选取2017年版医保目录调整前后的数据进行评价。2017年版医保目录调整政策的执行时间是2017年8月,考虑政策滞后性的影响,本研究选取2017年9月作为政策的干预点。此外,考虑到2017年医保谈判药品协议期为2年这一因素,为保证通过谈判准入的罕见病用药品种在本研究的观测期及一直在2017年版医保目录内,且未受到续约谈判的影响,故本研究设置观测期为2016年1月-2018年12月。
本研究的目标药品满足以下条件:(1)属于新增纳入2017年版医保目录的药品;(2)其适应证属于我国《第一批罕见病目录》中的121种罕见病之一;(3)在我国已获批相应的罕见病适应证;(4)其在观测期内未受到“4+7”带量采购政策的干预。
1.2 数据来源
从全国医药经济信息网(Chinese Medicine Economic Information,CMEI)数据库中提取2016年1月-2018年12月中有连续数据的789家医疗机构的罕见病用药的月度采购数据,其中三级医疗机构594家,二级医疗机构195家。
1.3 研究方法
当随机对照试验不可行时,间断时间序列分析(interrupted time series analysis,ITSA)是评估干预政策措施影响最常用的准试验设计[9]。ITSA也被视为稳健的观测设计之一,在政策实施效果评估中应用广泛[10—12]。本研究采用单组ITSA模型,其模型表达式如下:
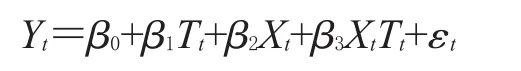
式中,Yt表示在每个等间隔时间点t测量的汇总结局变量,Tt表示研究开始以来的时间,Xt表示干预的虚拟变量(设干预前阶段为0,否则为1),XtTt表示交互项,εt表示误差项。在单组间断时间序列模型中,β0表示结局变量的截距或起始水平,β1表示政策干预前结果变量的斜率(或趋势),β2表示政策干预后瞬时的水平变化,β3表示干预前和干预后结果斜率(或趋势)的差异。因此,具有显著P值的β2,可以表示瞬时的政策干预效果;具有显著P值的β3,可以表示随着时间推移的政策干预效果[13]。单组ITSA模型示意图见图1。
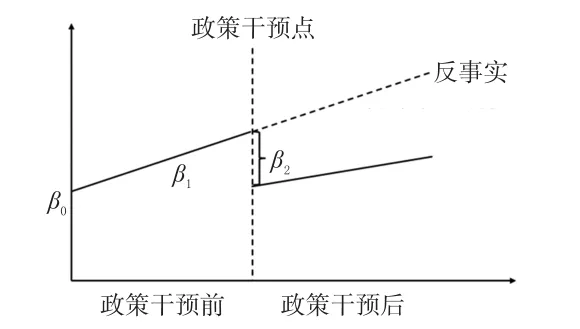
图1 单组ITSA模型示意图
以目标药品的平均限定日费用(defined daily dose cost,DDDc)、采购金额和用药频度(defined daily doses,DDDs)作为本研究模型的结局变量,即ITSA模型表达式中的Yt。DDDs和DDDc由目标药品的月度采购数据算得,DDDs=月度总用药量/限定日剂量(defined daily dose,DDD),反映目标药品的使用量;DDDc=月度总用药金额/DDDs,反映目标药品的价格。为了能够反映药品价格的实际变化,本研究使用平均DDDc反映目标药品的价格,即先计算单个罕见病药品的DDDc,再计算所有目标药品的平均DDDc。
1.4 统计学方法
所有原始数据的处理在Microsoft Excel软件中进行,所有模型的构建和分析在Stata 17(Version 1.4.1717)软件中进行。使用Newey-West法进行基于普通最小二乘法(ordinary least square,OLS)的参数估计和标准误差的计算,以此来处理潜在的自相关和异方差[13—14]。检验水准α=0.05,同时汇报模型估计值的95%置信区间(confidence interval,CI)。
2 结果
2.1 2017年版医保目录中罕见病用药调整情况
2017年版医保目录调整后,共新增9个罕见病用药(表1),其中,吡非尼酮、左旋多巴/卡比多巴、利鲁唑、罗匹尼罗、屈昔多巴、依折麦布和重组人凝血因子Ⅸ7个药品通过常规准入的方式纳入医保目录,用于治疗特发性肺纤维化、帕金森病(青年型、早发型)、肌萎缩侧索硬化症、纯合子家族性高胆固醇血症、谷固醇血症和血友病等罕见病。依维莫司和重组人凝血因子Ⅶa则通过谈判准入的方式纳入医保目录,分别用于治疗结节性硬化症和血友病。
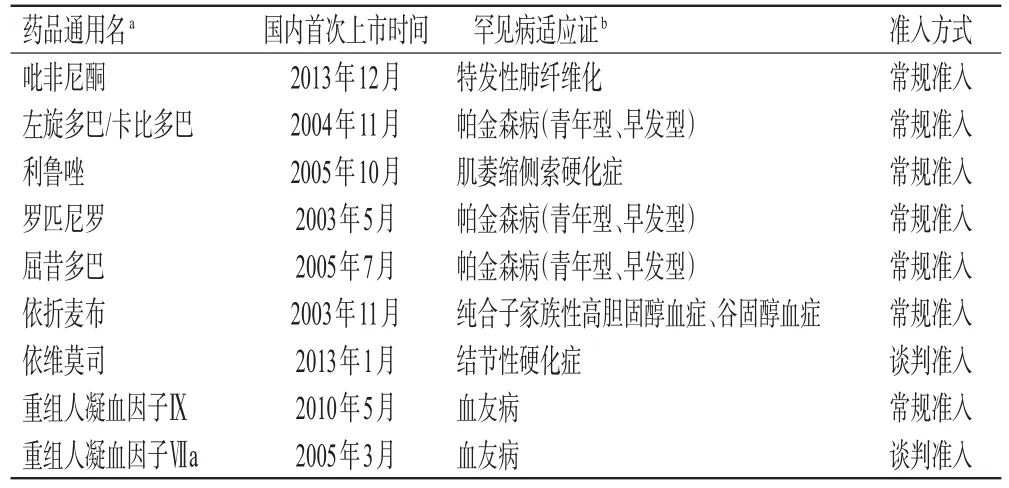
表1 2017年版医保目录中罕见病用药调整情况
2.2 医保目录调整对目标药品平均DDDc的影响
2017年版医保目录调整前后的目标药品平均DDDc变化见图2,ITSA结果见表2。由图2、表2可见,2017年版医保目录调整前,目标药品的平均DDDc呈现上升趋势[β1=2.02,95%CI(0.28,3.76),P<0.05]。2017年版医保目录调整时,目标药品的平均DDDc显著降低[β2=-166.67,95%CI(-213.62,-119.72),P<0.001]。此外,2017年版医保目录的实施,改变了目标药品平均DDDc的变化趋势:与2017年版医保目录调整前相比,医保目录调整后,目标药品的平均DDDc呈现下降趋势,但差异无统计学意义[β3=-1.40,95%CI(-6.12,3.32),P>0.05]。
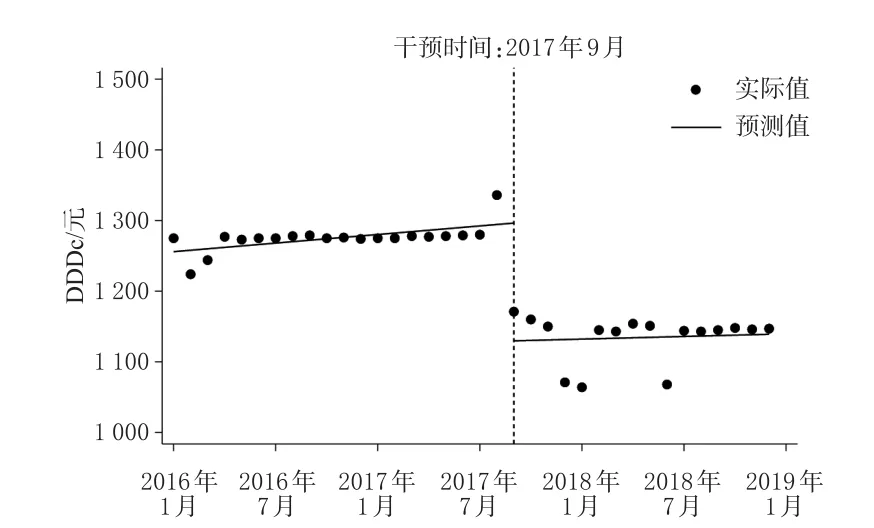
图2 2017年版医保目录调整前后的目标药品平均DDDc

表2 目标药品平均DDDc的ITSA结果
2.3 医保目录调整对目标药品DDDs的影响
2017年版医保目录调整前后的目标药品DDDs变化见图3,ITSA结果见表3。由图3、表3可见,2017年版医保目录调整前,目标药品的DDDs呈现上升趋势[β1=1.50,95%CI(0.87,2.13),P<0.001]。2017 年版医保目录调整时,目标药品的DDDs有所增加,但差异无统计学意义[β2=1.25,95%CI(-12.55,15.05),P>0.05]。此外,2017年版医保目录调整政策改变了目标药品DDDs的变化趋势:与2017年版医保目录调整前相比,医保目录调整后目标药品DDDs的上升趋势增大[β3=4.40,95%CI(2.83,5.96),P<0.001]。
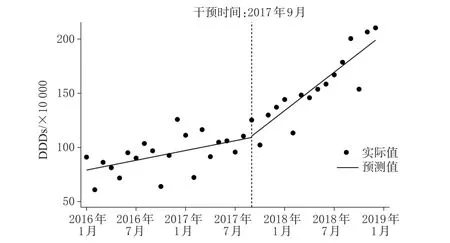
图3 2017年版医保目录调整前后的目标药品DDDs

表3 目标药品DDDs的ITSA结果
2.4 医保目录调整对目标药品采购金额的影响
2017年版医保目录调整前后的目标药品采购金额变化见图4,ITSA结果见表4。由图4、表4可见,2017年版医保目录调整前,目标药品的采购金额呈现上升趋势[β1=19.19,95%CI(8.90,29.48),P<0.05]。2017年版医保目录调整时,目标药品的采购金额增加,但差异无统计学意义[β2=212.46,95%CI(-35.35,460.27),P>0.05]。此外,2017年版医保目录调整政策改变了目标药品采购金额的变化趋势:与2017年版医保目录调整前相比,医保目录调整后目标药品采购金额的上升趋势增大[β3=79.79,95%CI(53.50,106.08),P<0.001]。
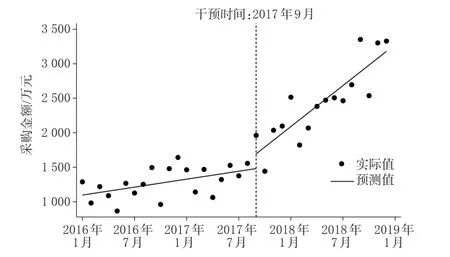
图4 2017年版医保目录调整前后的目标药品采购金额
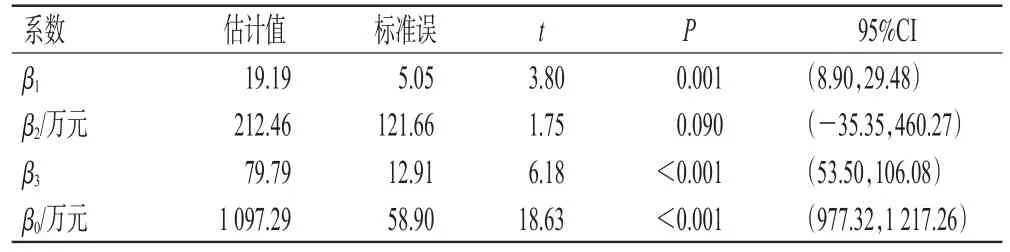
表4 目标药品采购金额的ITSA结果
3 讨论
3.1 我国医保目录中罕见病用药数量不断增多,医保覆盖范围不断扩大
根据《中共中央国务院关于深化医疗保障制度改革的意见》,国家医疗保障部门始终坚持保障基本、尽力而为、量力而行的原则,把提高患者用药保障水平建立在医保基金可持续增长的基础上。同时,国家医疗保障部门也坚持发挥市场在资源配置中的决定性作用,以求更好地发挥政府的医疗保障作用[15]。近年来,医保目录调整政策不断向罕见病用药、儿童用药和抗肿瘤药等特殊人群用药倾斜,取得了令人瞩目的成绩。从本研究结果来看,相较于2009年版医保目录,2017年版医保目录新增了9个罕见病用药。此外,从国家医疗保障局发布的2022年医保目录调整药品申报资料形式审查结果来看,2022年共有28种适应证在国家《第一批罕见病目录》中的罕见病用药通过形式审查,部分药品将有望被纳入2022年版医保目录[16]。随着近几年医保目录调整中罕见病用药纳入数量的不断增多,我国罕见病医疗保障覆盖的病种和人群范围也将不断扩大。
3.2 罕见病用药的价格显著降低,患者经济负担进一步降低
药品费用是医疗费用的重要构成部分,在整个医疗费用中占有相当大的比例,是影响医疗费用急剧增长的主要因素之一,也是患者疾病经济负担的主要构成[17]。在没有医疗保险报销的情况下,大部分罕见病患者无法负担高昂的罕见病用药费用,这有可能导致罕见病用药市场调节失灵,因此罕见病用药的定价和报销情况对于罕见病患者的经济负担具有重要影响。从“2.2”项下结果来看,在2017年版医保目录调整前,目标药品的平均DDDc处于较高水平,但是在2017年版医保目录调整执行当月,目标药品平均DDDc显著降低,表明目标药品的价格显著降低,政策的实施效果十分显著;从目标药品平均DDDc的长期变化趋势来看,2017年版医保目录调整后,目标药品的价格长期维持在较低且稳定的水平。上述变化表明,2017年版医保目录调整政策有效地降低了罕见病用药的价格,减轻了罕见病患者的用药经济负担,提高了罕见病患者的可负担性。
3.3 罕见病用药的用量显著增加,惠及更多的罕见病患者
DDDs可反映药品的使用量,DDDs越大,说明该药的使用频率越高、用药强度越大、临床对该药的选择倾向性越大[18],也表明了有更多的患者使用了这些药品。由“2.3”项下结果可知,2017年版医保目录调整后,目标药品DDDs的上升趋势显著增大,用量显著增加,相较于2017年版医保目录调整之前的DDDs增加了近1倍。此外,其长期趋势的改变也十分显著,表明目标药品的用量随着政策的推进而不断增加,这使得更多的罕见病患者获得了相应的药物治疗。上述变化表明,2017年版医保目录惠及了更多的罕见病患者。
3.4 罕见病用药采购金额显著增加,需要充分考虑医保基金的承受能力
“控费”与“降价”是深化医疗改革、保障医保基金可持续运行的重点,通过“控费”可以促进医保可持续发展,通过“降价”则可以减少患者用药负担。由“2.2”和“2.4”项下的结果可以发现,2017年版医保目录调整后,虽然罕见病患者的用药经济负担显著降低,但罕见病用药的采购金额在2017年版医保目录调整后也显著增加,这无疑将增大医保基金的支出,对医保基金的可持续性带来一定的挑战。作为一项覆盖全民的保障制度,国家医疗保障部门在做到“应保尽保”时,也需要坚守“可持续”的底线,所以国家医疗保障部门在扩大医保药品覆盖范围的同时,也应该充分考虑医保基金的承受能力,保障医保基金的安全运行和可持续发展。
4 建议
本研究发现,将罕见病药品纳入医保目录后,罕见病用药的价格显著下降,用量显著上升,这些变化表明将罕见病用药纳入医保目录是保障患者用药的一种有效途径。基于我国医疗保障“尽力而为”的原则,建议国家医疗保障部门应该进一步扩大罕见病用药覆盖范围,将符合条件的罕见病用药纳入基本医疗保险支付范围,以满足罕见病患者的用药需求,并建立公开透明、条目清晰的罕见病用药医保准入综合评价体系,完善动态调整机制;国家医疗保障部门还应每年对医保目录内罕见病用药的价值进行综合评价,评价指标既要考虑罕见病用药的市场份额、占有率,也要考虑临床价值与合理使用,还要结合仿制品和竞品价格,以及周边国家的价格情况,及时进行动态调整。与此同时,虽然单个罕见病种的患者少,但罕见病患者总数庞大,在我国基本医疗保险的功能定位仍是“保障基本”的原则下,国家医疗保障部门也应该根据基金支付能力适当调整目录范围,建立健全更加公平和可持续的医疗保障制度。
5 本研究的局限性
本研究也存在一定的局限性:(1)本研究使用单组ITSA模型,无法控制遗漏变量,需要在后续研究中引入对照组,使用多组ITSA模型进一步分析,以控制遗漏变量。(2)本研究在数据抽样和处理过程中未能完全控制混杂性偏倚因素对结局变量的影响。(3)本研究对9个罕见病药品的平均DDDc进行了研究,但未对单个罕见病药品的DDDc变化情况进行报告。从本课题组开展的有关单个罕见病用药DDDc变化情况的相关研究来看,吡非尼酮、罗匹尼罗、屈昔多巴、依折麦布、依维莫司、重组人凝血因子Ⅸ和重组人凝血因子Ⅶa 7个罕见病用药的DDDc在2017年版医保目录调整后具有显著变化,左旋多巴/卡比多巴和利鲁唑的DDDc则未受到政策影响,故本研究的平均DDDc不能代表所有罕见病药品的价格变化,平均DDDc的研究结果存在一定的偏倚。(4)本研究的数据来自CMEI数据库中医疗机构报告的罕见病用药采购数据,故所得结论还需在后续研究中收集真实世界数据,以进一步评估罕见病药物纳入医保的临床疗效与经济学效果。
