阿帕他胺治疗前列腺癌发生皮疹7例报告及文献回顾
2022-12-28张一鸣邹杰鹏刘春晓陈玢屾
张一鸣,温 勇,许 鹏,邹杰鹏,刘春晓,陈玢屾
(南方医科大学珠江医院泌尿外科,广东广州 510280)
前列腺癌(prostate cancer, PCa)是目前男性最常见的恶性肿瘤之一。根据2020年全球数据的统计显示,PCa新诊断例数和死亡例数分别约为140万和30万人次[1]。而我国前列腺癌发病率也逐年升高,目前的发病率已超过了膀胱癌。由于前列腺癌早期缺乏明显的临床症状,我国有1/3的患者就诊时已发生不同程度的转移[2]。阿帕他胺(apalutamide, APA)是目前新一代的雄激素受体拮抗剂,根据研究显示,对于转移性激素敏感性前列腺癌,无论是低危/低肿瘤负荷还是高危/高肿瘤负荷,使用阿帕他胺联合雄激素剥夺治疗可最大程度地延缓患者发展为去势抵抗性前列腺癌并延长总生存期,改善患者的预后[3]。但使用阿帕他胺治疗PCa有一定出现不同程度皮疹的概率,因而需要临床医生进行及时的干预和处理,以免影响皮疹患者的用药依从性,从而影响抗肿瘤疗效和患者预后。我们结合7例发生皮疹患者的资料,复习文献并提出一定的建议和看法。
1 病例报告
1.1 基本情况2020年4月-2021年12月,在本中心使用阿帕他胺联合雄激素剥夺治疗的患者共有32例,发生皮疹7例(7例患者治疗前已排除过敏体质),皮疹发生率为21.9%。7例皮疹患者的中位随访时间为5个月,中位年龄为72岁。所有患者的前列腺特异性抗原(prostate specific antigen, PSA)水平均较基线下降超过90%,其中4例患者的PSA已下降至不可测水平(表1)。从开始阿帕他胺治疗到皮疹出现的中位时间是51(5~157)d。根据常见不良反应事件评价标准5.0版(Common Terminology Criteria for Adverse Events 5.0, CTCAE 5.0)对皮疹的诊断标准,其中1级皮疹4例,2级皮疹2例,3级皮疹1例(表1)。
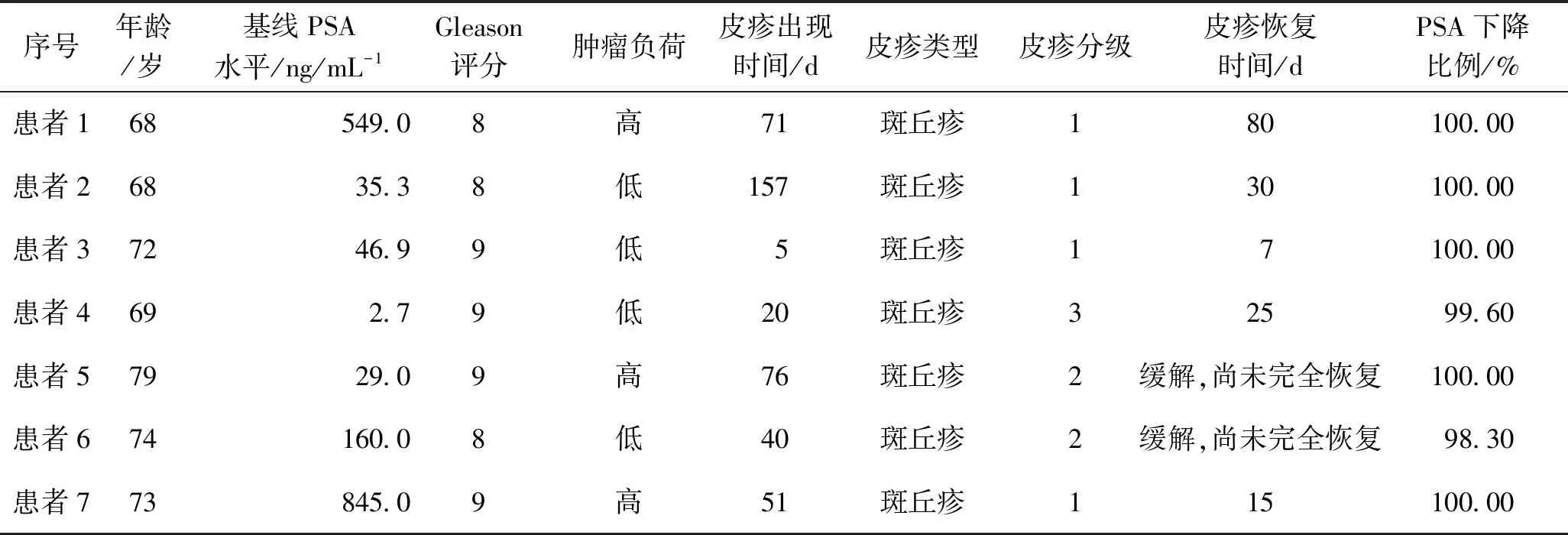
表1 发生皮疹患者的相关资料
1.2 治疗方法
1.2.11级和2级皮疹患者的治疗 对于1级和2级皮疹的患者,我们首先通过体格检查发现阿帕他胺引起的皮疹可出现身体各处,皮疹呈淡红色,为斑疹或者斑丘疹,尼氏征(-),口唇和生殖器黏膜未见皮疹;随后予以血常规、生化全套、凝血六项和尿常规检查,初步排除病毒细菌感染引起的皮疹或者出血性疾病。由于体格检查初步排除重症药疹的可能性,且生化全套和尿常规初步排除内脏器官受损,考虑在有效控制肿瘤的前提下,我们在不中断阿帕他胺用药的同时予以口服抗组胺药(西替利嗪,每次10 mg,1次/d)、局部外涂药物(糠酸莫米松乳膏,外涂皮疹处)和口服类固醇激素(泼尼松,每次10 mg,3次/d)。经对症治疗后,6例患者皮疹均缓解,其中4例已完全恢复。皮疹消退后停用治疗皮疹的口服药或外用药,所有患者一直接受阿帕他胺治疗至今,后未再出现皮疹(图1)。

A:发生1级皮疹情况;B:经治疗后皮疹恢复。图1 阿帕他胺治疗前列腺癌1级皮疹病例治疗前后照片
1.2.23级皮疹患者的治疗 患者男性,69岁,2021年5月因尿频、尿急于外院就诊,5月13日行经尿道前列腺电切术,术后病理诊断为前列腺癌,于5月28日到我院就诊。既往体健,无家族病史,无皮疹相关病史。直肠指检:前列腺Ⅱ度增大,中央沟变浅,表面光滑,边界清楚,无结界。血tPSA:2.66 ng/mL。mpMRI检查:右侧腹股沟多发稍大淋巴结右侧耻骨联合异常信号,不排除转移。骨扫描检查:右侧耻骨联合及耻骨下肢、骶椎骨代谢活跃,考虑骨转移;左侧股骨下端轻度骨代谢活跃,不除外骨转移。病理诊断:前列腺腺癌,Gleason评分:5+4=9分,可见神经侵犯。初始诊断:转移性激素敏感性前列腺癌(cT2cNxM1b)。2021年6月5日开始口服阿帕他胺240 mg/d联合雄激素剥夺治疗,6月25日脚踝出现红疹,7月1日发展为全身皮疹,自行于当地社区注射地塞米松+葡萄糖酸钙针,2日后自觉症状加重,回我院就诊。体格检查发现全身皮肤可见弥漫红斑丘疹,口腔糜烂,手足部暗红斑,时tPSA 0.08 ng/mL,睾酮21 ng/dL。经皮肤科会诊,诊断为多形性红斑的药物性皮疹。遂暂停阿帕他胺治疗,予以对症治疗方案:外涂糠松莫米松乳膏,口服抗组胺药盐酸西替利嗪10 mg/d,强的松片10 mg,3次/d,并配合常见收敛、止血的中成药处理皮下轻微出血,2周后皮疹完全消退(图2)。患者重新服用阿帕他胺240 mg/d进行治疗至今,皮疹未再出现,且PSA水平持续下降,并控制在0.01 ng/mL以下(图3)。
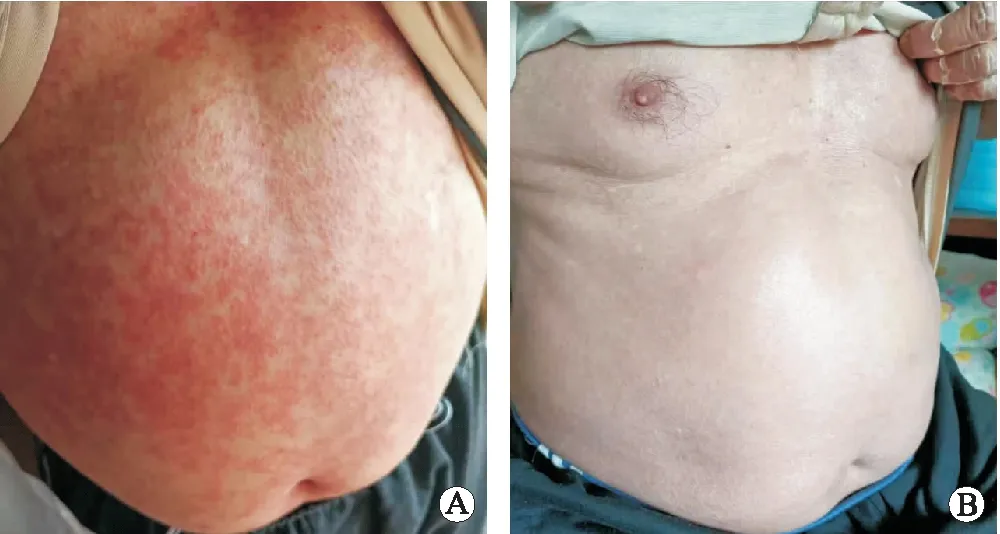
A:患者发生3级皮疹情况;B:经治疗后皮疹恢复。图2 阿帕他胺治疗前列腺癌发生3级皮疹病例治疗前后照片
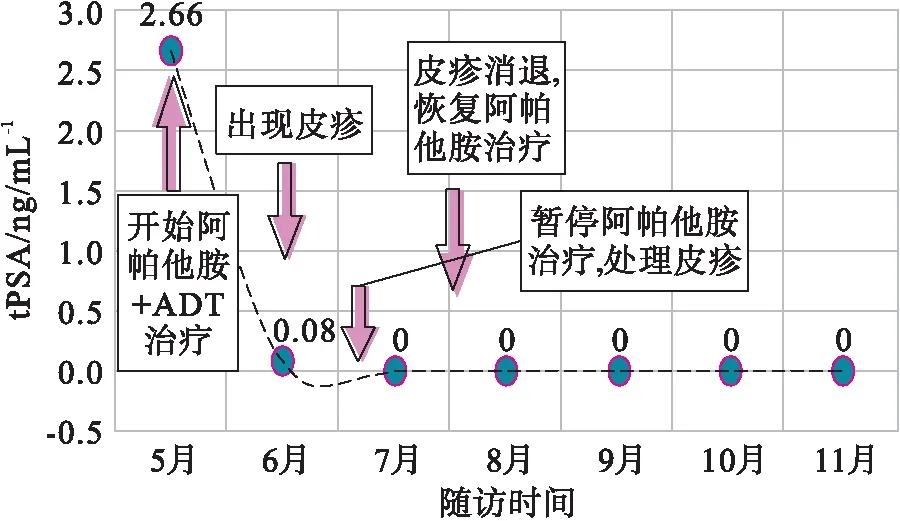
图3 阿帕他胺治疗前列腺癌发生3级皮疹的PCa患者治疗期间的PSA变化
3 讨 论
作为新一代的选择性雄激素受体抑制剂,阿帕他胺两项全球多中心随机、双盲、安慰剂对照研究(SPARTAN研究和TITAN研究)先后证实其可显著降低非转移去势抵抗性前列腺癌和转移性激素敏感性前列腺癌患者的疾病进展和死亡风险[3-4]。最新的Meta分析结果显示,与恩扎卢胺、阿比特龙、多西他赛等治疗方式相比,阿帕他胺在提高转移性激素敏感性前列腺癌患者总生存率和无失败生存率方面的治疗效果排在首位,推荐作为临床上治疗转移性激素敏感性前列腺癌患者的常用方式[5]。在安全性方面,研究显示阿帕他胺组与安慰剂组的整体不良事件、3~4级不良事件和严重不良事件的发生率相当,提示阿帕他胺的安全性可控,耐受性良好[6]。阿帕他胺的不良事件主要表现在皮肤及皮下组织类疾病、神经系统疾病、心脏器官疾病,常见的有潮热、疲劳、高血压、皮疹、关节痛、瘙痒症、体重减轻、贫血、便秘等(基于美国不良事件报告系统数据库的阿帕他胺不良事件分析研究)。其中,与安慰剂组相比,使用阿帕他胺治疗后皮疹的发生率较高。根据SPARTAN研究和TITAN研究数据显示,阿帕他胺组的皮疹发生率(中位发生时间)分别是23.8%(82 d)和27.1%(81 d)[6-7],这与我们统计的皮疹发生率(中位发生时间)相近;另外,研究显示同属东亚人种的日本人使用阿帕他胺治疗后出现皮疹的发生率要高于其他人群[8]。
根据SPARTAN研究显示,阿帕他胺引起的皮疹类型包括皮疹、斑丘疹、全身皮疹、荨麻疹、皮疹瘙痒、斑状皮疹、结膜炎、多形性红斑、丘疹样皮疹、皮肤剥脱、生殖器皮疹、红斑性发疹、口腔黏膜炎、药疹、口腔溃疡、脓疱疹、水疱、丘疹、类天疱疮、皮肤糜烂和疱疹,未见4级皮疹,其中斑疹或斑丘疹最常见,与我们观察情况一致[9]。但是,日本的临床病例报告发布了两起使用阿帕他胺出现中毒性表皮坏死松解症(toxic epidermal necrolysis,TEN)后患者出现死亡的病例,因此对于重症药疹必须及时干预[10]。
皮肤相关药物不良反应的机制通常可分为免疫性和非免疫性病因。免疫介导的皮肤药物反应有两种常见类型:速发型超敏反应(I型超敏反应)和迟发型超敏反应(IV型超敏反应)。速发型药物超敏反应通常发生在药物暴露后数分钟至数小时,临床表现包括瘙痒、荨麻疹、血管性水肿和对速发过敏反应的支气管痉挛,该反应主要由药物特异性IgE介导;迟发型药物性超敏反应通常在药物暴露后数天至数周发生,不同的临床表现可能包括斑丘疹、固定性药疹、急性全身发疹性脓疱病、Stevens-Johnson综合征,TEN和药物反应伴嗜酸性粒细胞增多和全身症状(drug reaction with eosinophilia and systemic symptoms,DRESS)。T细胞受体(T cell receptor, TCR)、CD4 + 和CD8 + T细胞参与了不同的迟发型药物超敏反应。非免疫介导的超敏反应通常被称为假过敏反应,因为它们不涉及特定的免疫机制,临床表现从较轻的红斑到荨麻疹反应,再到严重致死性过敏反应,可能与免疫系统介导的超敏反应难以区分[11]。
目前对阿帕他胺引起皮疹的机制尚未完全清晰。现有的研究显示阿帕他胺引起的皮疹与年龄、美国东部肿瘤协作组(Eastern Cooperative Oncology Group, ECOG)体力评分、Gleason评分、基线PSA、乳酸脱氢酶、碱性磷酸酶和既往治疗等多种临床因素无关[8]。多项病例报告对皮疹患者进行皮肤穿刺,组织学主要表现为表皮淋巴细胞外溢、海绵样皮肤水肿;真皮和表皮连接处血管变性伴有血管周围淋巴细胞和/或嗜酸粒细胞浸润[12-13]。一项在小鼠模型中的研究显示,皮下注射阿帕他胺可会增加引流淋巴结中的淋巴细胞数量,考虑可能与阿帕他胺中的2-氰基吡啶部分和形成半抗原的蛋白质中的半胱氨酸反应触发免疫反应有关[14]。
研究显示阿帕他胺引发的皮疹的严重程度多为1或2级,SPARTAN研究和TITAN研究数据显示皮疹的中位缓解时间分别为60 d和100 d,皮疹导致中止治疗的比率分别为2.3%和2.4%,需要全身使用类固醇激素的患者分别为17%和20%[6-7]。常见的类固醇药物(如泼尼松、地塞米松、氢化可的松等)与阿帕他胺并无药物相互作用(https://www.drugs.com/drug_interactions.html),并且大量类固醇药物单独/联合使用治疗转移去势抵抗性前列腺癌的临床研究数据也表明类固醇药物在前列腺癌患者治疗中的有效性,因此使用类固醇激素治疗皮疹不会影响阿帕他胺的疗效[15]。SPARTAN 和 TITAN 研究中皮疹发生率及疗效的探索性分析中显示,发生皮疹的患者与未发生皮疹的患者具有同样优异的PSA反应率,患者的临床结局(总生存、无转移生存期、至影像学进展时间)无差异。并且,因皮疹等不良事件导致的剂量调整(降低剂量/中断给药)不影响阿帕他胺及其活性代谢物的血药浓度,不会降低阿帕他胺的疗效[16]。鉴于目前阿帕他胺引起的皮疹并没有标准的处理方案,结合本中心的经验总结以及现有的病例报告,建议皮疹的处理方法为:阿帕他胺属于内分泌治疗药物,毒性相对较低,因此对于轻度的皮疹,为了不影响肿瘤的控制,可以尝试在不中断阿帕他胺治疗的情况下给予口服和局部使用类固醇激素,再联合抗组胺药治疗;假如皮疹消退不理想,则可改用全身的类固醇激素[12-13]。但对于皮疹加重或者重度皮疹,则要先中止阿帕他胺治疗,同时使用类固醇激素(局部/口服/全身)联合抗组胺药治疗,待皮疹完全消退后可进行药物减量处理。假如患者使用阿帕他胺降至120 mg/d仍发生皮疹,则建议永久停药并且更换其他的二线内分泌药物进行治疗(图4)。
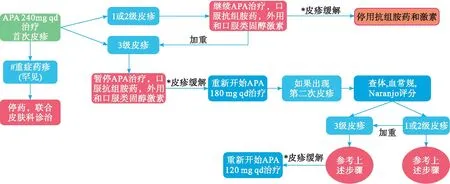
APA: 阿帕他胺;#重症药疹:危及生命;伴有体液和电解质异常;需要ICU或烧伤科护理;伴广泛的二重感染,需要静脉给予抗生素治疗;Steve-Johnson综合征;中毒性表皮坏死等;*皮疹缓解:皮疹恢复至基线或1级水平。图4 发生皮疹患者处理流程图
阿帕他胺是目前治疗全类型转移性激素敏感性前列腺癌和非转移去势抵抗性前列腺癌的有效药物,可大大改善患者的疼痛症状和预后。虽然有一定的皮疹发生率,但是根据本中心的经验,发现皮疹越早处理消退越快。不及时处理或处理不当可能会加重皮肤反应,进而导致不必要的减少、中断、延迟或停止使用阿帕他胺,从而影响肿瘤的治疗效果。因此,建议对出现皮疹的患者履行早宣教,早发现,早治疗的“三早”模式,以有效控制皮疹,避免影响后续阿帕他胺的长期使用。
利益冲突:所有作者均声明不存在利益冲突。
