锥光束乳腺CT对乳腺疾病的诊断效能及术前评估价值
2022-12-20杨鸿羽苏桐代婷王锐吕发金郑伊能欧阳祖彬
杨鸿羽,苏桐,代婷,王锐,吕发金,郑伊能,欧阳祖彬
乳腺癌是全世界女性最常见的恶性肿瘤[1],亦是我国女性最常见的恶性肿瘤,且发病率逐年上升,严重威胁着我国女性的生命健康[2]。乳腺癌的早期诊断和治疗是改善患者预后的关键所在,影像学检查是诊断及评估乳腺病变的重要手段。目前临床上针对乳腺疾病的常用检查方法包括乳腺X线摄影、乳腺超声及乳腺MRI检查。乳腺MRI是目前乳腺检查的最佳手段,敏感性高,临床上广泛应用于乳腺癌的术前评估,包括准确显示多灶或多中心病灶以及皮肤、乳头-乳晕复合体和胸壁受侵等方面[3]。此外,乳腺MRI能准确反映病灶大小和病灶距乳头的距离,为乳腺癌准确临床分期、保乳手术选择等方面提供依据[4-9]。但乳腺MRI检查也存在不足之处,如扫描时间长、不能显示微钙化等。
锥光束乳腺CT机(cone-beam breast CT,CBBCT)是一种新型乳腺专用X线检查设备。与乳腺X线摄影相比,CBBCT在扫描时乳房自然下垂,对乳房进行360°全方位扫描,无需压迫乳房,可有效避免组织重叠,提高患者检查舒适度;此外,CBBCT与乳腺MRI相似,不仅能多方位、多角度显示病灶三维结构,亦能通过注射对比剂显示病灶的强化特征,同时弥补乳腺MRI在显示微钙化方面的不足[10-11]。CBBCT与乳腺MRI均为俯卧位扫描,都可显示病灶的形态和强化特点,但两者成像原理和扫描方式完全不同,对乳腺病灶的形态学特征及强化特点的评估是否具有一致性、对乳腺良恶性病变的诊断效能是否相当、以及对乳腺病变范围评估是否一致等,尚有待进一步观察。本研究通过分析CBBCT与乳腺MRI所测量的病灶大小、病灶至乳头距离的一致性,评估两者对乳腺病变的诊断效能,旨在探讨CBBCT的临床应用价值。
材料与方法
1.病例资料
回顾性分析2019年10月-2021年10月于我院行CBBCT和乳腺MRI检查并符合研究要求63例患者的病例资料。纳入标准:①行CBBCT及MRI检查;②有手术病理结果。排除标准:①影像检查前有手术、放化疗等治疗史;②两项检查间隔时间超过两周。③CBBCT或MRI图像质量不佳。本研究通过重庆医科大学附属第一医院伦理委员会批准(2022-K39)。
共有68个病灶,恶性病灶46个,包括浸润性乳腺癌40个、导管内癌6个;良性病灶21个,包括纤维腺瘤6个、导管内乳头状瘤2个、导管上皮增生1个、浆细胞性乳腺炎1个、乳腺炎伴肉芽肿形成4个、腺病6个、结节性筋膜炎1个和交界性叶状肿瘤1个。患者均为女性,年龄18~73岁,平均(48.0±10.6)岁。
2.检查方法
CBBCT扫描:使用科宁公司KBCT-1000锥光束乳腺CT机。患者取俯卧位,先行健侧乳房平扫,再行患侧乳房扫描,扫描参数:49 kV,50~160 mA,管电流大小根据乳房大小及密度自动调整。随后行患乳增强扫描,以3.0 mL/s的注射流率经前臂静脉注射对比剂碘佛醇90 mL,然后以相同流率注射生理盐水30 mL冲管,于对比剂注射后60及120 s分别采集增强图像;最后行健乳增强扫描。总扫描时长为6~8 min。
乳腺MRI扫描:使用GE Singa HDx 3.0T磁共振和8通道乳腺专用相控阵表面线圈。患者取俯卧位,双乳同时置于线圈内,自然悬垂,两侧乳头对准线圈中心。依次行横轴面T1WI、脂肪抑制T2WI及DWI扫描(b值取0和800 s/mm2)。随后,注射对比剂后行3D动态增强(DCE-MRI)扫描,对比剂为钆喷酸葡胺,剂量0.1~0.2 mmol/kg,注射流率2.0 mL/s,然后等速注射20 mL生理盐水冲管。增强前扫描1期作为平扫,注射对比剂后连续扫描6期获取动态增强图像,扫描层厚1.2 mm,单期扫描时间62 s。总扫描时长20~30 min,各序列扫描参数见表 1。
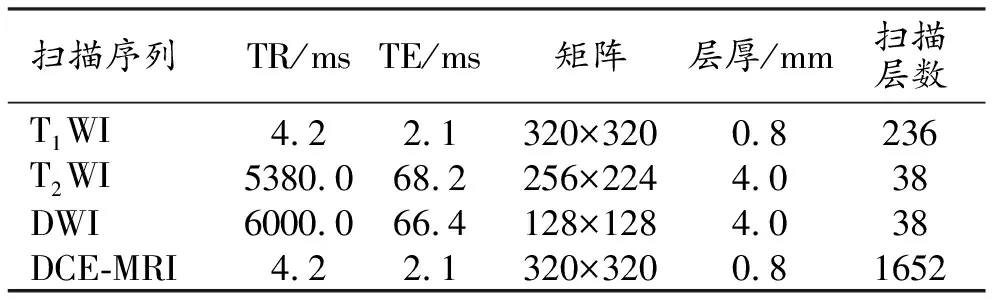
表1 乳腺MRI扫描参数
3.图像分析
由2位放射医师在不知晓病理结果的情况下独立对所有图像进行阅片分析。先分析CBBCT图像,2周后随机分析乳腺MRI图像。CBBCT和MRI图像分析均参考2013版 ACR BI-RADS(breast imaging reporting and data system,BI-RADS)MRI标准[12]。评价乳腺纤维腺体分型(a型:几乎全部为脂肪:b型:散在分布的纤维腺体组织;c型:不均匀分布的纤维腺体组织;d型:致密型纤维腺体组织)和病灶的影像学特征,判断病变的良恶性,确定其BI-RADS分类,将1、2、3类判定为良性,4、5类判定为恶性。当判读结果不一致时,由另一位具有15年以上乳腺诊断经验放射医师决定。将CBBCT及MRI增强图像的原始图像进行MPR,在横轴面、冠状面及矢状面重组图像上分别测量病灶的长径,取长径的最大值作为病灶大小;测量病灶-乳头距离(lesion to nipple distance,LND),即病灶至乳头基底部的最短距离(图1)。
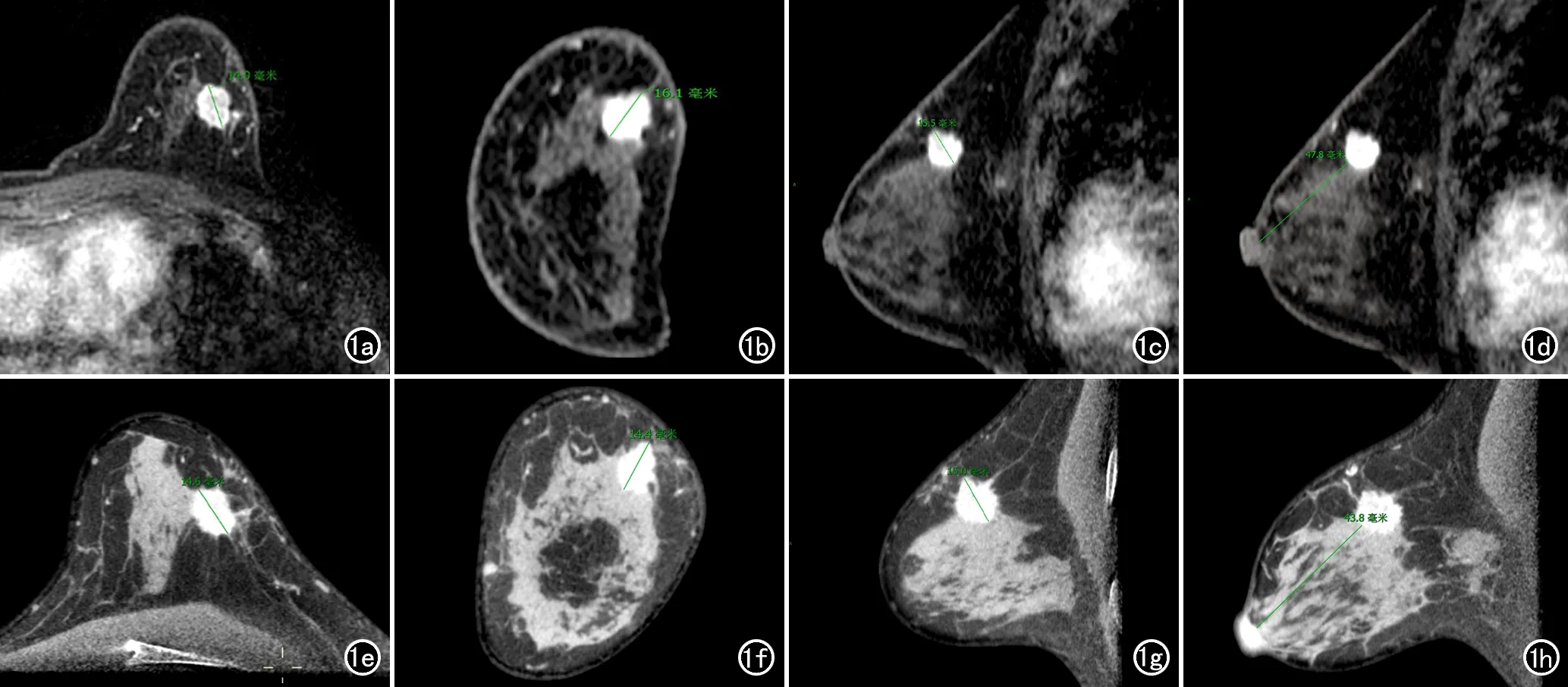
图1 患者,女,53岁,左乳浸润性乳腺癌。a)MRI增强横轴面图像,示病灶长径为14.9 mm;b)MRI增强冠状面图像,示病灶长径为16.1 mm;c)MRI增强矢状面图像,示病灶长径为15.5 mm,则MRI增强测量的病灶大小为16.1 mm;d)MRI增强MPR,示病灶至乳头基底部的最短距离为47.8 mm;e)CBBCT增强横轴面图像,示病灶长径为14.6 mm;f)CBBCT增强冠状面图像,示病灶长径为14.4 mm;g)CBBCT增强矢状面图像,示病灶长径为15.0 mm,则CBBCT增强测量的病灶大小为15.0 mm;h)CBBCT增强MPR,示病灶至乳头基底部的最短距离为43.8 mm。
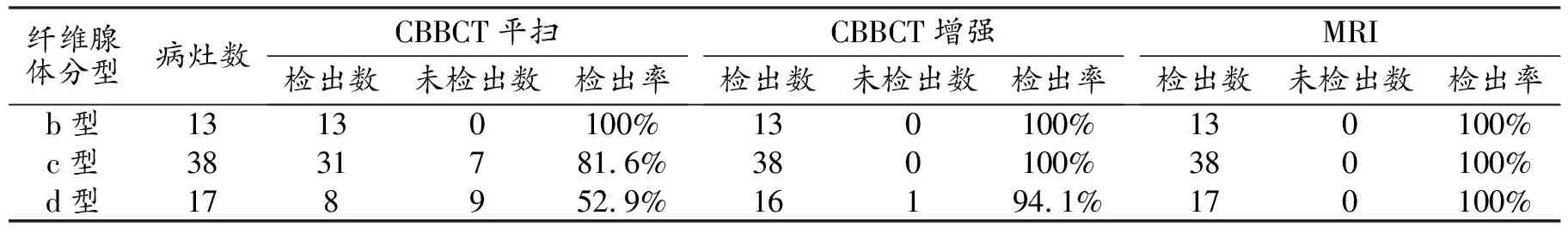
表2 CBBCT平扫、增强及乳腺MRI对纤维腺体分型乳腺病变的检出情况
4.统计学分析
使用SPSS 26.0软件对数据进行统计学分析。采用加权Kappa检验评价CBBCT及乳腺MRI显示病灶影像学特征的一致性,采用组内相关系数(intraclass correlation coefficient,ICC)评价CBBCT显示病灶大小、病灶距乳头距离与乳腺MRI的一致性。Kappa值>0.8提示一致性非常好,0.61~0.80为一致性较好,0.41~0.60为一致性中等,0.21~0.40为一致性一般,≤0.2为一致性差。ICC值>0.9提示一致性很好,0.71~0.90为一致性好,0.51~0.70为一致性中等,0.31~0.50为一致性一般,≤0.3为一致性差。采用ROC曲线评价两种检查方法的诊断效能,利用Z检验比较曲线下面积(AUC)。以P<0.05为差异有统计学意义。
结 果
1.病灶检出率
68个乳腺病灶中,CBBCT平扫检出52个,未检出16个,检出率为76.5%。CBBCT增强检出67个,未检出1个(图2),检出率为98.5%。乳腺MRI检出68个,检出率达100%。三种检查方法对乳腺病灶检出率的差异有统计学意义(χ2=30.93,P<0.001)。CBBCT平扫、增强及乳腺MRI增强检查在不同纤维腺体分型中的检出率见表2。CBBCT平扫在致密型腺体(c型和d型)中对病变的检出率为70.9%,CBBCT增强为98.2%,MRI为100%,三种方法之间的差异有统计学意义(χ2=31.61,P<0.001)。
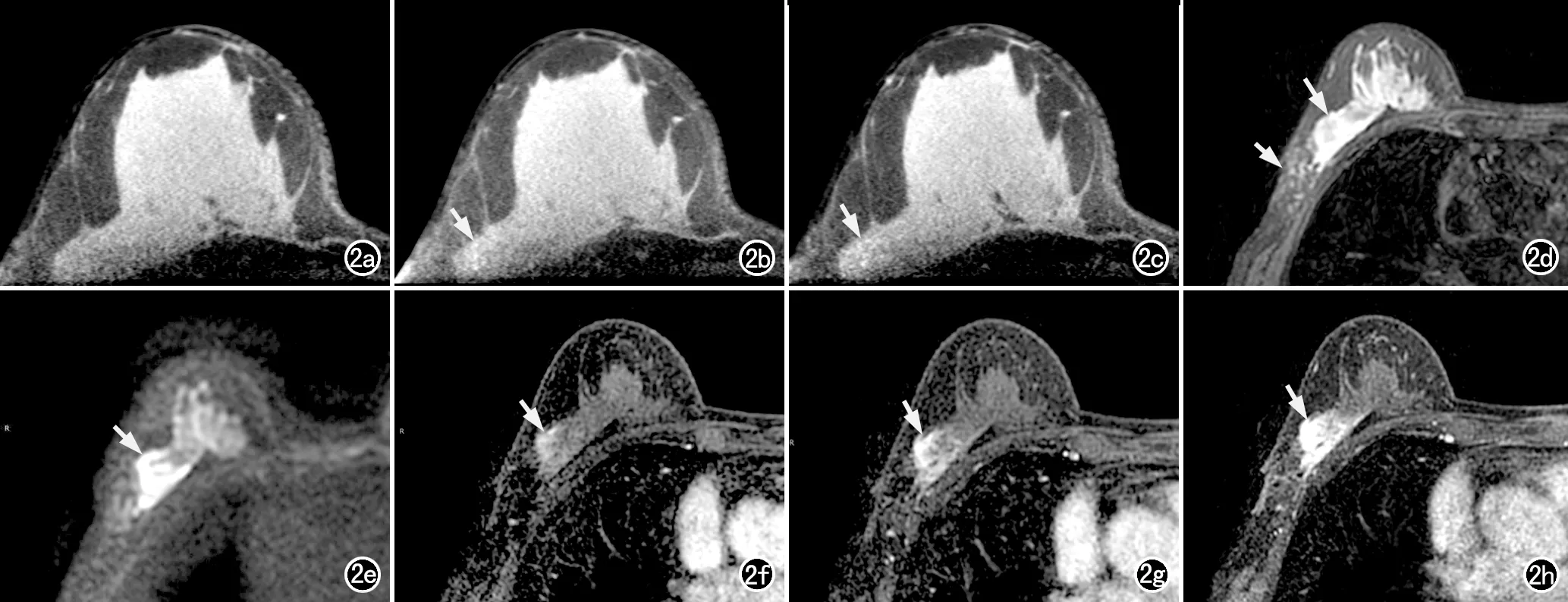
图2 患者,女,70岁,右乳浸润性乳腺癌。a)CBBCT平扫,右乳外上象限未见病灶显示;b)注射对比剂后60s CBBCT增强图像,右乳外上象限近胸壁处可见小斑片状轻度强化影(箭);c)注射对比剂后120s CBBCT增强图像,示病灶呈轻度强化(箭),强化程度较前轻度增加;d)T2WI示右乳外上象限有大片不均匀稍高信号(长箭),周围皮下筋膜水肿(短箭);e)DWI示病灶呈不均匀高信号(箭);f)DCE-MRI第1期图像,显示病灶呈斑片状轻度强化(箭);g)DCE-MRI第2期图像,示病灶强化范围及程度增加(箭);h)DCE-MRI第5期图像,示病灶呈持续性不均匀明显强化(箭)。
2.CBBCT和MRI对乳腺良恶性病变的诊断效能
剔除交界性叶状肿瘤病例,比较CBBCT及乳腺MRI对67个乳腺良、恶性病变的诊断效能。结果显示:CBBCT和乳腺MRI对乳腺恶性病变的诊断敏感度分别为95.7%及97.8%,特异度分别为76.2%及71.4%。CBBCT和MRI诊断乳腺良恶性病变的ROC曲线见图3,两者的AUC分别为0.921(95%CI:0.861~0.982)及0.929(95%CI:0.862~0.996),差异无统计学意义(Z=0.249,P=0.803)。
3.影像学特征的一致性
CBBCT和乳腺MRI对病灶的影像学特征的显示情况及一致性分析结果见表3。CBBCT增强未显示1个乳腺病灶,其余67个病灶在CBBCT上的定位与乳腺MRI完全一致。67个乳腺病灶中在CBBCT和MRI上均表现为肿块者56个、非肿块者11个。两项检查显示肿块形态、边缘及内部强化特征的Kappa值分别为0.920、0.779和0.758(P均<0.001),显示非肿块样强化的分布及其内部强化特征的Kappa值分别为0.831及0.847(P均<0.001)。
此外,CBBCT提示子灶有13例,皮肤受侵有8例,乳头受侵2例,乳头后导管浸润4例,以上征象的显示情况均与MRI一致。在显示可疑肿大淋巴结方面两者差异较大,乳腺MRI发现淋巴结肿大者13例,CBBCT仅有2例。CBBCT显示微钙化17例,其中13例为浸润性乳腺癌、3例为导管内癌及1例为腺病。
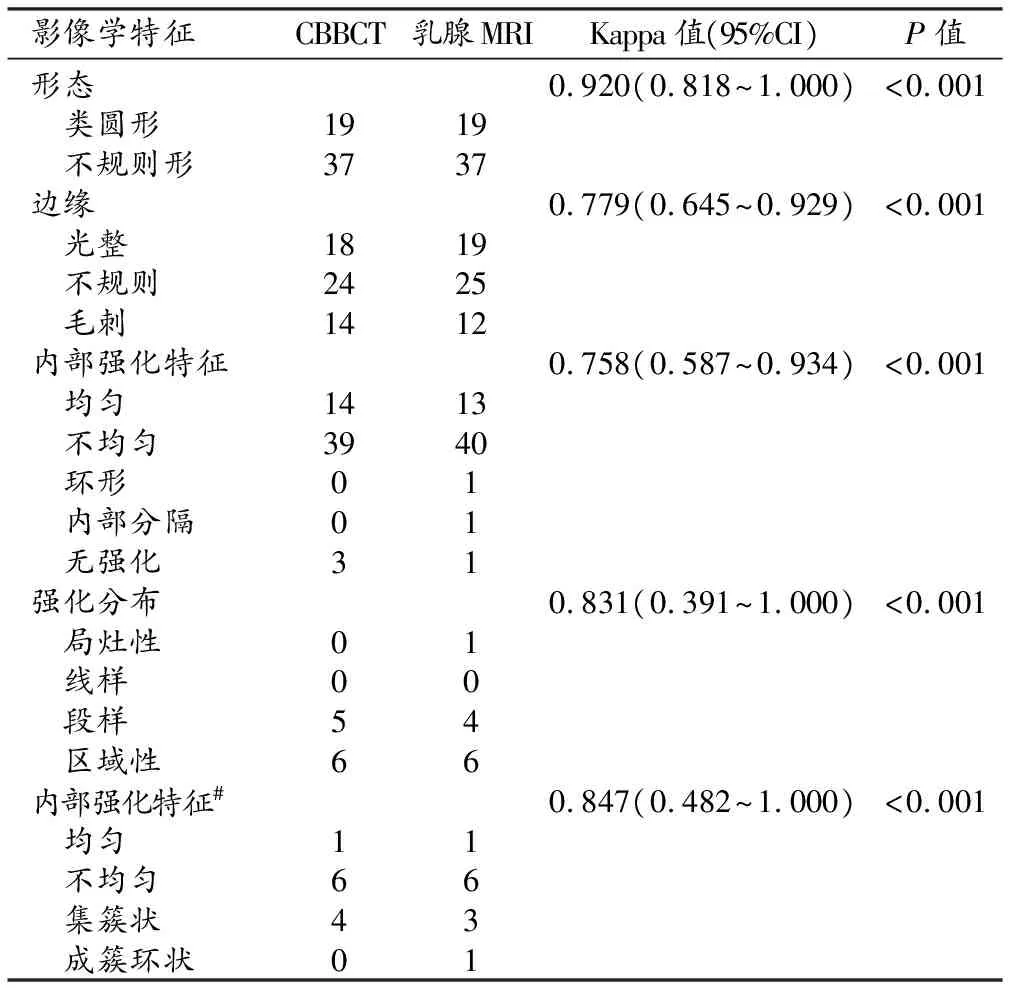
表3 CBBCT和乳腺MRI显示病灶影像学特征的一致性 /个
4.定量指标的一致性
CBBCT及乳腺MRI测量的病灶大小分别为(25.84±16.39)和(26.79±17.03) mm,LND分别为(36.46±21.30)和(35.90±20.82) mm(图4、5);两项检查测量病灶大小和LND的ICC分别为0.972(95%CI:0.954~0.983)和0.976(95%CI:0.962~0.985),P均<0.001,提示一致性很好。
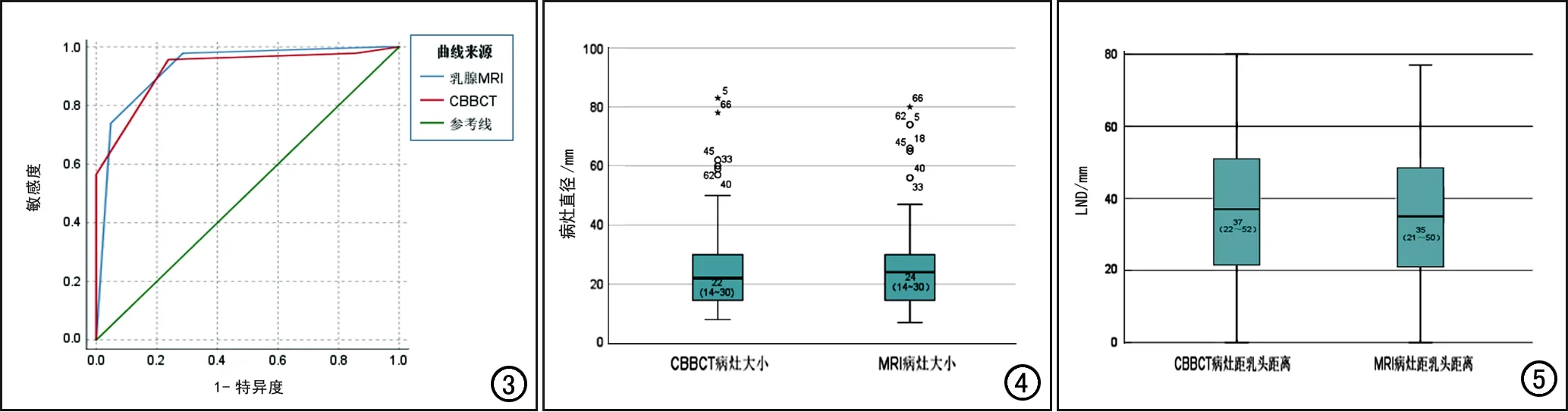
图3 CBBCT及乳腺MRI诊断乳腺良恶性病变的ROC曲线。 图4CBBCT及乳腺MRI测量病灶大小的箱形图。 图5CBBCT及乳腺MRI测量LND的箱形图。
目前,乳腺MRI是检查乳腺癌最敏感的检查方式,也是评估病灶最准确的检查方式,在诊断及评估乳腺癌病灶范围方面优于其他检查,且可以显示乳腺癌多发病灶及多中心病灶[8]。CBBCT具有扫描时间短、充分显示微钙化的优势。与MRI相似,CBBCT也能显示病灶三维立体形态和病灶强化特征。CBBCT是一种新型的乳腺检查方式,对乳腺病变的诊断能力及对乳腺癌术前评估的价值仍有待进一步研究。
1.病灶检出率
本研究结果显示CBBCT平扫病灶的检出率明显低于CBBCT增强及乳腺MRI,且主要见于c类和d类致密型腺体。CBBCT平扫乳腺病变检出与腺体密度相关,致密型腺体的密度较高,病灶被掩盖而不易被检出[13,14]。本研究显示CBBCT增强病灶检出率为98.5%,MRI的检出率为100%,与蒙丽宇[15]等研究显示两者的检出率均为100%很相近,本研究中CBBCT增强中仅有1例病灶未检出(图2)。分析主要原因:①本病例为d类致密型腺体,病灶与周围腺体之间密度差异小,而且其强化不明显;②病灶位于右乳外上象限近胸壁肋骨处,存在伪影干扰;③靠近胸壁的病灶与周围腺体密度差异不明显,可能与腺体后份图像对比噪声比及信噪比降低有关。
2.CBBCT和MRI对乳腺良恶性病变的诊断效能
准确诊断乳腺病变的良恶性是CBBCT临床价值的体现。本研究结果显示CBBCT及乳腺MRI检查的敏感度(分别为95.7%和97.8%)和特异度(分别为76.2%和71.4%)均相近,另外两者的AUC分别为0.921和0.929,提示两者的诊断效能均较高,且差异无统计学意义。Uhlig等[16]的一项mata分析结果显示CBBCT检查的诊断准确性与乳腺MRI相当,诊断敏感度为0.90、特异度为0.72,与本研究结果相似。而Wienbeck等[17]的研究中CBBCT检查的敏感度(0.88)低于乳腺MRI检查(0.98),特异度(0.71)高于MRI检查(0.61)。Wienbeck等[17]的研究中患者均为致密型腺体,且他们将BI-RADS分类为3类的病灶判定为恶性,与本研究将BI-RADS分类为3类的病灶判定为良性不同,可能会使诊断的敏感性明显提高而特异性减低,导致其结果与本研究中存在一定的差异。
3.影像学特征的一致性分析
CBBCT检查无DWI、ADC等功能成像序列辅助诊断,需要完全依靠影像学特征来诊断乳腺病变的良恶性,比较CBBCT与MRI影像学特征的一致性可间接比较两者的诊断效能[11]。本研究结果提示CBBCT及乳腺MRI显示肿块形态、边缘及内部强化特征这3个征象的一致性较好,Kappa值均在0.75以上;此外,本研究结果显示本研究结果显示对于非肿块样强化的分布及其内部强化特征,CBBCT与MRI的一致性很好(Kappa值>0.80)。此前,蒙丽宇等[15]的研究结果提示CBBCT与MRI对于肿块型病变的形态学特征符合率高,均在84%以上;而在非肿块型病变形态学征象中,CBBCT和MRI对于评估非肿块病灶分布的符合率较低(66.7%),而强化方式的诊断符合率达100%。在肿块型病变方面,本研究结果与其基本一致,主要差异在非肿块样病变。但由于这2项研究中表现为非肿块样强化的病例数均偏少(本研究中14例,蒙丽宇等[15]的研究中仅3例),尚需增加样本量以进一步验证。
CBBCT及乳腺MRI均能很好地显示皮肤受侵、乳头受侵和乳头后导管的情况,且在子灶的显示方面CBBCT与MRI亦完全一致。但乳腺MRI扫描范围更大,对腋窝区域的显示优于CBBCT,故在评估腋窝淋巴结节状态方面CBBCT不及MRI。此外,CBBCT不仅能显示病灶,还能较敏感地检出微钙化,弥补了MRI不能显示微钙化的不足之处。总之,除了对腋窝淋巴结肿大的显示不及乳腺MRI外,CBBCT在显示病灶的形态学特征方面与乳腺MRI具有较高的一致性,从而揭示CBBCT与乳腺常规序列MRI检查对乳腺病变的诊断效能具有较高的一致性。
4.定量指标的一致性
准确评估乳腺癌病灶大小对患者准确临床分期、治疗方式选择及新辅助化疗反应评估至关重要,肿瘤-乳头距离是保乳术选择的重要依据之一。国内外研究表明,乳腺MRI能够准确地评估病灶大小及病灶至乳头的距离,常作为术前评估及保乳术选择的重要检查手段[4-7,18]。CBBCT检查无需压迫乳房,不会改变乳房的解剖形态,增强扫描能够清楚地显示病灶的形态及边缘,能准确测量病灶大小[19]。本研究结果表明在CBBCT上测量病灶的最大径及LND与乳腺MRI具有很高的一致性,ICC均在0.9以上。由此,有理由相信CBBCT检查亦可以较准确地评估病变大小及LND,可作为乳腺癌术前分期及保乳术评估的替代检查手段,可指导临床选择合适的治疗方式。
与乳腺MRI相比,CBBCT扫描更迅速、噪音更小、更适合于幽闭恐惧症和金属植入物患者,因此,CBBCT检查也可作为一种补充检查方法。
综上所述,CBBCT检查对乳腺病变的诊断效能及对病灶范围的评估与乳腺常规MRI相当,具有较高的临床价值。在乳腺癌的诊断及术前评估方面,CBBCT有望成为乳腺常规MRI的一种替代检查方法。
