子宫肌瘤不同子宫全切术式对患者炎性因子、应激激素的影响
2022-12-13刘丽伟
黄 娟 刘丽伟 李 伦
河南省平顶山市第一人民医院(467000)
子宫全切术是治疗妇科疾病最常见且最重要的手术方法之一,其适应症较广泛,包块子宫肌瘤、子宫腺肌病或子宫内膜及宫颈的早期恶性病变[1]。目前,子宫切除术主要手术方式包括经腹全子宫切除术(TAH)、阴式全子宫切除术(TVH)、腹腔镜全子宫切除术(LH)[2]。术后恢复情况已成为评定手术疗效的重要指标之一[3]。近年来,术后血清学量化指标为临床术后恢复评价提供了有力依据,也成为研究热点[4]。本研究比较了TAH、TVH、LH 3种手术术后不同时间患者血清炎性因子、应激反应指标的差异,为临床治疗方案的选择提供参考。
1 资料与方法
1.1 研究对象
选择2018年4月-2020年12月于本院妇科因子宫肌瘤行子宫切除术的患者328例临床资料。手术适应证[5]:①子宫肌瘤合并月经过多或异常出血甚至导致贫血;或压迫泌尿系统、消化系统、神经系统等出现相关症状,经药物治疗无效;②绝经后未行激素补充治疗但肌瘤仍生长;③无生育要求、不期望保留子宫。按照手术方式不同分为TAH组109例、TVH组85例、LH组134例。年龄(46.3±8.9)岁(40~58岁)。排除标准:①因恶性肿瘤行子宫及双附件切除或淋巴结清扫术;②患有免疫系统疾病,如系统性红斑狼疮、类风湿性关节炎等;③近3个月应用影响本研究检测指标的药物,如糖皮质激素;④既往有盆腔手术史;⑤合并子宫腺肌病或子宫内膜异位症;⑥严重心肺、肝肾功能损伤。研究对象均签署知情同意,本研究方法通过院伦理委员会审核。
1.2 手术方法
研究对象手术均参照《妇产科手术学》[6]。①TAH组:患者平卧位,取下腹正中纵切口,暴露盆腔,探查子宫和附件,排垫肠管,提拉子宫,依次切断子宫韧带及血管,阴道残端连续锁边褥式缝合,查无出血,关闭盆腔腹膜及缝合腹壁。②TVH组:患者取膀胱截石位,于阴道前壁膀胱窝处环切阴道粘膜深达宫颈筋膜,分离膀胱宫颈间隙及宫颈直肠间隙至返折腹膜处,打开前后腹膜,充分暴露患者子宫动脉,给予切断,暴露子宫前壁,依次切断各子宫韧带。若子宫体积较大采用对半切除或分解切除术等方法缩小子宫体积再取出。③LH组:患者取膀胱截石位,于两侧髂前上棘以及患者肚脐上1cm处打孔,建立气腹,腹腔镜下充分暴露子宫,依次切断子宫韧带及血管,双极电凝刀止血,电凝钩环形游离子宫,游离子宫经阴道取出。
1.3 观察指标
于术前、术后24h及48h分别采集患者空腹静脉血。采用酶联免疫吸附试验检测血清炎性因子、应激反应指标的水平,炎性因子包括:血清肿瘤坏死因子-α(TNF-α)、白介素-8(IL-8)、C反应蛋白(CRP),试剂盒购于上海晶抗生物公司;应激反应指标包括去甲肾上腺素(NE)、血管紧张素Ⅱ(AngⅡ)、皮质醇(Cor),试剂盒购于上海纪宁生物有限公司。
1.4 统计学方法
采用SPSS23.0统计学软件。计量资料多组间比较采用方差分析,两组间比较采用t检验;计数资料采用χ2检验;相关性研究采用Pearson相关分析。P<0.05为具有统计学意义。
2 结果
2.1 各组一般资料比较
328例手术顺利,无切口感染、血栓栓塞等严重并发症。3组年龄及子宫体积≥12周占比无差异(P>0.05),TAH组、LH组、TVH组手术时间依次缩短(P<0.05);术中出血量及住院时间TVH组、LH组少于TAH组(P<0.05),TVH组与LH组无差异(P>0.05)。见表1。
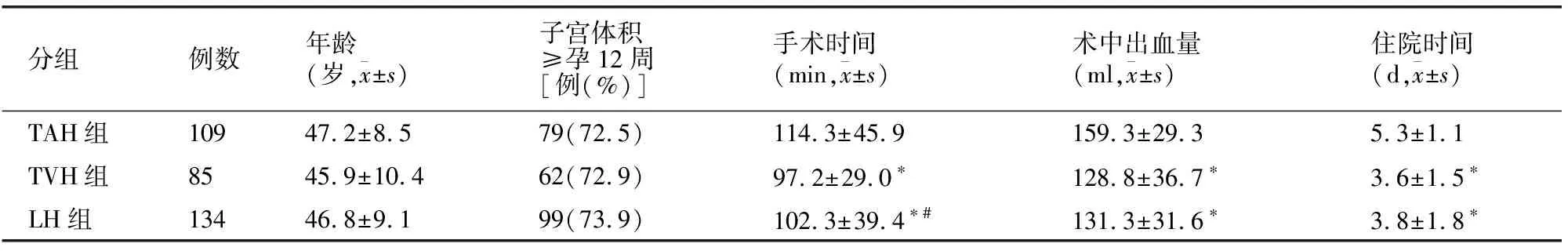
表1 各组一般资料比较
2.2 各组血清炎性因子指标比较
血清TNF-α、IL-8、CRP水平,术前各组无差异(P>0.05),术后24h、48h TVH组和LH组均低于TAH组(P<0.05),TVH组与LH组无差异(P>0.05)。见表2。
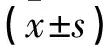
表2 各组手术前后血清炎性因子指标比较
2.3 各组血清应激反应指标比较
血清NE、AngⅡ、Cor水平,术前各组无差异(P>0.05),术后24h及48h时 TAH组、LH组、TVH组依次降低(P<0.05)。见表3。
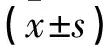
表3 各组手术前后血清应激反应指标比较
2.4 手术时间及术中出血量与血清炎性因子、应激反应指标相关性
将手术时间、术中出血量及术后24h血清学指标与术前的差值作为变量行相关分析。结果显示,手术时间与血清TNF-α、IL-8、CRP、NE、AngⅡ、Cor水平呈正相关关系(P<0.05),术中出血量与血清TNF-α、IL-8、CRP水平无相关关系(P>0.05),与血清NE、AngⅡ、Cor水平呈正相关关系(P<0.05)。见表4。
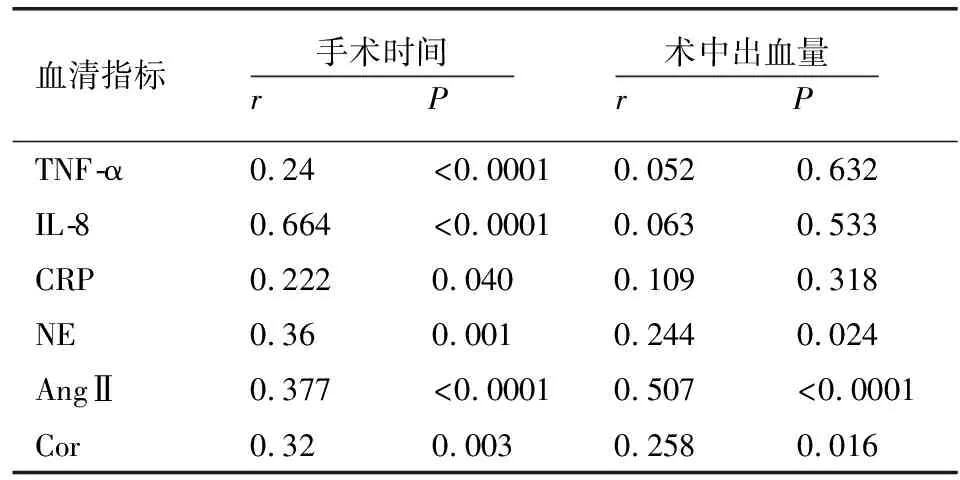
表4 手术时间及术中出血量与血清各指标的相关性
3 讨论
围术期的禁饮食、紧张、手术创伤、失血、感染等刺激可导致机体交感神经-肾上腺髓质系统兴奋和下丘脑-垂体-肾上腺皮质分泌增多,并伴有免疫系统参与,引起炎性免疫及应激反应[7]。交感神经-肾上腺髓质轴被激活,促使肾素血管紧张素醛固酮系统分泌NE、AngⅡ、Cor,血清NE、AngⅡ、Cor水平升高[8]。急性应激刺激也通过相关应激激素分泌,影响免疫系统和炎症反应,TNF-α、IL-8、CRP是介导应激病理生理过程最重要的炎症指标,能敏感地反映机体的炎性免疫状态[9]。有研究发现术后适当的炎性免疫及应激反应对机体有保护作用,但过度反应则会造成对机体不同程度的损伤,减弱机体的生理储备[10]。
本研究发现子宫全切术后24h时患者血清TNF-α、IL-8、CRP、NE、AngⅡ、Cor均升高,术后48h有所下降。但不同手术方式血清学指标不完全相同,TVH组、LH组术后24h及48h血清TNF-α、IL-8、CRP低于TAH组,TVH组与LH组无差异。术后24h及48h时,TAH组、LH组、TVH组血清NE、AngⅡ、Cor水平逐渐降低。说明LH、TVH术后患者炎性反应及应激反应低于TAH,其中TVH的应激反应最低。TAH是一种传统术式,手术技术容易掌握,盆腔脏器暴露清晰,方便手术探查,也是其他手术方式失败后的有效补救方式,但手术创伤较大,术后恢复较慢。TVH及LH均属于微创手术,具有损伤小、恢复快、术后疼痛轻、住院时间短的特点,LH是指在腹腔镜下将子宫完全游离后自阴道取出,既可以充分探查盆腔,又保留了创口较小的优点;传统的TVH仅限于子宫体积较小的患者,随着技术发展,子宫体积较大的患者也可以成功进行TVH,术中出血量、手术时间等指标与子宫体积较小患者并无差异[11-13]。本研究结果显示,在术中出血量方面,TVH与LH无差异,但在手术时间方面TVH更具有优势;将手术时间、出血量与术后24h血清学指标进行相关分析发现,手术时间越长,血清TNF-α、IL-8、CRP、NE、AngⅡ、Cor水平升高越明显,术中出血量越多血清NE、AngⅡ、Cor水平升高越明显,推测TVH的患者术后应激反应较低可能与手术时间较短、术中出血量少有关。
综上所述,子宫肌瘤手术患者,TVH术后炎性应激反应更低,有利于患者术后恢复,在无手术禁忌情况下TVH可作为首选术式,但TVH对医生技术要求较高,且对子宫体积较大者需具备子宫对切技术或分碎技术。临床可根据患者病情、医疗设备和施术者经验技巧等方面综合判定,选择最佳手术方式。
