医保药品目录调整和集采政策影响下2型糖尿病患者门诊费用及自付费用变化分析*
2022-12-09杨芳李天俊滕世伟冯海欢卢静张鼎萍孙麟
杨芳,李天俊,滕世伟,冯海欢,卢静,张鼎萍,孙麟
(四川大学华西医院医保办公室,成都 610041)
糖尿病是由各种环境和遗传等因素共同引起的慢性代谢性非传染性疾病。患者需长期通过药物控制血糖水平,同时还需要防治并发症[1]。最近几年来,我国糖尿病发病率不断升高,糖尿病患者总数居世界首位[2],成为继肿瘤、心脑血管疾病之后严重威胁国民健康的第三大慢性非传染性疾病,给患者及其家庭带来了极大的负担。在糖尿病患病人群中,2型糖尿病患者占90%以上[1]。2017年9月,国家公布了新版医保药品目录,将部分口服降糖药和并发症用药等新纳入医保目录,并对部分药品的甲乙类或者报销限制条件进行了调整。2019年4月,国家执行药品集中采购(下称集采)政策,将调脂药等纳入集采。2019年11月,国家将部分胰岛素用药等纳入医保药品目录。在上述医保、医药政策执行后,2型糖尿病患者门诊医疗费用及自付费用变化如何?笔者在本文基于实际数据分析并提出思考与建议。
1 资料与方法
1.1资料来源 以2017—2020年成都市某三甲医院门诊定点治疗的本市医保2型糖尿病患者为对象(仅申请门特2型糖尿病1个病种),从院内信息系统调取患者特征数据、医疗费用及医保报销明细数据(包括全自付费用、实际自付费用)。本文所述总费用均为每一个周期(3个月)的结算费用合计。全自付费用为结算周期内医保目录外的医疗费用。实际自付费用为结算周期内,总费用减去医保报销的费用后,患者实际支付的费用。
排除标准:剔除总费用低于5%和高于95%百分位数的极端数据,剔除信息系统因素所致结算总费用与明细项目合计费用不等的数据(视为系统异常数据)以及患者治疗周期方案及费用完全一致的数据(视为重复数据)。
1.2研究方法 将费用周期处于2017年8月31日24:00之前定为“医保药品目录调整前”(阶段1),2017年9月1日00:00—2019年3月31日24:00之间定为“第一次医保药品目录调整后”(阶段2),2019年4月1日0:00—2019年12月31日24:00之间定为“集采政策执行后”(阶段3),2020年1月1日0:00及之后定为“第二次医保药品目录调整后”(阶段4)。分析不同特征、不同政策阶段患者总费用及自付费用变化情况,不同政策阶段不同类别费用变化情况、主要药物总费用变化情况,以及相应的影响因素,推断医保药品目录调整和集采政策对2型糖尿病患者门诊费用及自付费用的影响。
1.3统计学方法 采用SAS9.3版软件对数据进行预处理和统计分析。对各项费用数据根据成都市全年居民消费价格指数(CPI)进行调整后分析,对不同特征和政策阶段费用情况、主要药物总费用情况采用描述性分析,费用差异采用Kruskal-Wallis秩和检验。对总费用、全自付费用和实际自付费用进行对数转换以满足正态分布,再采用多重线性回归模型分析其影响因素。以α=0.05作为检验水准。
2 结果
本研究调取结算数据5721例次,按排除标准剔除后,最终纳入分析共计4984例次。平均年龄为(56.90±12.17)岁,男性占比60.98%,城职医保占比88.22%。
2.1不同个体特征患者总费用及自付情况 根据成都市国民经济和社会发展统计公报CPI数据对各项费用调整后纳入分析(2017年、2018年、2019年、2020年CPI分别为102.0,101.4,102.8,102.5,以2017年为基期进行调整)。分析结果见表1。
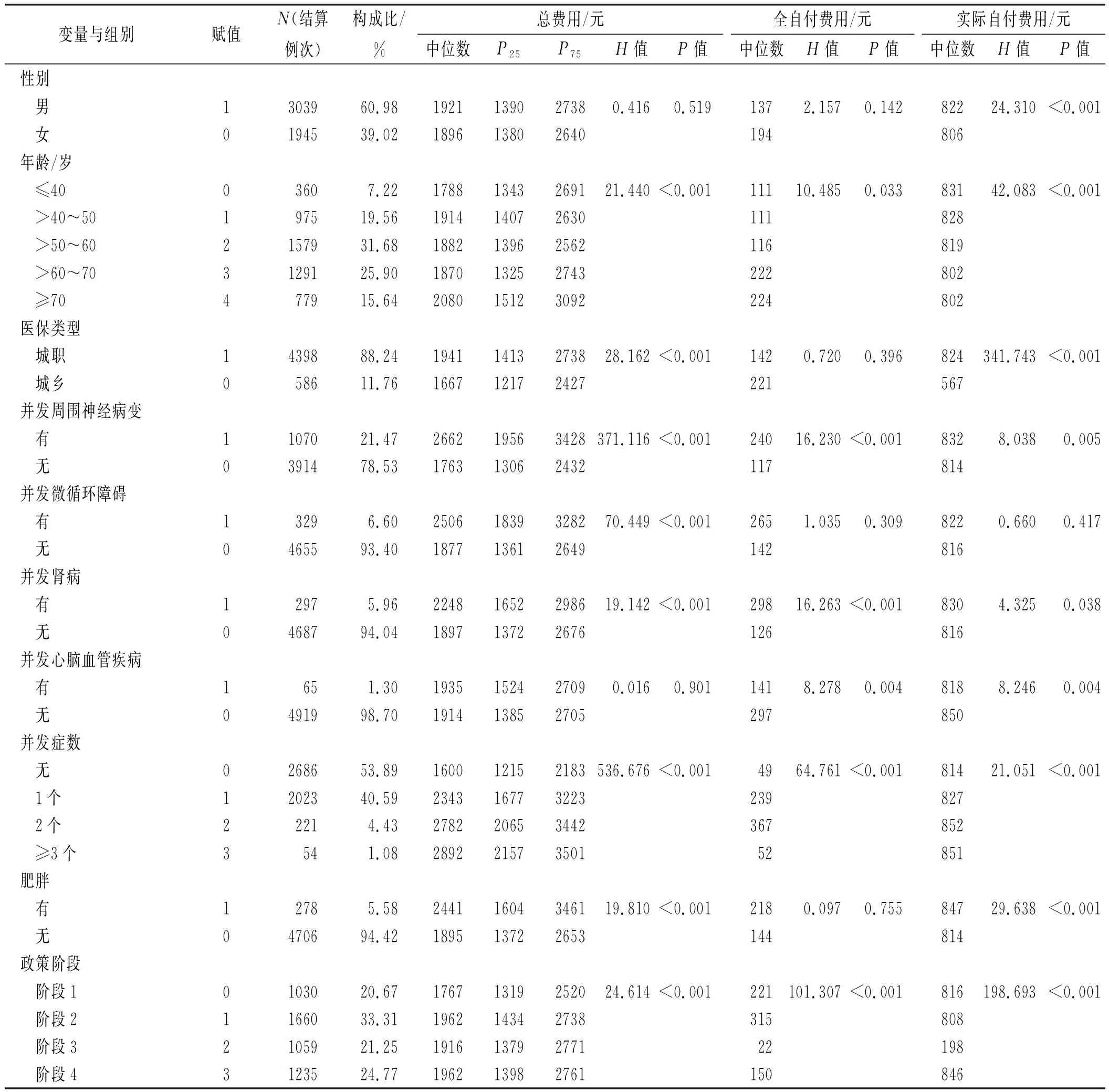
表1 不同特征2型糖尿病患者门诊费用与自付费用情况 Tab.1 Outpatient expenses and self-funded expenses of patients with type 2 diabetes with different characteristics (unit:yuan)
①总费用:男性周期结算总费用为1921元,高于女性;年龄≥70岁组费用最高为2080元;城职医保组为1941元,高于城乡医保组;有并发症者较无并发症者高(其中并发周围神经病变和微循环障碍的最高,分别为2662元,2506元),并发症≥3个者最高为2892元;伴随肥胖者更高;阶段2和阶段4费用最高为1962元,政策阶段3为1916元,阶段1最低为1767元。除性别和并发心脑血管疾病外,其余因素均差异有统计学意义。
②全自付费用:年龄≥70岁组最高为224元;城乡医保组高于城职医保组;并发周围神经病变、微循环障碍、肾病者均较无相应并发症者高,有1个、2个并发症者分别为239元、367元;伴随肥胖者为218元,较无肥胖者高;4个政策阶段中,阶段3最低为22元,阶段2最高为315元。政策阶段的差异有统计学意义。
③实际自付费用:≤40岁组最高为831元,>60岁组的最低为802元;城职医保组高于城乡医保组;并发周围神经病变、微循环障碍、肾病者实际自付费用分别为832,822,830元,均较无并发症者高;并发症数越多,实际自付费用越高,伴随肥胖者较无肥胖者更高。政策阶段差异有统计学意义。
2.2不同政策阶段具体类别费用情况 患者门诊费用主要为西药费用,阶段1—4中西药费中位数分别为:1620,1795,1783,1799元,主要为口服降糖药、胰岛素、并发症用药、调脂药、降压药费用。4个阶段中,口服降糖药费用逐渐增高(分别为903,963,1120,1143元),胰岛素费用整体上升(分别为826,821,785,922元),并发症用药费用整体上升(分别为454,548,509,637元),调脂药、降压药下降明细。周围神经病变用药和微循环障碍用药是并发症中的主要费用。见表2。
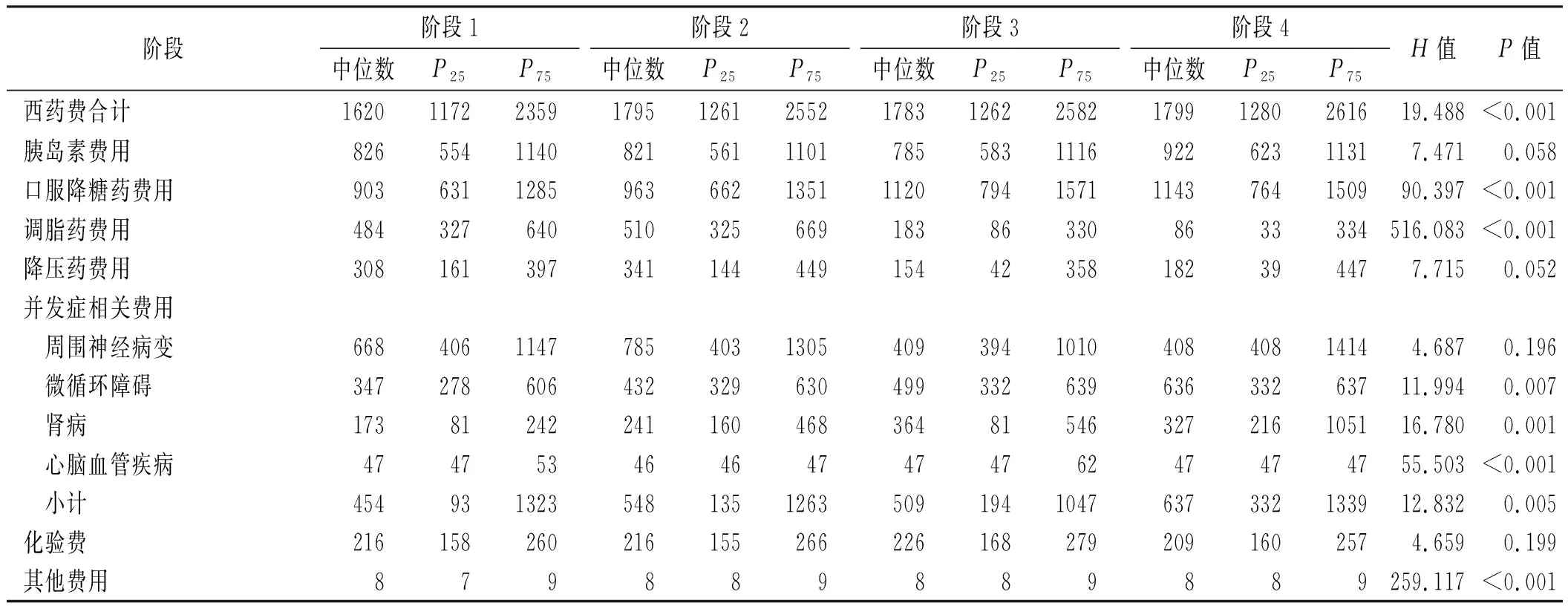
表2 不同政策阶段2型糖尿病患者门诊总费用中不同类别费用情况 Tab.2 Different types of expenses in the total outpatient expenses of patients with type 2 diabetes in different policy stages元
2.3不同政策阶段主要药物总费用变化情况 分析4个阶段不同类别药物总费用变化显示,各阶段中,口服降糖药总费用排第一、二位的分别是α-葡萄糖苷酶抑制剂和双胍类,但阶段4较阶段1,α-葡萄糖苷酶抑制剂占比下降了18.84%(2019年6月后开始上升,2020年4月后开始下降),双胍类占比增长了5.97%(2019年4月后开始明显上升);磺酰脲类衍生物占比下降了11.53%(2020年4月后明显下降);二肽基肽酶-4(DPP-4)抑制剂和胰高血糖素样肽-1(GLP-1)类似物占比逐步增长(阶段4中分别为20.32%,11.23%,排序分别为第三位、第四位),该两类药物分别从2018年10月、2018年7月进院使用并不断增加,2020年1月后增幅更明显。胰岛素总费用从高至低依次为长效、预混、短效和中效,排序无变化,但长效类占比增长了2.52%(2019年6月开始上升,2020年1月后增长更明显)。并发症用药总费用中,周围神经病变用药醛糖还原酶抑制剂费用始终排第一位,治疗微循环障碍的酶类药物占比增长了4.60%。调脂药和降压药中,HMG-CoA还原酶抑制剂占比下降了35.42%,血管紧张素Ⅱ拮抗剂的单方药占比下降了34.44%(均从2019年4月开始下降)。见表3。
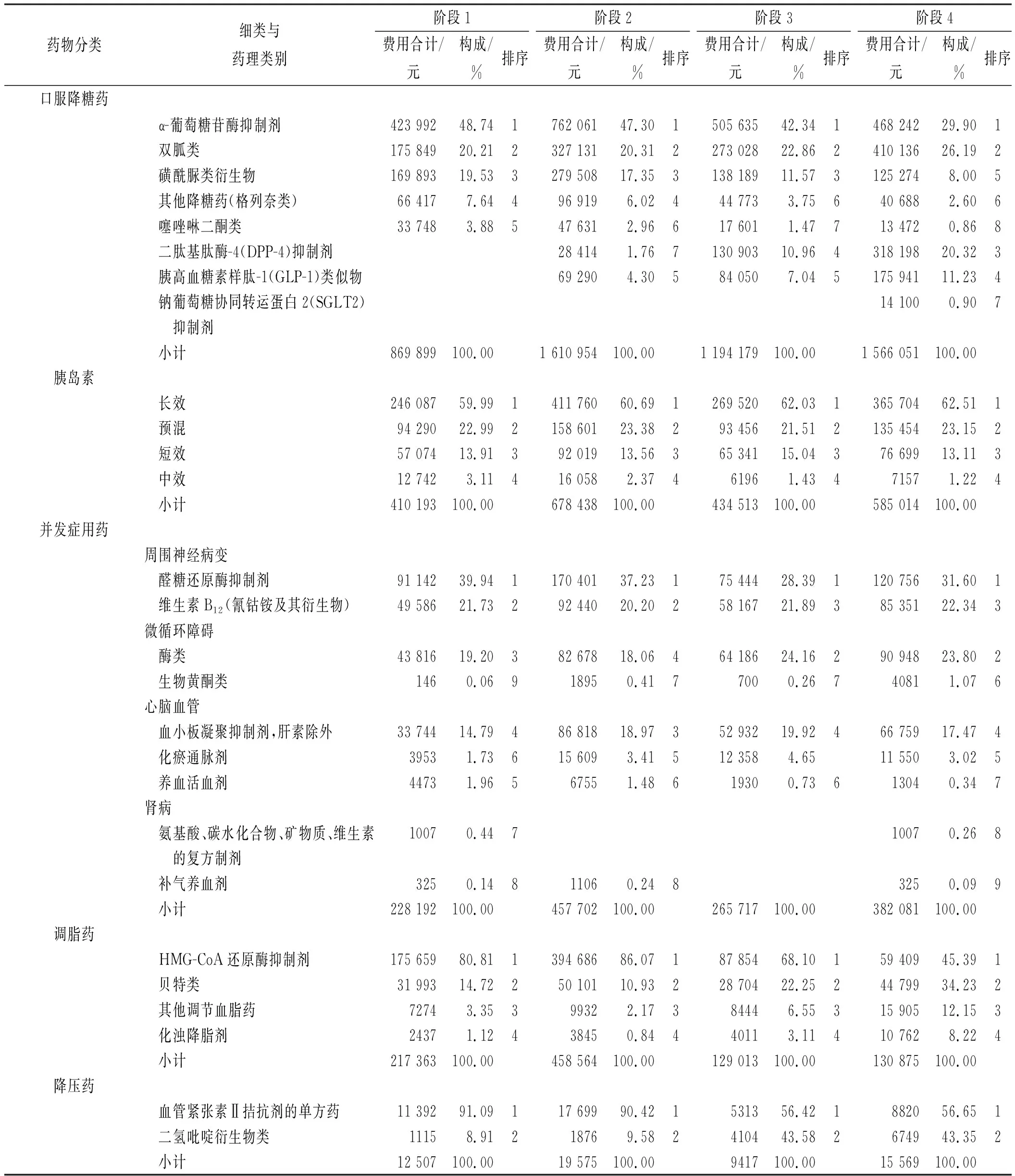
表3 不同政策阶段2型糖尿病患者门诊主要药物费用情况 Tab.3 Outpatient main drug costs for patients with type 2 diabetes in different policy stages
2.4不同政策阶段2型糖尿病患者费用及自付费用多因素分析 将总费用、全自付费用、实际自付费用对数转换后作为因变量,将特征变量及政策阶段作为自变量拟合多重线性回归模型(并发症数和政策阶段以亚变量纳入模型)。结果显示,性别对各项费用均差异无统计学意义。
根据标准化估计值,对于总费用,控制其他因素后,有1个、2个并发症者,其总费用较无并发症者分别增加了1.391个单位、1.221个单位,有周围神经病变者增加了1.119个单位,肥胖者增加了1.112个单位;从政策阶段看,阶段2较阶段1增加了1.051个单位,阶段3较阶段2降低了0.011个单位,阶段4较阶段3增加了0.021个单位。对于全自付费用,阶段2较阶段1增加了1.070个单位,阶段3较阶段2降低了1.768个单位,阶段4较阶段3降低了0.160个单位。对于实际自付费用,年龄、医保类型、并发周围神经病变、并发心脑血管疾病、并发症数(1个或2个)、肥胖、政策阶段(阶段2~4)均差异有统计学意义;从不同政策阶段看,阶段2较阶段1实际自付费用降低了0.936个单位,阶段3较阶段2降低了0.096个单位,阶段4较阶段3增加了1.913个单位。见表4。

表4 2型糖尿病患者总费用及自付费用影响因素回归模型估计结果 Tab.4 Estimated results of regression model of total expenses and self-funded expenses factors for patients with type 2 diabetes
3 讨论
3.1门诊2型糖尿病患者门诊费用与自付费用总体情况 本研究显示,男性结算人次占比多于女性,主要为40岁以上人群,符合2型糖尿病患病人群特征分布[1]。城职医保结算人次占比高于城乡医保,考虑与该三甲医院所处地理位置为主城区有关。
从不同特征看,控制政策阶段等因素后,城职医保患者总费用较城乡医保增加了1.083个单位,实际自付费用降低了0.952个单位,其原因考虑为前者经济负担能力更高所致个体选择趋向不同,以及基础报销比例更高、实际自付更低[3]。控制其他因素后,年龄增加一个单位,实际自付费用降低了0.894个单位,与城职医保患者报销比例随年龄增加有关。有并发症的患者,其总费用、全自付费用、实际自付费用分别增加了1.391个单位、1.183个单位、1.052个单位,说明并发症是患者医疗费用及疾病负担更高的重要因素[4]。结合并发症用药费用看,主要为治疗周围神经病变及治疗微循环障碍的药物费用;伴随肥胖的患者,其医疗费用增加了1.112个单位,全自付费用和实际自付费用分别增加了1.068个单位、1.060个单位,表明社会应该对2型糖尿病伴并发症的患者,特别是并发周围神经病变、微循环障碍的患者,以及伴随肥胖的患者给予更多预防与控制及降低疾病负担的关注[5],并针对相关危险因素,制定整体性优化管理和防控策略,以避免给社会及患者带来更多的疾病负担[6]。
3.2医保目录调整对2型糖尿病患者门诊费用及自付费用的影响 从不同政策阶段总费用看,阶段2(即2017年9月新版药品目录执行后)总费用较阶段1上涨了11.04%,阶段4(即2020年1月新版药品目录执行后)较阶段3上涨了2.40%,全自付费用分别上涨了94元和128元。具体看,阶段2主要为并发症用药增长了20.82%,口服降糖药增长了6.66%,调脂药增长了5.47%。考虑原因为2017年9月部分双胍类、磺酰脲类衍生物、α-葡萄糖苷酶抑制剂、噻唑啉二酮类、格列奈类、二肽基肽酶-4(dipeptidyl peptidase-4,DPP-4)抑制剂等口服降糖药,治疗周围神经病变用药依帕司他、硫辛酸,治疗微循环障碍的胰激肽原酶,以及部分调脂药纳入医保报销范围[7]。阶段4主要为胰岛素费用增长了137元(增幅17.41%),并发微循环障碍用药增长了137元(增幅27.50%),主要为该次目录调整将部分胰岛素用药纳入医保报销,且限定支付条件调整[8]。该情况表明医保药品目录调整对患者就医用药选择有重要影响[9]。
根据主要药物总费用变化时间点看出,降糖药DPP-4抑制剂在2017年9月纳入医保目录后,该医院实际于2018年10月开始进院使用,其后医疗总费用持续上升至口服降糖药中的第三位,主要与该药品临床疗效有关[10-11]。提示医院应进一步简化药品进院审批流程、提高审批效率,促进参保患者在新药品目录执行后能够及时享受到相应报销政策[12]。2018年7月胰高血糖素样肽-1(glucagon like peptide-1,GLP-1)类似物进入该院使用,2020年1月纳入医保药品目录后,其医疗总费用排位上升至第四位。王卫东等[13]证实GLP-1类似物联合二甲双胍治疗老年肥胖2型糖尿病患者效果明显,血糖控制效果好、安全性高,可延缓糖尿病进程。同时,最新诊疗指南也显示,若无禁忌证,二甲双胍应一直保留在糖尿病的治疗方案中[1]。提示医保药品目录调整应紧密结合临床诊疗指南,将疗效好并具备经济效益的药品优先纳入医保支付范围。在阶段4中,调脂药费用下降了52.9%,新出现钠葡萄糖协同转运蛋白2(sodium glucose cotransporter 2,SGLT2)抑制剂医疗费用,主要与2019年医保谈判药纳入医保药品目录相关,后期该口服降糖药总费用有可能进一步增加[14]。
多因素分析结果显示,第一次医保药品目录调整,患者总费用增长了1.051个单位,实际自付费用下降了0.936个单位,说明该次目录调整后2型糖尿病患者总费用上涨,患者疾病负担实际下降。第二次医保药品目录调整,总费用较前一阶段的增幅较小(0.021个单位),主要为谈判降价方式纳入医保报销,整体上控制了医疗费用的增长;该阶段患者全自付费用下降了0.160个单位,实际自付费用增长了1.913个单位,考虑主要原因为部分用药报销限定适应证条件,患者存在临床治疗需要但尚未达到医保报销限定条件,故需自费承担,提示医保药品目录调整时,充分切合临床实际、制定合理的医保报销限定条件,是降低患者疾病负担的重要因素[13,15]。
3.3集采政策对2型糖尿病患者门诊费用及自付费用的影响 结合不同类别费用看出,集采政策执行后(阶段3),调脂药费用下降了327元(降幅64.1%)、降压药下降了187元(降幅54.8%)。2019年4月该三甲医院所在城市开始执行国家药品集采政策试点,调脂药、降压药价格大幅下降[16]。根据多因素分析结果,该阶段患者总费用较上一阶段降低了0.011个单位,全自付费用降低了1.768个单位,说明集采政策降低了患者疾病负担[17]。
从具体费用构成看,在不同政策阶段,2型糖尿病患者费用主要为口服降糖药、胰岛素及并发症用药费用,若后期通过集采政策或谈判药方式进入医保目录,2型糖尿病患者医疗费用与疾病负担有望进一步降低[18]。阶段3不同类别费用中,并发周围神经病变用药费用减少了376元(降幅47.9%,阶段4持续保持该水平),可能与2019年3月起四川省执行“三医监管”政策,药物临床应用管理进一步加强,医师个人用药意识与行为转变有关,也说明控制总费用上涨、降低2型糖尿病患者疾病负担,需充分建立医师合理用药的意识和内生动力,发挥医疗、医保、医药联动作用[19]。
3.4本研究的优点与不足之处 本研究基于实际数据分析说明医保药品目录调整和集采政策下门诊2型糖尿病患者费用及自付费用变化情况,具有一定的政策影响分析意义,对后期2型糖尿病患者门诊费用控制和负担降低关注点的选定具有参考价值。不足之处为,因费用明细项目数据为敏感数据,本研究仅能纳入1家三甲医院数据进行分析,结论外推时需扩大数据分析范围。
