急性腔隙性卒中患者血压的变异性及节律与脑白质高信号的相关性研究
2022-12-07杨皓丞笱玉兰
杨皓丞,笱玉兰,2
脑白质高信号(white matter hyperintensity,WMH)是脑小血管病(CSVD)最常见的一种影像学标志物,在头部MRI的T2和FLAIR序列上呈高信号,在T1序列上呈等信号或低信号[1],早期可无临床表现,随着病情进展与认知障碍、运动障碍、情绪障碍、卒中及不良预后等密切相关[2],若不及早干预,会给老年人群带来巨大的健康负担。目前尚无有效的治疗方法,因此寻求并管理WMH相关的危险因素非常重要。血压变异性(BPV)是反映人体血压在一定时间内波动的程度,血压节律是人体血压适应性地在夜间下降所呈现的一种节律。研究显示,血压变异性升高和血压节律的改变与CSVD尤其是WMH的发生发展密切相关[3,4]。血压变异性可分为长时和短时的血压变异,临床上主要是通过24 h动态血压监测(ABPM)获取短期血压变异性的各项观察指标,主要包括标准差(SD)、变异系数(CV)等。此前已有研究表明血压变异性与WMH的关系,但对于急性腔隙性卒中患者WMH与血压变异性和血压昼夜节律关系的研究很少,因此本研究旨在探索二者之间的联系,以期更好地指导临床上WMH危险因素的管理、预防WMH的发生发展。
1 资料与方法
1.1 研究对象 纳入2017年1月-2019年1月于武汉市中西结合医院神经内科收治的急性腔隙性卒中患者156例,根据患者的头部MRI的检查结果,采用Fazekas评分法将入组患者分为轻度白质病变组(n=76)和中重度白质病变组(n=80),收集2组临床资料及影像学资料。
1.1.1 纳入标准 (1)2 w内急性起病,年龄≤80岁;(2)均予以头部MRI检查,包括T1、T2、FLAIR、DWI、MRA序列,影像学提示新发单个或多个梗死病灶,最大直径<15 mm,同时伴有不同程度的脑白质高信号;(3)入院后完善24 h动态血压监测。
1.1.2 排除标准 (1)存在影响WMH的其他疾病,如合并大范围的梗死或颅内的出血、肿瘤及头部外伤,既往有代谢性疾病、脱髓鞘疾病、中毒性脑病病史;(2)严重的颅内外动脉狭窄或闭塞;(3)严重的心肺疾病、肝肾功能异常等;(4)数据缺失或不全。
1.2 研究方法
1.2.1 一般资料收集 收集2组患者的一般信息和既往病史,包括患者的年龄、性别、吸烟和饮酒史、高血压史、糖尿病史、冠心病史、高脂血症史、既往卒中史和入院NIHSS评分。
1.2.2 实验室指标收集 包括总胆固醇(TC)、甘油三酯(TG)、高密度脂蛋白(HDL-L)、低密度脂蛋白(LDL-L)、同型半胱氨酸(Hcy)、糖化血红蛋白(HbA1c)。
1.2.3 颅外血管情况 根据颈部血管彩色多普勒超声判断是否存在颈动脉斑块及斑块性质(强回声定义为稳定斑块,低回声及混合回声定义为不稳定斑块)。应用颈动脉斑块等级积分[5]评估斑块情况:0分-无斑块;1分-1处斑块且厚度≤2.0 mm;2分-2处斑块且厚度≤2.0 mm;3分-2处斑块且1处厚度>2.0 mm;4分-3处及以上斑块且厚度>2.0 mm。
1.2.4 24 h动态血压参数 通过ABPM测量24 h的血压,日间血压(8:00~22:00)测量频率为0.5 h/次,夜间血压(21:00~次日上午8:00)测量频率为1 h/次,记录入组患者全天、日间和夜间的收缩压和舒张压的标准差SD,并计算相应的变异系数(CV=标准差÷平均血压×100%)。根据收缩压和舒张压在夜间的下降率来判断血压昼夜节律[6]:收缩压/舒张压夜间下降率=(日间SBP/DBP-夜间SBP/DBP)÷日间SBP/DBP×100%。正常血压节律为杓型,夜间下降率在10%~20%之间;深杓型夜间血压下降率>20%;非杓型血压夜间血压下降率在0%~10%(不含10%);反杓型夜间血压下降率<0%。
1.2.5 影像学资料 采用美国GE 1.5T MRI扫描仪进行常规MRI检查,扫描序列包括T1、T2、FLAIR、DWI、MRA序列。根据头部核磁共振DWI序列,对新发的腔隙性梗死灶进行计数;同时通过MRA观察颅内动脉硬化情况。WMH的评估:脑白质高信号包括脑深部白质高信号(DWMH)和脑室旁白质高信号(PWMH),根据Fazekas进行评分[7]:(1)DWMH:0分为无病变或病变直径<3 mm;1分为点状或灶状,单个直径>3 mm且<10 mm;2分为开始融合的病灶,单个病变直径在10~20 mm之间;3分为大面积融合的病灶,单个或融合病变直径≥20 mm。(2)PWMH:0分为无病变或病变直径<3 mm;1分为帽状或铅笔样病灶;2分为平滑的带状或帽状带晕圈;3分为不规则片状融合且延伸至脑深部白质的病灶,直径>10 mm。二者评分相加即为Fazekas总评分,总评分为6分,1~2分为轻度脑白质高信号、3~6分为中至重度脑白质高信号。

2 结 果
2.1 一般临床资料比较 两组数据进行比较后发现年龄、性别、吸烟史、饮酒史、高血压史、糖尿病史、高脂血症史、冠心病史、同型半胱氨酸、糖化血红蛋白、血脂各项指标、颈动脉斑块及不稳定斑块比例、NIHSS评分组间比较无统计学意义(P>0.05);中重度WMH组的既往卒中史(P=0.005)、急性腔隙性梗死灶数目(P=0.021)、颈动脉斑块等级积分(P=0.041)均高于轻度WMH组,差异具有统计学意义(P<0.05)(见表1)。
2.2 24 h血压变异性参数比较 中重度WMH组的全天SBP-SD(P=0.01)、日间SBP-SD(P=0.004)、日间SBP-CV(P=0.018)、日间DBP-SD(P=0.028)显著升高,差异具有统计学意义。两组血压昼夜节律比较中,中重度WMH组反杓型发生比例显著升高(P=0.030),轻度WMH组杓型血压比例较高(P=0.045)(见表2)。
2.3 多因素Logistic回归分析 将入组患者具有统计学差异的既往卒中史、急性腔隙性梗死灶数目、颈动脉斑块等级评分、血压变异性相关参数进行多因素Logistic回归分析,急性腔梗病灶数目(OR=2.114,95%CI1.143~3.910,P=0.017)及反杓型血压(OR=0.389,95%CI0.166~0.912,P=0.030)是急性腔隙性卒中患者脑白质高信号的独立危险因素(见表3)。
在校正年龄、性别、吸烟饮酒、高血压、糖尿病、高脂血症及冠心病后,腔梗数目(OR=1.963,95%CI1.041~3.703,P=0.037)和反杓型血压(OR=0.357,95%CI0.141~0.903,P=0.030)仍是独立危险因素,且反杓型血压呈负相关(见表4)。

表1 2组一般临床资料比较
表2 2组24 h动态血压参数比较

表3 多因素Logistic回归分析
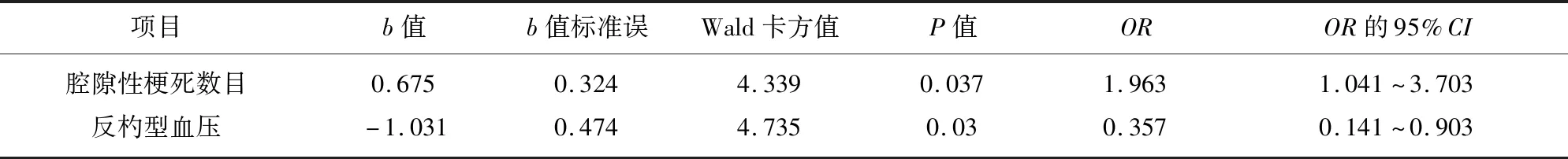
表4 校正后Logistic回归分析
3 讨 论
目前国内外关于WMH的研究很多,其病理机制复杂,颅内白质区域的慢性低灌注和脑缺血被认为是造成WMH的一种重要发病机制[8]。WMH的危险因素较多,高血压和血压变异性被认为与CSVD影像学标志物尤其是WMH密切相关[3~9]。长期慢性高血压使上游血管壁僵硬化、结构损害,大动脉搏动增加,并传至脑循环,中高脉冲能量直接传递至颅内小血管,导致管壁细胞的变性和坏死、管腔狭窄或闭塞,使白质区域处于低灌注,髓鞘重塑最终引起白质变性[10]。较高的血压变异性会增加血管壁的应力,导致微血管的损伤和硬化,进一步加重局部脑组织慢性缺血缺氧,且当硬化狭窄的动脉血压波动时,相对低灌注的可能性更高[11]。在本研究中,2组患者既往高血压史比例无差异,可能与研究对象为急性腔隙性梗死患者非健康人群、降压药物的使用有关。中重度WMH组的24 h收缩压SD、日间收缩压和舒张压SD及日间收缩压CV水平更高,表明血压变异性增大与更严重的WMH相关。与既往多数研究结果类似,短期血压监测的收缩压BPV与WMH更加相关。Zhang等[4]的横断面研究发现脑白质病变区域的局部血流量降低,收缩压CV与WMH的Fazekas评分显著相关。上海一项大样本量的回顾性研究发现收缩压及舒张压BPV的增加与WMH体积增加相关[12]。一项Meta分析显示较高的收缩压和舒张压变异性与CSVD独立相关且收缩压BPV与WMH相关[3]。
血压昼夜节律模式的失调,无论是否伴有高血压,都与心血管疾病风险增加有关[6],此前已有研究发现腔隙性脑梗死、颅内出血、冠心病和糖尿病的发病率在反杓型血压节律患者中较高[13]。在本研究中,反杓型血压是急性腔隙性脑梗死患者WMH的独立危险因素,在校正了年龄、高血压、高血脂、糖尿病、冠心病、吸烟饮酒等潜在混杂因素后反杓型血压节律仍是独立的危险因素,此前研究也证实[14]。可能是因为长期的反杓型血压使夜间血压处于较高水平,逐渐出现动脉管壁僵硬化、血管阻力增加,引起或加重白质区域的低灌注。
此外,本研究将急性腔隙性梗死病灶的数目纳入分析,发现更多的腔隙性病灶数目是WMH的独立危险因素。CSVD是一种动态变化的全脑功能紊乱性疾病,其影像学标志物常合并出现,此前已有大量研究[15,16]证实WMH与近期皮质下梗死、腔隙、脑微出血等相关,其具体机制尚不明确。同时,本研究发现中重度WMH组既往卒中史的比例和颈动脉斑块等级积分更高,而颈动脉斑块比例和不稳定斑块比例无差异。在本研究中2组患者的年龄、性别、糖尿病、冠心病、高脂血症、吸烟饮酒史及实验室指标比较无差异,考虑与所选择的研究对象、样本量较少和缺少进一步的量化分析有关。
综上所述,急性腔隙性卒中患者的WMH与血压变异性(尤其是收缩压变异性)密切相关,反杓型血压节律是WMH的独立危险因素。因此,临床上对急性腔隙性卒中伴WMH患者,应重视其血压变异性和血压节律的改变,针对性予以药物干预,在控制血压的同时改善颅内的灌注,以减缓脑白质病变的进展。本研究为单中心的横断面研究,不能明确血压的变异性及节律与WMH的因果关系,且样本量较小,未纳入高血压患者使用的降压药物,未来需要更大样本量的前瞻性研究进行深入研究。
