基于超声造影参数构建列线图模型对甲状腺微小乳头状癌颈部淋巴结转移评估效能
2022-11-26胡春峰王元伟姜敏娟谢卫锋
姜 慧, 胡春峰, 王元伟, 姜敏娟, 葛 锐, 谢卫锋
1.徐州医科大学 医学影像学院,江苏 徐州 221004;徐州医科大学附属沭阳医院 2.超声科;3.神经内科,江苏 沭阳 223600;4.徐州医科大学附属医院 影像科,江苏 徐州 221002
甲状腺癌是临床常见的甲状腺恶性肿瘤,是一种起源于滤泡上皮细胞的恶性肿瘤,临床表现为无痛性颈部结节或肿块,主要包括髓样癌、乳头状癌、未分化癌和滤泡状癌4种病理类型,任何年龄均可发病,但以青壮年较多见,女性发病多于男性[1-2]。目前,手术是临床治疗甲状腺癌的主要方式,大多数甲状腺癌患者经手术治疗后预后比较良好[3]。然而,甲状腺癌,尤其是甲状腺微小乳头状癌比较容易发生淋巴结转移,其中,以颈部淋巴结转移较为常见,甲状腺微小乳头状癌患者一旦发生颈部淋巴结转移,治疗的难度将大大增加,而且也会影响患者的生存质量[4-5]。本研究在Logistic回归分析的基础上建立甲状腺微小乳头状癌颈部淋巴结转移的列线图模型,以期为甲状腺微小乳头状癌颈部淋巴结转移的防治提供理论支持。现报道如下。
1 对象与方法
1.1 研究对象 选取自2017年1月至2018年12月徐州医科大学附属沭阳医院收治的210例行甲状腺切除和颈部淋巴结清扫术的甲状腺微小乳头状癌患者为研究对象。根据颈部淋巴结转移的发生情况将患者分为颈部淋巴结转移组(n=62)与非颈部淋巴结转移组(n=148)。纳入标准:符合甲状腺微小乳头状癌的相关诊断标准[6];年龄≥18岁,性别不限;病历资料准确完整;首次手术;意识清楚,具有正常的语言沟通能力;家属对本研究知情同意。排除标准:合并其他恶性肿瘤;自身免疫性疾病;血液系统疾病;严重肾功能障碍;慢性心力衰竭;有头颈部远处转移史或放射治疗史;未完成整个治疗过程。本研究经医院伦理委员会批准。
1.2 研究方法 采用西门子S3000彩色多普勒超声诊断系统进行检查,使用专用造影探头,探头频率设置为8~13 MHz,患者仰卧位,平静呼吸,对甲状腺和头颈部位进行超声检查。检查过程中嘱患者禁止吞咽,在肿块最大切面处保持探头不动至少2 min,以采集图像信息。颈部淋巴结转移的判断标准:术后病理学检查显示存在颈部淋巴结转移即可判断为颈部淋巴结转移。收集并记录患者的临床资料,包括年龄、性别、体质量指数(body mass index,BMI)、糖尿病、高血压、饮酒史及吸烟史等一般资料,以及边界、血流、回声均匀、内部回声、包膜受侵、病灶数、肿瘤直径、钙化情况等超声特征。

2 结果
2.1 甲状腺微小乳头状癌颈部淋巴结转移的单因素分析 210例甲状腺微小乳头状癌患者中有62例发生颈部淋巴结转移,发生率为29.52%(62/210)。颈部淋巴结转移组和非颈部淋巴结转移组患者的BMI、高血压、饮酒史、吸烟史、边界清晰情况、回声均匀及内部回声等资料比较,差异均无统计学意义(P>0.05);而两组患者的年龄、性别、糖尿病、血流、包膜受侵、病灶数、肿瘤直径及钙化等资料比较,差异均有统计学意义(P<0.05)。见表1。
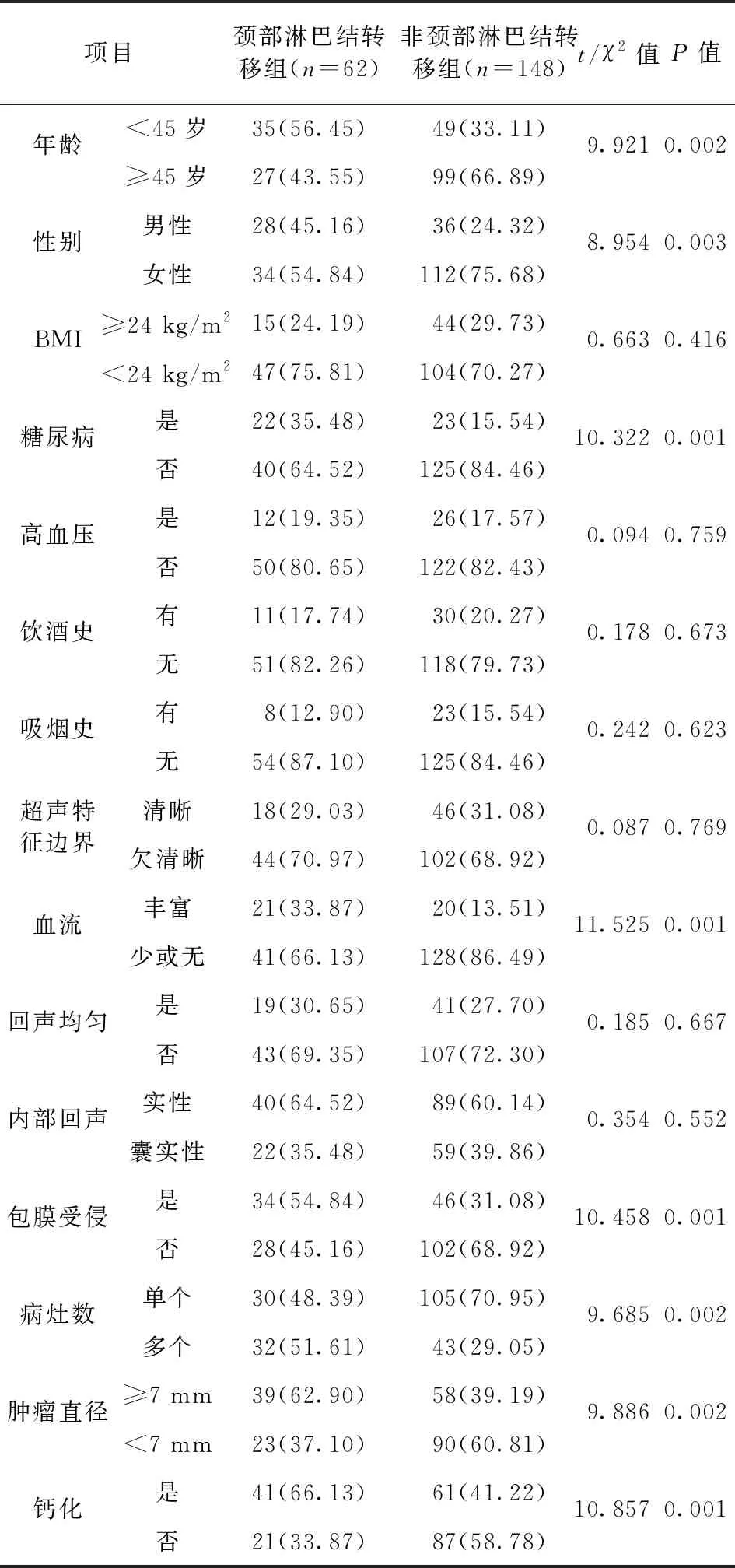
表1 两组患者一般资料比较/例(百分率/%)
2.2 甲状腺微小乳头状癌颈部淋巴结转移的危险因素分析 Logistic回归分析结果显示(变量赋值方式:非颈部淋巴结转移组=“0”,颈部淋巴结转移组=“1”;年龄≥45岁=“0”,年龄<45岁=“1”;女性=“0”,男性=“1”;无糖尿病=“0”,有糖尿病=“1”;血流少或无=“0”,血流丰富=“1”;包膜未受侵=“0”,包膜受侵=“1”;病灶数单个=“0”,病灶数多个=“1”;肿瘤直径<7 mm=“0”,肿瘤直径≥7 mm=“1”;无钙化=“0”,钙化=“1”),年龄<45岁、男性、糖尿病、血流丰富、包膜受侵、多个病灶、肿瘤直径≥7 mm及钙化等是甲状腺微小乳头状癌颈部淋巴结转移的危险因素(P<0.05)。见表2。
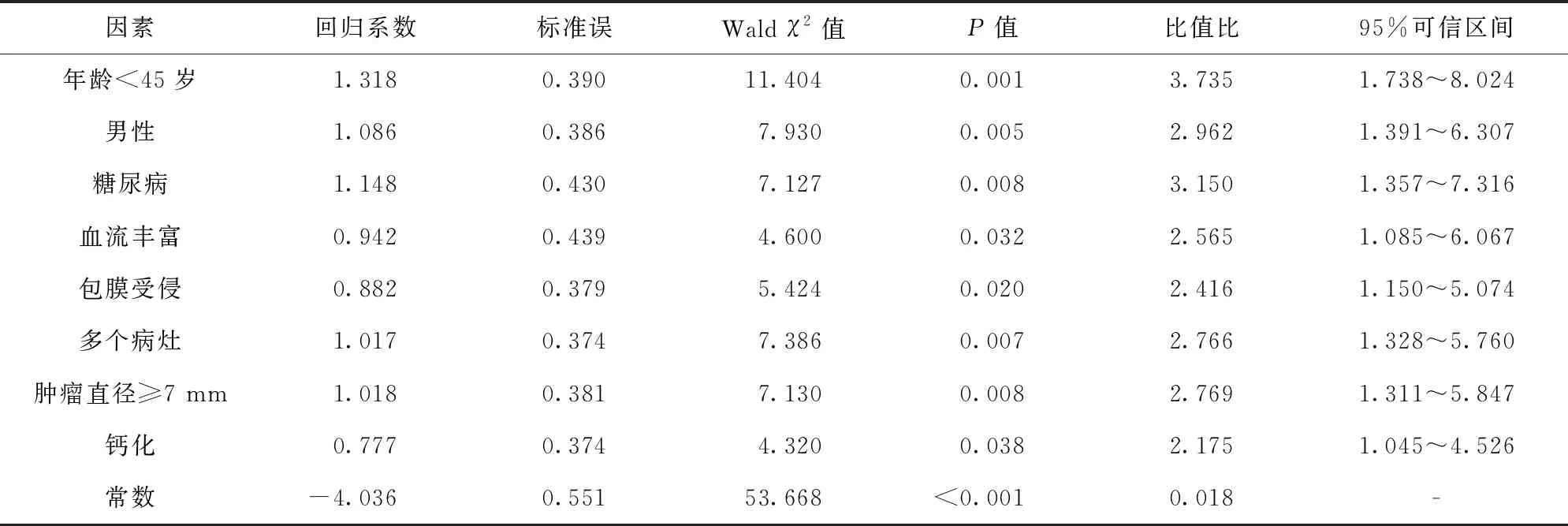
表2 甲状腺癌颈部淋巴结转移的多因素Logistic回归分析
2.3 甲状腺微小乳头状癌颈部淋巴结转移的列线图模型的建立 基于筛选出的8项危险因素建立甲状腺微小乳头状癌颈部淋巴结转移的列线图模型(图1),总分为140~470分,对应甲状腺微小乳头状癌颈部淋巴结转移的概率为0.1~0.9。结果显示,列线图模型的C-index为0.841(95%可信区间:0.811~0.872);校正曲线和理想曲线基本一致(图2);列线图的曲线下面积(area under the curve,AUC)为0.824(图3);决策曲线显示阈值概率在2%~77%时,采用本列线图模型预测甲状腺微小乳头状癌颈部淋巴结转移的发生风险具有较高的净获益值(图4)。
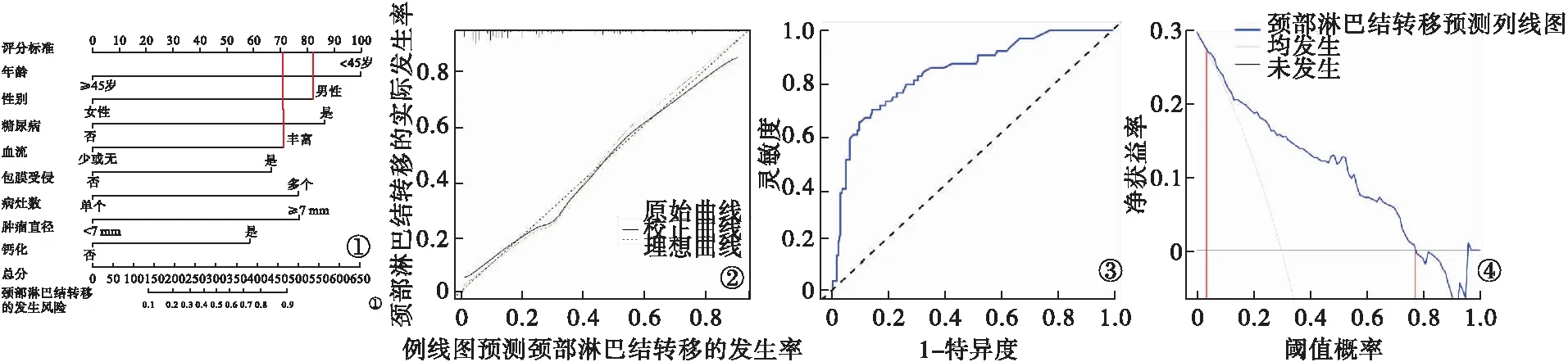
图1 甲状腺微小乳头状癌颈部淋巴结转移的列线图模型(总分为各个变量轴得分相加的分数,不同总分对应的是不同的甲状腺微小乳头状癌发生颈部淋巴结转移的概率) 图3 列线图模型的校正曲线验证(校正曲线与对角虚线越接近,表明本列线图模型预测性能越优异) 图3 列线图模型的ROC曲线图4 列线图模型的决策曲线(蓝色线与浅灰线交点垂直对应的横轴数值,蓝色线与黑色横线交点垂直对应的横轴数值,在此两个数值范围内表示临床预测效用较好)
3 讨论
甲状腺微小乳头状癌患者经过手术后大部分预后比较良好,生存期得以延长。然而,有些患者易发生颈部淋巴结转移,造成巨大的心理困扰[7-8]。本研究210例甲状腺微小乳头状癌患者中有62例(29.52%)出现了颈部淋巴结转移,说明甲状腺微小乳头状癌患者颈部淋巴结转移具有临床研究的价值。
本研究Logistic回归分析结果显示,年龄<45岁、男性、糖尿病、血流丰富、包膜受侵、多个病灶、肿瘤直径≥7 mm及钙化是甲状腺微小乳头状癌颈部淋巴结转移的危险因素(P<0.05)。马小开等[9]认为,年龄<45岁和男性是甲状腺微小乳头状癌颈部淋巴结转移的危险因素。年龄较低的人群比较容易发生颈部淋巴结转移,可能是由于现代生活节奏加快,年轻人的生活压力较大,疏忽了自身健康的管理。男性人群比较容易发生颈部淋巴结转移,可能是由于男性人群的基础代谢率高于女性,而较高的基础代谢率可能会促进肿瘤的生长和繁殖,最终增加颈部淋巴结转移的发生风险。贺寅等[10]认为,糖尿病会增加淋巴结转移的发生风险。糖尿病患者通常处于高血糖状态,高血糖为肿瘤细胞的生存与繁殖提供了充足的代谢能量,因而增加了颈部淋巴结转移的发生风险。高立霓等[11]报道,血流丰富是甲状腺癌颈部淋巴结转移的危险因素。血流丰富的甲状腺癌大多恶性程度高,结节较大,因而比较容易发生颈部淋巴结转移。陈立权等[12]报道,包膜受侵是甲状腺微小乳头状癌颈部淋巴结转移的危险因素。可能是由于包膜受侵时,癌细胞繁殖速度较快,向颈部淋巴结转移的风险增加。有研究报道,多个病灶和肿瘤直径是甲状腺乳头状癌颈部淋巴结转移的危险因素[13-14]。多个病灶患者的癌细胞更活跃,颈部淋巴结转移的风险增加。肿瘤直径较大会侵袭周围组织,导致正常组织发生病变,从而增加了颈部淋巴结转移的风险。钙化容易引起颈部淋巴结转移[15-16]。这可能是由于出现钙化时,肿瘤内砂粒体能够随着肿瘤细胞通过淋巴或血运转移到结节外的颈部淋巴结或腺体,最终导致颈部淋巴结转移。
本研究基于筛选出的危险因素构建了甲状腺微小乳头状癌颈部淋巴结转移的列线图模型,每个指标皆与带有刻度的一条线段对应,甲状腺微小乳头状癌颈部淋巴结转移的贡献度以线段的长度进行表示,各指标分类情况为线段端点代表。本研究列线图模型的C-index是0.841(95%可信区间:0.811~0.872),校正曲线与理想曲线基本拟合,列线图的AUC是0.824,说明该列线图具有良好的预测精准度和较高的预测效能。
综上所述,年龄<45岁、男性、糖尿病、血流丰富、包膜受侵、多个病灶、肿瘤直径≥7 mm及钙化是甲状腺微小乳头状癌颈部淋巴结转移的危险因素。本研究构建的列线图模型对甲状腺微小乳头状癌颈部淋巴结转移的预测准确性较高,可为其防治提供参考依据。
