胰岛素低血糖激发试验出现不充分低血糖的影响因素研究
2022-11-25马佳妮郑晓雅沈雅尹周馨怡谢雪瑞
马佳妮,郑晓雅,沈雅尹,周馨怡,谢雪瑞,刘 杰,任 伟
400010 重庆,重庆医科大学附属第一医院内分泌科
成人生长激素缺乏症(adult growth hormone deficiency, AGHD)是一组常见于下丘脑-垂体轴损害的内分泌疾患,其临床表现具有非特异性[1-4]。生长激素(growth hormone, GH)替代治疗可使AGHD患者在多方面获益,由于AGHD的漏诊率较高,故正确诊断AGHD对后续开展替代治疗具有重要意义[1-2, 5-6]。GH存在脉冲式分泌的特点,单次随机血清GH不能用于AGHD的诊断。胰岛素低血糖激发试验(insulin tolerance test,ITT)是诊断AGHD的金标准[2, 7-9]。ITT过程中指南推荐注射剂量(0.1~0.15 U/kg)后血糖<2.2 mmol/L或者血糖<2.6 mmol/L且低于基线的50%视为ITT激发成功,即充分低血糖[8];本课题组的实际操作中观察到体质指数(body mass index, BMI)且基线血糖较高的受试者,更容易出现ITT激发失败,即出现不充分低血糖,这可能与胰岛素抵抗相关;考虑BMI简单易测,且BMI一定程度上可反映胰岛素抵抗[10-13],故本研究旨在研究ITT出现不充分低血糖的影响因素,同时提出BMI切点值,以更好地预测不充分低血糖的发生。
1 对象与方法
1.1 研究对象
选取2010年1月至 2021年12月于重庆医科大学附属第一医院内分泌科门诊及住院部就诊的可疑AGHD患者416例, 其中男121例,女295例,均行ITT。根据单次注射胰岛素后低血糖是否充分将416例患者分为充分低血糖组(n=321)和不充分低血糖组(n=95)。纳入标准:①患有器质性下丘脑-垂体疾病;②曾接受垂体瘤手术或有垂体瘤放疗史;③创伤性脑损伤;④产后大出血病史;⑤不明原因月经紊乱、性腺功能减退及骨质疏松者。排除标准:①其他垂体激素替代过度或不足;②心脑血管疾病及癫痫患者;③严重高血压患者;④颅内高压者;⑤严重肝肾功能障碍者;⑥精神疾病患者以及妊娠期女性;⑦哺乳期患者;⑧糖尿病患者;⑨低血糖症患者。本研究已通过重庆医科大学附属第一医院伦理委员会审查(2022-K324)。
1.2 方法
1.2.1 基础资料 收集受试者的性别、年龄、身高、体质量、BMI等基础数据,询问受试者基础疾病、是否使用激素替代治疗情况等。
1.2.2 生化检查 所有受试者于空腹状态抽取静脉血,完善肝肾功、血脂、垂体激素、糖化血红蛋白(glycosylated hemoglobin A1c,HbA1c)等实验室检查。
1.2.3 ITT 行ITT前一天受试者清淡进食,晚上8点后禁饮禁食。行ITT当天早上,受试者在空腹、平静状态下仰卧于床,由医护人员建立静脉通道和心电监护仪,静脉推注生物合成人胰岛素0.1~0.15 U/kg后记录胰岛素剂量,分别于注射前 30 min、注射前0 min及注射后 30、45、60、90、120 min 采静脉血, 进行血糖、GH检测。如出现低血糖症状,需记录时间并检测血糖、GH。密切监测心率、血压和有无低血糖症状。将注射胰岛素后血糖<2.2 mmol/L或血糖<2.6 mmol/L且低于基线血糖的50%视为激发成功。
1.3 统计学分析
所有统计学分析在SPSS 22.0及R 4.0.0软件中进行。经 Shapiro-Wilk 检验,数据均为非正态性分布,计量资料以M(P25,P75)表示,组间比较采用非参数秩和检验;采用Spearman相关性分析检验相关性,并采用散点图及局部加权回归(local weighted regression,Lowess)曲线表示二者关联,方差膨胀因子(variance inflation factor,VIF)>5的指标剔除防止多重共线性;采用多因素Logistic回归分析,纳入单因素分析中P<0.05的指标,采用逐步回归方法筛选自变量,得到不充分低血糖的影响因素;采用受试者工作特征(receiver operating characteristic, ROC)曲线分析相关指标对不充分低血糖的预测价值,计算约登指数得出各自的切点值。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者的临床资料比较
充分低血糖组受试者性别分布为男性77例、女性244例,不充分低血糖组受试者性别分布为男性44例、女性51例;充分低血糖组的年龄、BMI、首次胰岛素剂量、基线血糖、基线GH、空腹胰岛素、HbA1c、低密度脂蛋白胆固醇(low density lipoprotein cholesterin, LDL-C)、甘油三酯(triglyceride,TG)均低于不充分低血糖组(P<0.05);高密度脂蛋白胆固醇(high density lipoprotein cholesterin, HDL-C)高于不充分低血糖组,以上差异均有统计学意义(P<0.05,表1)。促甲状腺激素(thyroid stimulating hormone, TSH),皮质醇(cortisol, COR),促肾上腺皮质激素(adrenocorticotropic hormone, ACTH),总胆固醇(total cholesterol, TC),丙氨酸氨基转移酶(alanine aminotransferase, ALT),天门冬氨酸氨基转移酶(aspartate aminotransferase, AST),肌酐(creatinine, Cr)均没有统计学意义(表1)。

表1 充分低血糖组与不充分低血糖组的临床资料比较[M(P25,P75)]
2.2 BMI与空腹胰岛素之间的关系
不充分低血糖绝大部分与胰岛素抵抗相关联,而空腹胰岛素是胰岛素抵抗的重要指标。BMI与空腹胰岛素关联分析发现,随BMI的增加,空腹胰岛素呈上升趋势;充分低血糖组BMI≥24所占比例为19.94%,不充分低血糖组中BMI≥24所占比例为83.16%(表2);在不充分低血糖组中,随BMI增加空腹胰岛素增长较快,表示这部分人群胰岛素抵抗与BMI显著关联(图1)。箱线图显示在超重人群中空腹胰岛素显著高于正常人群(图2)。

表2 不同BMI组低血糖是否充分情况比较 [例(%)]
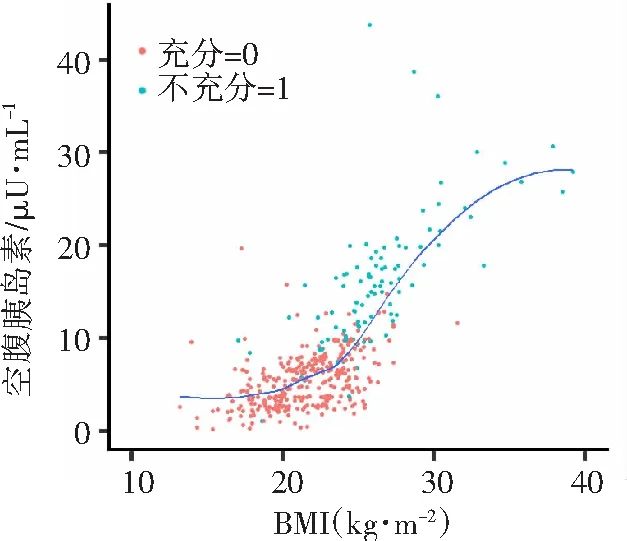
图1 BMI与空腹胰岛素相关性散点图及Lowess曲线
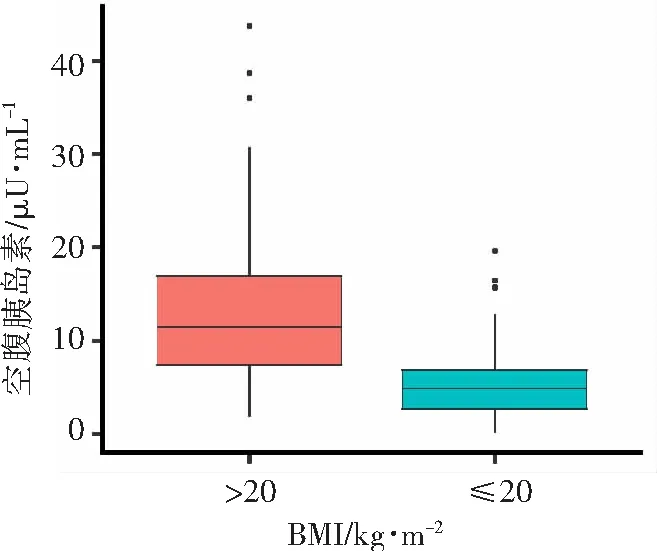
图2 BMI分层箱线图
2.3 不充分低血糖影响因素的多因素Logistic回归分析
以低血糖是否充分为因变量(不充分=1,充分=0),排除多重共线性后纳入性别、年龄、BMI、基线血糖、基线GH、HbA1c、LDL-C、HDL-C、TG为自变量进行多因素Logistic回归分析,采用逐步回归筛选自变量,结果显示BMI、基线血糖、LDL-C、HDL-C均有统计学意义(P<0.05,表3);性别、年龄、基线GH、TG均无统计学意义。
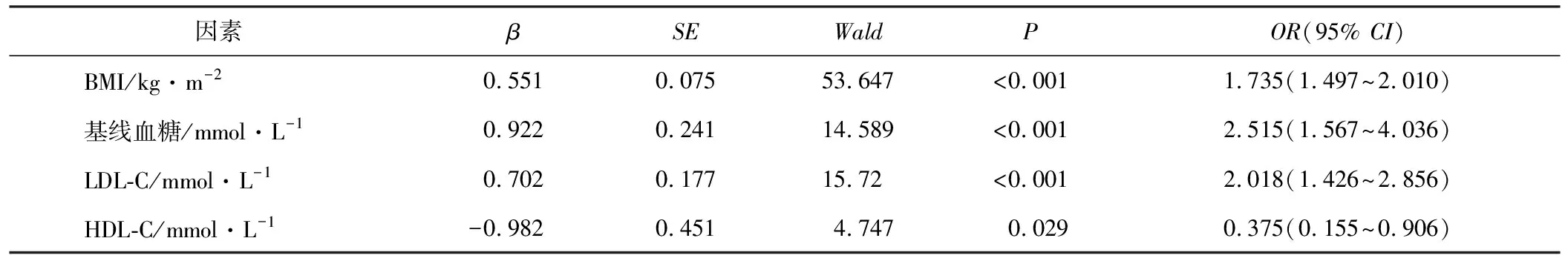
表3 不充分低血糖的多因素logistic回归分析
2.4 相关指标对不充分低血糖的预测价值
将BMI、基线血糖、LDL-L、HDL-C进行预测价值分析,结果显示BMI预测不充分低血糖的ROC 曲线下面积(area under the ROC curve, AUC)为 0.880,采用约登指数计算此时BMI切点值为24.012,敏感度为0.832,特异度为0.804;基线血糖预测不充分低血糖的 AUC 为0.730,采用约登指数计算此时基线血糖切点值为5.180 mmol/L,敏感度为0.758,特异度为0.626;LDL-C预测不充分低血糖的 AUC 为0.700,采用约登指数计算此时LDL-C切点值为3.110 mmol/L,敏感度为0.568,特异度为0.754;HDL-C预测不充分低血糖的 AUC 为0.627,采用约登指数计算此时HDL-C切点值为1.335 mmol/L,敏感度为0.768,特异度为0.442;四者联合诊断预测不充分低血糖的 AUC 为0.909,敏感度为0.895,特异度为0.782(图3)。联合诊断的公式为logit(低血糖是否充分)=0.551×BMI+0.922×基线血糖+0.702×LDL-C-0.982×HDL-C-20.016。

图3 相关指标预测不充分低血糖的 ROC曲线
3 讨论
AGHD临床表现具有非特异性,如身体成分异常改变、糖耐量异常、血脂异常[1-4]等,故正确诊断具有挑战性。生长激素由腺垂体分泌,与下丘脑-垂体-肾上腺轴(hypothalamic-pituitary-adrenal axis,HPA axis)共同由下丘脑进行调控,故ITT不仅是诊断AGHD的金标准[2,7-9],也可以一定程度上反应HPA轴的功能[14-15]。临床上单次注射胰岛素后出现不充分低血糖的比例较高,为提高ITT激发成功率,本研究组对不充分低血糖的影响因素进行研究,并探讨不充分低血糖的BMI切点值,对后续临床应用具有一定意义。
有关ITT不充分低血糖的影响因素目前研究结论尚不太一致。多个研究发现BMI、胰岛素释放曲线下面积、收缩压、胰岛素抵抗、基线血糖、胰岛素剂量等因素是不充分低血糖的影响因素[9,14,16-18];本研究同样证实以上结论,但是目前尚未提出联合检测的指标。本研究纳入416例患者行ITT, 并分析不充分低血糖的影响因素,并得出BMI切点值。结果表明高BMI、高基线血糖、高LDL-C、低HDL-C是不充分低血糖的影响因素,同时发现BMI、基线血糖、LDL-C、HDL-C联合检测对不充分低血糖有较高的预测价值。
不充分低血糖主要与患者的胰岛素抵抗相关[9,18]。既往研究已证实胰岛素抵抗与BMI、血脂异常相关,高BMI、高LDL-C可能会加快胰岛素抵抗的发展并可能会相互促进[10-13]。本研究证实BMI与空腹胰岛素明显相关,这从侧面证实BMI与胰岛素抵抗具有较强的关联。同时,本研究发现BMI是不充分低血糖的影响因素,使用ROC曲线探讨BMI切点值对不充分低血糖的预测价值,结果表明BMI预测不充分低血糖的AUC为 0.880,约登指数计算此时BMI切点值为24.012。故建议BMI>24.012 kg/m2的受试者可适当增加首次胰岛素注射剂量,有效诱发低血糖,避免追加胰岛素。
本研究结果显示,血脂同样与不充分低血糖相关,考虑受胰岛素抵抗影响[13]。血脂、肥胖与胰岛素敏感性三者互相关联,均为代谢综合征的一部分,影响不充分低血糖的发生。尽管本研究建立的联合模型预测不充分低血糖的能力较单一BMI预测更好,但两者间的AUC相差有限,且联合模型在应用上难以进行精准的判断,而单一BMI预测在临床上使用更简便,由此,认为BMI单一预测对于临床具有更高的价值。有研究发现ITT用于临床较为安全,不良事件少[14, 19];也有研究发现ITT会导致小儿出现低钾血症,严重者甚至死亡[20-21]。以上研究中出现严重低血糖的受试者均为儿童,故在对老年人及儿童行ITT时应更加慎重,严格排除ITT禁忌证。本课题组在所行的ITT中未发现受试者有严重不良反应。故在排除禁忌证、做好试验前宣教及准备、规范ITT操作流程的前提下,ITT较为安全。
本研究尚有不足之处:①本研究为回顾性研究,需要更大样本的队列或前瞻性研究进行验证;②本研究为单中心研究,受试者大部分是中国西南地区人群,存在一定选择性偏倚。
综上所述,高BMI、高基线血糖、高LDL-C水平、低HDL-C水平均为不充分低血糖的影响因素,四者联合检测和BMI单一指标均对不充分低血糖有较高的预测价值,值得临床借鉴。可重新考虑ITT胰岛素注射剂量,建议BMI切点值以上的受试者适当增大胰岛素剂量以诱发有效低血糖。
