腔内心电图联合超声引导下PICC置管对导管尖端定位准确性的影响
2022-11-10赖美春刘秀芳陈金莲黄丹莫秀文蒙雪英
赖美春 刘秀芳 陈金莲 黄丹 莫秀文 蒙雪英
贺州市人民医院 542899
经外周静脉置入中心静脉导管(PICC)是指导管从肘正中静脉、头静脉等外周浅静脉进行穿刺,并沿静脉走向将一根可以在放射下显影的硅胶成分的导管送至靠近心脏的大静脉的置管技术,其具有保留时间长和安全、可靠等优势〔1〕。2016版美国静脉输液护理学会《输液治疗实践标准》提出,分别经上肢和下肢静脉置入PICC时,导管尖端应分别位于靠近右心房上壁交界连接点(CAJ)的上腔静脉的下段或上腔静脉与CAJ及位于隔膜水平以上的下腔静脉〔2〕。但既往传统置管方案难以准确将PICC尖端送达,以致尖端异位率长期处于高水平,而尖端异位可引发血流感染、血管侵蚀和心包填塞等并发症,故准确留置PICC尖端位置尤为重要〔3〕。X线胸片作为尖端定位的“金标准”可准确评估其异位情况,但X线胸片无法提供动态视野,操作者需依据结果重新消毒和调整,增加了患者辐射暴露的风险〔4〕。现阶段临床对于提升PICC尖端一次性置管成功率仍尚存诸多争议,而该院近年来通过采用腔内心电图联合超声引导PICC置管取得了成效。
1 资料与方法
1.1 一般资料
对2018年1月至2019年12月贺州市人民医院行PICC置管的患者80例,采取信封法随机分为研究组和对照组,各40例。纳入标准:①年龄>20岁;②需周期性输注化学药物、完全胃肠外营养或高渗性脱水剂的患者;③患者或家属自愿签署知情同意书。排除标准:①有凝血机制障碍、颈肩部手术或有心脏疾病的患者;②有各种PICC置管禁忌证;③伴室性早搏、室性心动过速、心房纤颤;④传导阻滞、肺源性心脏病、安装有心脏起搏器等可能引发心电图P波改变的患者。本次研究所纳入病例经该院伦理委员会批准。两组受试者一般资料比较差异无统计学意义(P>0.05),见表1。

表1 两组受试者一般资料比较
1.2 方法
1.2.1物品准备 心电监护仪1台,购置于:深圳迈瑞生物医疗电子股份有限公司。全数字彩色超声诊断系统1台,购置于:无锡祥生医学影像有限责任公司Site~Rite*80,250毫升0.9%氯化钠1瓶、输液管1根、电极片、20 ml注射器针头1个、肝素帽1个及自制转换器。制作方案为:1根长度在30~40 cm的导线,2个金属的鳄鱼夹,两端与金属鳄鱼夹相连。
1.2.2工作原理 具体表现在置管时PICC尖端位于上腔静脉时与体表心电图无异;PICC尖端进入上腔静脉内时,出现特征性的正向高尖P波;PICC尖端进入右心房时,P波达高峰,PICC导管进入右心房后,高峰P波回落,至右心房中部时可出现双向P波,继续进入出现倒置负向P波,由此通过P波的形态变化来指导PICC尖端定位。
1.2.3置管操作方法 操作由该院具备PICC置管资格证的护师进行,置管前经超声探头细心评估患者血管情况,选择巴德三向瓣膜式经外周置入的中心静脉导管-4F(18G)型号导管,操作期间应注意需要一名操作熟练的助手来配合,此外置管前还应对患者凝血功能、皮肤情况进行检查监控。在此基础上对照组采用传统方法进行置管,方案为:①操作前准备:患者练习侧头把下颌紧靠肩部的动作,同时操作者采用骨性标志方法测量PICC预留长度,置管长度需测量两次并取其差值作为导管的实际长度。两次测量分别量取肘正中线至右胸锁关节和穿刺成功后至穿刺点的距离。②操作实施:操作在B超引导下行塞丁格穿刺技术,穿刺成功后,撤除导丝、封管和固定导管,然后助手用B超探头观察腋静脉、锁骨下静脉和颈内静脉内是否存在异位,若存在异位则由操作者再次插管,直至尖端位于T4-T6时停止,并在置管后拍摄X线片。研究组置管前准备步骤同对照组,并在助手协助下连接心电监护仪和进行参数设置和记录置管前的正常心电图,记录完毕后进行置管,置管步骤同对照组。导管置入过程中由助手在无菌条件下将鳄鱼夹与导丝相连,以此将体表心电图即转换为腔内心电图。具体实施方法为:250 ml 0.9%氯化钠连接输液管并排气,PICC连接肝素帽,用20 ml注射器针头连接肝素帽与输液管,将自制转换器一端的鳄鱼夹夹在与PICC相接的20 ml注射器针头上,另一端的鳄鱼夹与心电监护仪右上导联相连,用0.9%生理盐水缓慢滴注,在置管过程中观察心电图P波的改变,心电图P波会在尖端接近CAJ时逐渐升高,操作者在推送导管时需时刻注意P波振幅最高地方,当显示达到波峰时撕去鞘管,并外移导管2 cm。
1.3 评价标准
由该院放射科经验丰富医师对患者进行X线摄片确定PICC导管尖端位置。影像学标志为气管隆凸和胸椎结合心影,最终标准点应在SVC内右心房入口处上方2 cm处,导管尖端位于其以内或上下1.5 cm即视为到位。否则定义为异位。
1.4 统计学方法
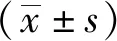
2 结果
2.1 两组一次性置管成功率和X线结果比较
研究组一次性置管成功率为95.00%(38/40)显著高于对照组的72.50%(29/40)(χ2=7.43,P=0.00)。有特征P波尖端到位情况与X线结果一致,而无特征P波则有2例不符合。
2.2 两组尖端异位情况比较比较
研究组总异位率显著低于对照组,差异有统计学意义(χ2=7.43,P=0.00)。见表2。

表2 两组尖端异位情况比较〔n(%)〕
3 讨论
PICC技术应用越来越普遍,其可为患者提供治疗所必需的静脉通路,尤其针对肿瘤化疗、需长期输液患者〔5〕。研究显示〔6-7〕,既往受技术限制PICC尖端难以准确送达预期位置,使得术后易诱发尖端异位(6.7%~34.2%)、静脉炎(约2.6%~9.7%)、静脉血栓(约1%~4%)、导管脱出和断裂(5%~31%)和相关性血流感染(约2.5/千导管日)。其中相关性血流感染为最严重并发症,患者死亡率约20%〔8〕。Davanzo等〔9〕通过开展穿刺前的健康教育、操作者置管前仔细评估和规范操作流程,结果发现导管异位率仅为8.70%。提示有效的预防措施可能有利于减少导管异位。故在临床实践中本课题组通过依据患者情况选用转头低下颌法获取了一定成效。侯红等〔10〕发现在肿瘤患者PICC置管中采用超声引导可有效提升一次性置管成功率。然后本课题组发现超声虽可清晰显示血管的曲直、内膜光滑度、管壁厚度、血管内径和血流状况等以提升置管成功率,但超声仍有无法精确定位导管尖端位置的不足。朱芳等〔11〕通过上挑扩皮技术在心电定位辅助超声定位有效改善提升了一次送鞘成功率。但该方案中有创术后患者均出现不同程度渗血,故探寻更佳的尖端定位方案迫在眉睫。
既往认为的X线检查可能由于不同医院选取影像学标记不同,使不同受试者之间差别较明显,此外X线的滞后性使得尖端位置异位,需重新定位、拍片,增加了患者辐射暴露的风险,同时反复的撤管、送管亦增加了相关并发症的发生风险〔12-13〕。孙红等〔14〕开展的多中心实验发现可能由于医院对X线影像学标记的不同影响其准确率。2016版输液护理学会指南强烈推荐,为更准确的定位导管尖端应该采用实时定位技术。赵林芳等〔15〕在瓣膜式PICC置管中采用心内心电图的特异性P波的动态变化,为导管尖端的准确送达提供了可靠的信息支持,故而本课题组选择以腔内心电图辅以定位。本研究结果显示,研究组一次性置管成功率显著高于对照组,提示超声联合腔内心电图有利于导管尖端的准确定位。推测其原因可能为:本课题组通过转换器将体表心电图转换为腔内心电图并通过P波的变化情况反映尖端位置情况,其机制为PICC导管尖端进入右心房时,可通过刺激窦房结来影响P波表现并以此为操作者提供尖端位置的动态“视野”,这有效避免了“金标准”X线检查的滞后性,其可为操作者提供了动态的信息参考,通过可视化使置管过程更加可控,这有效减少了置管位置过浅、过深的问题。本研究显示,研究组导管异位率低于对照组,证实腔内心电图联合超声有利于减少导管异位发生,这与Jung等〔16〕结果基本一致。但研究组仍有锁骨下静脉和头臂静脉各1例异位。Oliver等〔17〕发现,仪器各部位的紧密连接程度、导线连接状态、中介物质和心电导联的传导路径均会对P波的表现产生影响。故笔者推测在操作过程中可能由于助手和操作医师配合的原因导致P波异常从而对尖端定位准确产生影响,此外在临床实践中发现部分患者P波变化不明显,同时X线结果未显示出现异位,本课题组认为可能与P波回落有关和操作者在置管前的测量中出现失误导致预测距离出现偏差有关。故可通过外移导管尖端并观察P波形态情况,并通过外移过程中P波情况判断是否存在异位,此外如果异位是由导管过长所引发,操作者需在外移至上腔静脉下1/3处时对导管进行裁剪,降低后期异位风险。
综上所述,腔内心电图联合超声引导下PICC置管可显著降低导管异位率,提升一次性置管成功率。但本次实验仅纳入成年样本缺乏依从性差、血管条件差的新生儿及小儿样本,故本方案是否能在新生儿及小儿群体推广应用,仍需进一步设置大样本、多中心和长周期实验予以论证。
利益冲突所有作者均声明不存在利益冲突
