足月双胎妊娠产妇剖宫产产后出血预测模型的构建
2022-10-07朱玉婷
朱玉婷,刘 岚
(南京医科大学附属妇产医院产科,南京 210004)
产后出血是产科最常见的严重并发症,是造成孕妇产后死亡的重要原因[1-2]。根据《产后出血预防与处理指南(2014)》中的标准,剖宫产术后胎儿娩出后24h内出血量≥1000mL视为产后出血[3]。近年来,随着各种辅助生殖技术的不断深入发展,双胎妊娠的发生不断增加,双胎妊娠作为高危妊娠中的一种,本身就是造成产后出血的一个危险因素[4-5]。许多研究也证明,相比自然分娩,剖宫产分娩发生产后出血的可能性更高[6-7]。因此,对于选择剖宫产分娩的双胎妊娠孕妇,更应加强妊娠期分娩期的监督管理。产后出血孕产妇死亡事件多因发现、诊治不及时造成,因此分析足月双胎妊娠产妇剖宫产后出血的危险因素以及构建风险预测模型具有重要意义。
1 资料与方法
1.1 研究对象 回顾分析2016年1月至2021年12月于南京医科大学附属妇产医院产科行剖宫产分娩的足月双胎妊娠孕妇734例。纳入标准:孕周≥37周;双胎活产;资料完整。排除标准:重度肝内胆汁淤积症以及严重的血液系统疾病;恶性肿瘤史等。本研究已通过医院伦理委员会批准,研究对象权益均受保护。
1.2 一般资料 通过其产检及住院信息获得,包括妊娠年龄、体质量指数(body mass index,BMI)、孕周、流产次数、受孕方式、是否合并妊娠期高血压疾病、妊娠期糖尿病、妊娠期贫血、妊娠合并血小板减少、前置胎盘、胎盘粘连或植入、子宫肌瘤、瘢痕子宫以及产后24h出血量。产后24h出血量计算:术中出血量由术者估计,术后通过称重法测量,失血量[积血垫接血后湿重(g)-接血前干重(g)]/1.05,两者相加即可得出产后24h出血量。
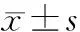
2 结 果
2.1 产后出血发生率及主要原因分析 734例足月双胎妊娠的孕妇中,发生产后出血者83例,产后出血发生率为11.3%。发生产后出血的主要原因为产后子宫收缩乏力。
2.2 两组产妇资料的单因素分析 产后出血组与对照组的IVF-ET术后、妊娠期中度贫血、妊娠合并血小板减少、前置胎盘以及胎盘因素(胎盘粘连、植入)比较,差异有统计学意义(P<0.05)(表1)。

表1 单因素分析足月双胎妊娠剖宫产后出血相关危险因素[n(%)]
2.3 多因素二元logistic回归分析及风险预测模型的构建 将足月双胎妊娠产后危险因素纳入二元logistic回归分析。结果显示,IVF-ET术后、妊娠期中度贫血、妊娠合并血小板减少、胎盘因素(胎盘粘连、植入)为产后出血的独立危险因素(表2)。将其分别作为协变量X1、X2、X3、X4,得出预测模型表达式:Logit(P)=-0.866+0.815X1+0.848X2+1.518X3+1.181X4。
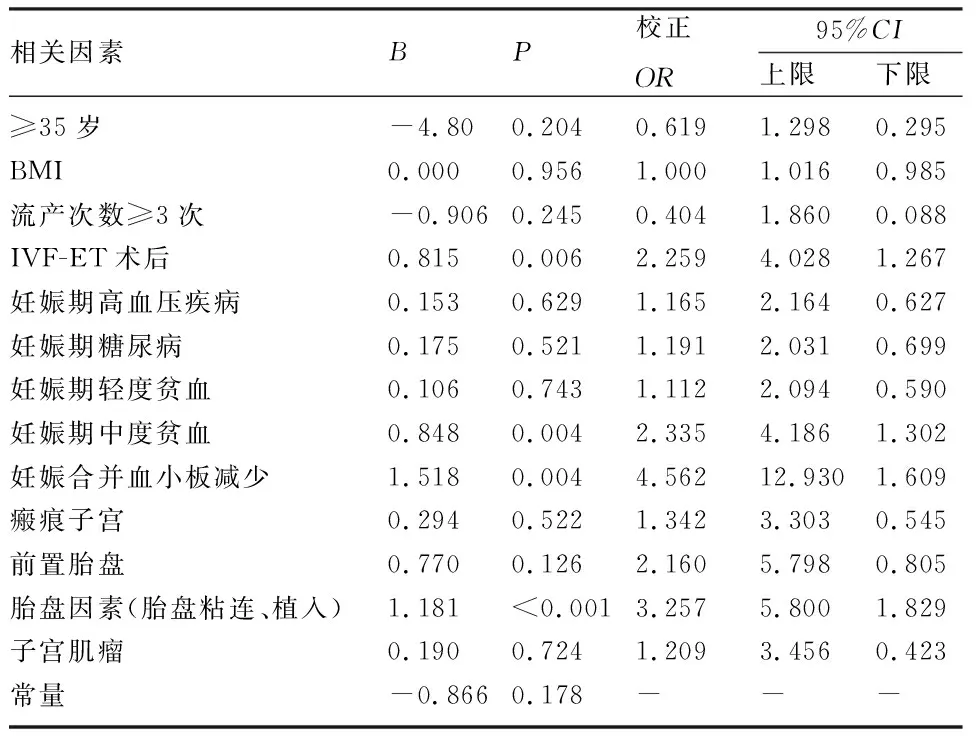
表2 足月双胎妊娠产妇剖宫产产后出血多因素logistic回归分析
2.4 预测模型的验证 从模型的区分度和校准度对预测模型进行验证,将IVF-ET术后、妊娠期中度贫血、妊娠合并血小板减少、胎盘因素(胎盘粘连、植入)纳入ROC曲线分析,得出预测模型的最佳临界值0.113,ROC曲线下面积(AUC)为0.706(0.645~0.768),灵敏度为51.8%,特异度为78.7%(表3,图1A),而内部验证AUC为 0.726(0.617~0.835)(图1B),这表明模型的区分度较好,具有良好的判别能力。Hosmer Lemeshow 检验的结果显示P=0.929,这表明该模型拟合优度较好,具有较好的校准度。
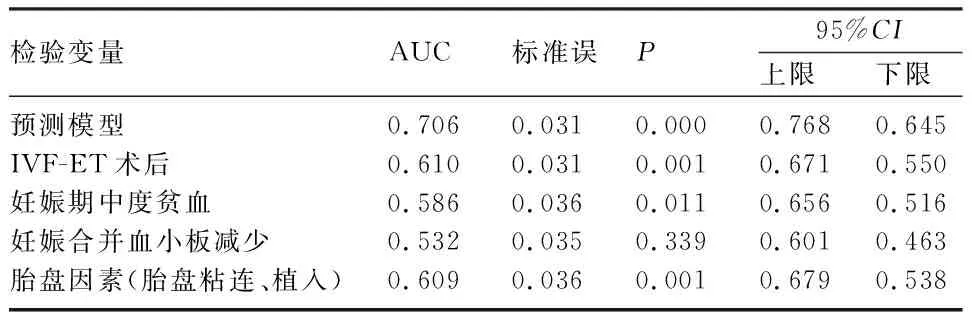
表3 预测模型的ROC曲线分析

图1 ROC曲线A:ROC曲线评估预测模型预测效能;B:内部验证的ROC曲线
3 讨 论
目前国内外文献报道的产后出血发生率为5%~10%,本研究中产后出血发生率(11.3%)略高。这是因足月双胎妊娠为高危妊娠,更易合并多种妊娠期并发症从而导致产后出血[8],因此建立足月双胎妊娠产后出血的风险评估系统十分必要。已有多项研究表明,宫缩乏力是产后出血的主要原因[9]。本研究表明,足月双胎妊娠产妇剖宫产术后发生产后出血是宫缩乏力所造成。产后出血的发生受到其他妊娠期疾病、母体自身情况等的影响[10]。本研究将两组孕妇的基线数据以及与产后出血相关的因素进行单因素分析,选取有统计学差异(P<0.05)的因素进行多因素二元logistic回归,得出有统计学差异(P<0.05)的预测因子IVF-ET术后、妊娠期中度贫血、妊娠合并血小板减少、胎盘因素(胎盘粘连、植入)等,并进行预测模型的构建。
3.1 IVF-ET术后与产后出血 近年随着不孕不育发生率的增加以及生殖技术的迅速发展,IVF-ET的应用不断增多。肖玲玲等[11]研究表明,IVF-ET术后双胎产妇产后出血率高于自然受孕组。主要原因有:相比自然受孕组,IVF-ET术后孕妇年龄偏大,子宫肌肉纤维弹性较差,易发生子宫收缩乏力;其多有导致不孕的基础疾病,如与多囊卵巢相关的胰岛素抵抗及孕妇自身体内激素环境的紊乱,这些因素导致其出现妊娠期糖尿病的风险增加;IVF-ET术前术后应用的促排卵及保胎的人绒毛膜促性腺激素激活RAAS,导致妊娠期高血压的发生;对比自然受孕组,IVF-ET术后孕妇年龄偏大,发生妊娠期糖尿病、妊娠期高血压疾病以及胎盘植入等孕期并发症[12]的几率更高,这些因素直接或间接增加产后出血风险。
3.2 妊娠期贫血与产后出血 郭红薇等[13]研究表明,妊娠期贫血是产后出血的危险因素。整个孕期孕妇血容量增加,血液被稀释,对于铁等微量元素的需求量相对增加,因此孕期出现贫血的几率增加。妊娠期贫血不仅导致组织灌注不足从而引起宫缩乏力,还会导致子宫肌肉水肿,从而增加产后出血的几率。研究证明,贫血程度与产后出血发生率呈正相关[14],且妊娠期贫血孕妇对失血的耐受性也降低。因此,医院应加强对孕妇妊娠期贫血的治疗及管理,给予相应治疗措施。如对于缺铁性贫血的孕妇,给予左旋糖酐铁口服治疗或硫酸亚铁补充铁剂;对于巨幼贫的孕妇,进行维生素B12与叶酸的联合治疗,纠正分娩前贫血,以减少因妊娠期贫血导致的产后出血的发生。
3.3 妊娠合并血小板减少与产后出血 马金凤等[15]研究表明,妊娠期血小板减少是发生产后出血的高危因素。孕期血液被稀释是妊娠合并血小板减少最常见的原因。近年来,妊娠合并血小板减少的发病率呈上升趋势,在孕期血液系统疾病中仅次于妊娠期贫血。孕妇分娩时消耗大量凝血因子,再加上其血小板减少,易发生凝血功能紊乱,增加了产后出血发生率。对于妊娠合并血小板减少孕妇,在孕期及分娩期,应严密关注孕妇状态,必要时可输注血小板血浆等血制品,提升血液中血小板数量,及时应用促宫缩治疗并且在术前充分备血。
3.4 胎盘粘连、植入与产后出血 胎盘植入是孕产妇发生严重产后出血以及紧急子宫切除的重要原因。 呼改琴等[16]研究证明,胎盘粘连、胎盘植入均增加产后出血的发生率。本研究发现,产后24h出血量大于2000mL的产妇中,多有胎盘粘连或植入。对于双胎妊娠的孕妇,年龄普遍偏大,且多有不孕的基础病及多次宫腔操作史等,这些都是发生胎盘植入的高危因素。因此,对于有胎盘植入风险的孕妇,应给予充分的重视,做到术前充分备血,术中可采用宫腔纱条填塞、子宫动脉栓塞等止血措施,术后严密观察产妇状态,做到早预防、早治疗、早管理,从而降低产后出血所造成的不良结局的发生率。
许多研究证明,前置胎盘会增加产后出血可能。此外,许多文献报道,妊娠期高血压疾病是发生产后出血的独立危险因素[17-18],但在本研究中却不属于足月双胎妊娠剖宫产术后产后出血危险因素。这可能是因足月双胎妊娠合并妊娠期高血压疾病以及前置胎盘几率增加,我院对其预防及监督治疗较为重视,且对于其术前准备与产后出血的预防性治疗较为积极。
产后出血为多种危险因素共同作用的结果,预测模型中单一危险因素的预测效果欠佳,仅起到预警作用。本研究通过多种因素预测足月双胎妊娠的妇女剖宫产术后是否发生产后出血具有预测价值,对足月双胎妊娠产后出血发生的预防有着积极的作用。但本研究有一定的局限性:研究对象的纳入具有一定程度的主观性,且产妇术中出血量由术者凭经验主观估计,会有一定偏差。
综上所述,对于足月双胎妊娠孕妇妊娠期与分娩期的产检与诊疗,应做到足够了解产后出血危险因素,使用预测模型分辨产后出血高风险人群,在孕期及时纠正风险因素,分娩期做好足够的应对与预防措施,如严密观察高风险孕妇分娩时状况,预防性使用一些促宫缩以及止血治疗措施,基层医院及时分辨产后出血高风险孕妇,从而转移至有成熟应对机制和条件的上级医院,降低因诊断、治疗不及时所导致的孕产妇死亡事件。
