妊娠期梅毒感染规范治疗对妊娠结局的影响
2022-09-16王彩荣张小利柏春霞于学文
王彩荣,张小利,柏春霞,于学文
(1.西安交通大学第一附属医院妇产科,陕西 西安 710061;2.陕西省靖边县人民医院感染科,陕西 靖边 718500;3.陕西省靖边县妇幼保健院妇产科,陕西 靖边 718500;4.陕西省靖边县中医医院妇产科,陕西 靖边 718500)
梅毒是由梅毒螺旋体引起的一种传染病,可引起神经、心血管等多系统损害,甚至威胁生命。自上世纪90年代末以来,我国梅毒报告病例数明显增加,呈现快速上升的流行趋势。1999年我国报告梅毒感染病例数为80 406例,年发病率为6.50/10万,2009年报告梅毒感染病例数为327 433例,年发病率为24.66/10万,其发病率年均增长14.30%;高危孕产妇人群中梅毒抗体阳性率最高达11.30%,平均为0.50%[1]。妊娠期梅毒如未经治疗,可将梅毒通过胎盘传染给胎儿,导致不良围产结局[2-3],其不仅影响母亲的身心健康,还会对胎儿造成严重危害。本文就妊娠期梅毒感染的治疗方案和治疗时机与围产结局的关系进行分析,现报告如下。
1 研究对象与方法
1.1 研究对象
2013年1月至2018年12月,陕西省榆林市靖边县人民医院和靖边县妇幼保健院及靖边县中医医院共为36 562名孕妇提供了免费的艾滋病、乙肝、梅毒筛查;本研究收集了其中筛查梅毒阳性的孕妇进行复检,最后确诊妊娠期梅毒感染孕妇151例,并对其治疗情况及妊娠结局进行了调查及随访。所有纳入本研究的孕妇均知情同意,自愿参与调查。所有参与研究的人员对患者的信息严格保密。本研究通过靖边县人民医院伦理委员会审批同意。
1.2 方法
1.2.1 诊断方法
对首次进行产前保健的孕妇,参照《预防艾滋病、梅毒和乙肝母婴传播工作实施方案(2015年版)》[3]的要求,采用快速血浆反应素环状卡片试验(rapid plasma regain ring card test,RPR)方法进行梅毒初筛,初筛阳性病例用梅毒螺旋体明胶凝集试验(treponema pallidum particle agglutination test,TPPA)方法进行梅毒复筛,RPR及TPPA均呈阳性反应者诊断为梅毒感染。
如果妊娠期梅毒感染母亲的婴儿出生时脐带血或血液中梅毒非特异性抗体阳性,其RPR滴度大于等于母亲分娩前的4倍,且梅毒特异性抗体阳性,即诊断为先天梅毒。妊娠满28周而不满37周分娩者诊断为早产。出生体重小于2 500g的婴儿诊断为低出生体重儿。死胎是指妊娠20周后胎儿在子宫内死亡。死产是指胎儿在分娩过程中死亡。
1.2.2 治疗方法
参照《预防艾滋病、梅毒和乙肝母婴传播工作实施方案(2015年版)》[3]中推荐的方法和标准进行妊娠期梅毒治疗。应用苄星青霉素(国药准字H20033291)240万IU,肌内注射,每周1次,连用3周(共720万IU)为1个疗程;争取进行2个疗程的治疗,且2个疗程间隔2周以上。对青霉素过敏者,选用头孢曲松(国药准字H10983037)1g,肌内注射,每日1次,10天为1个疗程。
规范治疗标准:全程完成上述治疗方案。未规范治疗标准:曾治疗,但未完成整个疗程。
在151例妊娠期梅毒感染患者中,未治疗组46例,治疗组105例;在105例患者中,有2例因青霉素过敏而选用头孢曲松进行治疗,由于样本量偏少,因此对103例采用苄星青霉素治疗的患者做进一步分析,其中规范治疗组40例,未规范治疗组63例;治疗时妊娠≤20周组76例,妊娠>20周组27例。
1.2.3 观察指标
①妊娠期孕产妇梅毒感染情况,包括孕产妇RPR滴度;②妊娠期孕产妇梅毒治疗情况,包括是否治疗、治疗方法、启动治疗时孕周、启动治疗时孕妇RPR滴度;③妊娠结局情况,包括早产数、死胎死产数,以及先天梅毒和低出生体重儿数。
1.3 统计学方法
应用SPSS 20.0统计学软件分析数据。计数资料用例数(百分率)[n(%)]表示,组间比较采用χ2检验或Fisher′s精确检验,以P<0.05为差异有统计学意义。
2 结果
2.1 妊娠期梅毒感染情况
本次共有36 562名孕妇在首次产前保健时接受了梅毒血清学检测,孕妇年龄为16~42岁,平均年龄为(29.2±13.1)岁;其中有151名确诊为梅毒感染(RPR和TPPA均阳性),感染率为0.41%;Ⅰ期和Ⅱ期梅毒12人,占7.95%,潜伏期梅毒139人,占92.05%,妊娠期梅毒以潜伏期为主;有129名孕妇RPR滴度≤1∶4,占85.43%,有22名孕妇RPR滴度≥1∶8,占14.57%。
2.2 不同抗梅毒治疗方案及妊娠结局
在151例妊娠期梅毒感染患者中,共有105例接受了治疗,剔除其中因青霉素过敏而选用头孢曲松治疗者2例,共纳入103例(68.21%)应用苄星青霉素治疗者,有46例(30.46%)患者未接受治疗。治疗组不良妊娠结局发生率(14.56%)明显低于未治疗组(52.17%),差异有统计学意义(χ2=23.28,P<0.01);未治疗组低出生体重儿发生率明显高于治疗组(χ2=8.77,P<0.01);未治疗组早产、死胎死产、先天梅毒的发生率均高于治疗组,但差异均无统计学意义(P>0.05),见表1。
在103例接受治疗的患者中,有40例(38.83%)接受了规范治疗,其中1例分娩低出生体重儿,不良妊娠结局发生率为2.50%(1/40);有63例(61.17%)未接受规范治疗,不良妊娠结局发生率为22.22%(14/63);规范治疗组不良妊娠结局发生率明显低于未规范治疗组(χ2=7.45,P<0.01)。
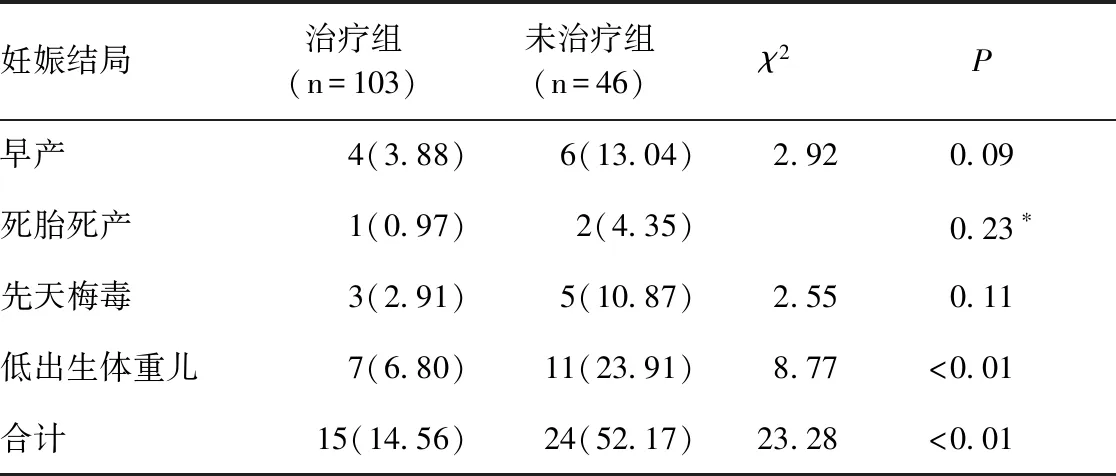
表1 治疗组与未治疗组妊娠结局分布的比较[n(%)]Table 1 Pregnancy outcomes of pregnant women with syphilis between the treated and untreated groups[n(%)]
2.3 不同临床治疗时机及妊娠结局
在103例接受苄星青霉素治疗的患者中,有76例于妊娠≤20周启动抗梅毒治疗,27例在妊娠>20周启动治疗;治疗时妊娠>20周组不良妊娠结局发生率(40.74%)明显高于妊娠≤20周组(5.26%),差异有统计学意义(χ2=17.40,P<0.01);妊娠>20周组低出生体重儿发生率明显高于妊娠≤20周组(χ2=5.63,P=0.02);妊娠>20周组早产、死胎死产、先天梅毒的发生率均高于妊娠≤20周组,但差异均无统计学意义(P>0.05),见表2。

表2 不同抗梅毒治疗时机妊娠结局分布的比较[n(%)]Table 2 Comparison of the pregnancy outcomes of pregnant women with different timing of treatment for syphilis[n(%)]
2.4 不同治疗时机的治疗方案及妊娠结局
在76例妊娠≤20周启动抗梅毒治疗的患者中,有35例接受了规范治疗,41例未接受规范治疗,接受规范治疗组与未规范治疗组不良妊娠结局发生率比较差异无统计学意义(P=0.12);在27例妊娠>20周启动抗梅毒治疗的患者中,有5例接受了规范治疗,22例未接受规范治疗,接受规范治疗组与未规范治疗组不良妊娠结局发生率比较差异无统计学意义(χ2=0.01,P>0.05),见表3。

表3 不同抗梅毒治疗时机的治疗方案妊娠结局分布的比较[n(%)]Table 3 Comparison of the pregnancy outcomes of pregnant women with different timing and regimen for syphilis[n(%)]
2.5 首次临床治疗时的RPR滴度及妊娠结局
在103例患者中,RPR滴度≤1∶4者93例(90.29%),RPR滴度≥1∶8者10例(9.71%),RPR滴度≥1∶8不良妊娠结局发生率(60.00%)明显高于RPR滴度≤1∶4(9.68%),差异有统计学意义(χ2=14.15,P<0.01);RPR滴度≥1∶8先天梅毒发生率明显高于RPR滴度≤1∶4(χ2=5.72,P=0.02);RPR滴度≥1∶8早产、死胎死产、低出生体重儿的发生率均高于RPR滴度≤1∶4,但差异均无统计学意义(P>0.05),见表4。
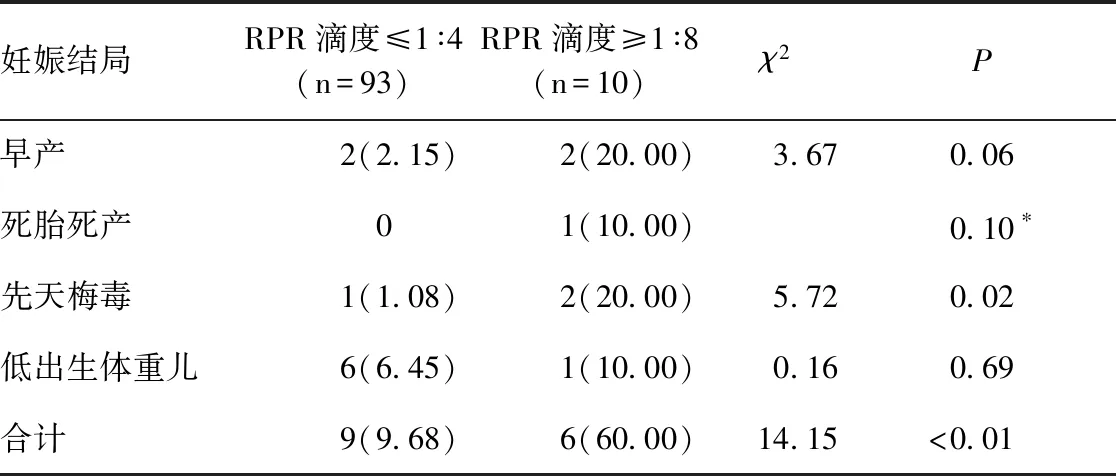
表4 首次抗梅毒治疗不同RPR滴度妊娠结局分布的比较[n(%)]Table 4 Comparison of the pregnancy outcomes of pregnant women with different RPR titers at first therapy for syphilis[n(%)]
3 讨论
本资料中妊娠期妇女梅毒感染率为0.41%,低于2016年全球妊娠期梅毒感染率的0.69%[4],但高于常州和上海地区的妊娠期梅毒感染率(0.204%和0.269%)[5-6]。本资料中Ⅰ期、Ⅱ期梅毒占7.95%,潜伏期梅毒占92.05%,妊娠期合并梅毒以潜伏期梅毒为主;但是接受治疗的妇女较少,仅有69.54%接受了抗梅毒治疗,明显低于国内有些地区的治疗率[5-6];而且接受足疗程规范治疗的妊娠期妇女不足1/3,说明本调查人群治疗依从性较差,而医疗部门是否针对梅毒母婴传播疾病建立有效的宣教、诊治及随访系统,也是值得注意的问题。因此应加强健康教育,使妇女认识到妊娠期梅毒未治疗的危害性。
3.1 妊娠期合并梅毒临床干预方法与不良妊娠结局
孕妇感染梅毒后,可通过胎盘影响子代。本资料显示,未治疗的妊娠期梅毒不良妊娠结局发生率为52.17%,与国外Gomez等[7]研究显示未治疗妊娠期梅毒患者中约有52%会发生不良妊娠结局,包括早产、死胎或死产、低出生体重儿、新生儿死亡及先天梅毒的报道基本一致。本资料显示,妊娠期梅毒经过苄星青霉素治疗的患者不良妊娠结局发生率为14.56%,尤其是经过规范治疗者,不良妊娠结局发生率更低,因此对妊娠期梅毒只要进行抗梅毒治疗就能降低不良妊娠结局的发生,且按照《预防艾滋病、梅毒和乙肝母婴传播工作实施方案(2015年版)》[3]对妊娠期梅毒进行规范治疗能更明显地降低不良妊娠结局的发生率。本资料显示,未治疗患者中先天梅毒发生率高于接受治疗者(10.87%vs.2.91%),但两者间无明显差异,可能与本研究样本量较少有关。
3.2 妊娠期合并梅毒治疗时机与不良妊娠结局
影响妊娠期梅毒发生不良妊娠结局的因素中,除药物治疗外,治疗启动的孕周也非常重要,治疗时机越早,不良妊娠结局的发生率越低。本资料显示,妊娠≤20周启动抗梅毒治疗者不良妊娠结局发生率为5.26%,明显低于妊娠>20周启动治疗者的40.74%。孕妇感染梅毒可在妊娠任何时期导致母婴传播,但是母婴垂直传播常常发生在妊娠14~16周[8],这个时期梅毒螺旋体能够穿过羊膜囊的绒毛膜层影响发育中的胎儿,而且母婴垂直传播与母亲梅毒感染的分期和胎儿接触的持续时间有关,妊娠期母亲患有Ⅰ期、Ⅱ期梅毒并且与胎儿接触时间长,更容易导致母婴传播。本资料显示,在妊娠≤20周启动抗梅毒治疗者中,经过规范治疗的孕妇不良妊娠结局发生率低于未规范治疗者,虽然无明显差异,但是至少早期规范化治疗可以进一步降低不良妊娠结局的发生,其可能与本资料样本量较少有关。在妊娠>20周启动抗梅毒治疗者中,无论是否接受规范治疗,不良妊娠结局发生率相似,但未经过规范治疗者中,有2例发生了母婴传播,多于妊娠≤20周开始治疗的患者,虽然无明显差异,但也值得关注。De Oliveira等[9]研究显示,梅毒母婴垂直传播率高达56.8%,其主要原因就是梅毒在孕晚期才得到诊断,部分孕妇在分娩时或分娩后才得到诊断。因此早期诊断、早期干预具有重要意义。本资料显示,诊断为Ⅰ期、Ⅱ期梅毒有12例,病例数较少,未进行分析,期待今后进一步观察研究。
3.3 首次治疗时梅毒RPR滴度与不良妊娠结局
妊娠期梅毒治疗的效果不仅与药物治疗的疗程和时机有关,也与首次治疗时梅毒RPR滴度有关。本资料显示,即使经过治疗后,首次治疗时RPR≥1∶8不良妊娠结局发生率仍然达到60.00%。非螺旋体抗体滴度高:一是提示早期梅毒,包括Ⅰ期、Ⅱ期和早期潜伏梅毒,二是意味着胎儿更多地暴露于梅毒螺旋体。有研究显示,妊娠期梅毒孕产妇甲苯胺红不加热血清试验(tolulized red unheated serum test,TRUST)滴度增加,不良妊娠结局发生率就会增加[10]。本资料显示,抗梅毒治疗患者RPR滴度≥1∶8不良妊娠结局发生率明显高于RPR滴度≤1∶4。因此妊娠前有关检查非常重要,在非妊娠期治疗以降低梅毒抗体滴度或治愈后再考虑怀孕,可降低不良妊娠结局的发生。
综上所述,妊娠期合并梅毒感染以隐性居多,因无明显症状,不易识别,应加大孕前、孕早期梅毒血清学筛查,利于及时早期发现并治疗妊娠期梅毒。妊娠期梅毒经抗梅毒治疗有效,且早治、规范化治疗能降低不良妊娠结局发生风险,同时可降低母婴垂直传播的风险。加强育龄期妇女的健康宣教及特殊人群的管理,利于提高规范治疗率,从而减少不良妊娠结局的发生。
