早期机械通气在高血压脑出血术后并发症防治中的作用
2022-09-09王恒福万鹏飞鲁健王洪艳
王恒福 万鹏飞 鲁健 王洪艳
高血压脑出血(hypertensive intracerebral hemorrhage,HICH)在我国属于高发病率、高致残率和高死亡率的典型三高疾病。导致高死亡率和高致残率的原因除了脑出血本身对脑组织造成的原发性和继发性损伤外,并发症也是改变患者预后的重要因素,如血压剧烈波动引起的再出血、肺部感染、低氧血症、消化道出血等[1-3]。特别是高血压脑出血术后72 h内的围手术期,在麻醉复苏、神经功能恢复过程中和应急状态下,患者更容易出现剧烈的血压波动、呼吸功能紊乱、低氧血症及误吸等并发症,诱发患者病情恶化,甚至危及生命,影响手术效果及患者预后。在临床工作中发现这些并发症的中心环节或多或少均与呼吸、循环功能稳定与否相关。查阅文献发现,目前国内一些学者已经对早期机械通气在高血压脑出血患者治疗中的应用进行了研究[4-5],但大多都在患者出现明显机械通气适应证后,作为抢救措施应用,很少作为预防治疗措施应用。修文县人民医院采用术后麻醉复苏前即行机械通气结合镇静、镇痛以稳定呼吸功能和畅通呼吸道为中心环节的预防性治疗方案,明显降低了术后并发症发生率,改善了患者的预后。现将2020年1-12月采用该方案治疗的45例患者资料与2018年1月-2019年12月采用传统常规方案治疗的72例患者资料进行对比分析,得出了积极的结果,现报道如下。
1 资料与方法
1.1 一般资料
2018年1月-2020年12月修文县人民医院手术治疗的,符合纳入标准的高血压脑出血患者117例,
男68例,女49例;年龄43~77岁,平均(63.5±5.4)岁,有效回访6个月。纳入标准:(1)入院时CT检查提示基底节或脑叶脑出血,出血量≥30 ml,高血压脑出血分级为Ⅱ~Ⅳ级;(2)既往有高血压病史;(3)顺利实施手术及相应治疗,病历资料完整;(4)年龄18~80岁。排除标准:(1)合并严重其他系统或器官疾病,影响预后评估;(2)确诊为动脉瘤、动静脉畸形、“烟雾病”、海绵状血管瘤等脑血管疾病及瘤卒中;(3)GCS评分3~5分;(4)因家属自请出院等原因中断治疗。其中2020年1-12月采取术后延迟麻醉复苏、早期机械通气结合镇静镇痛治疗的45例患者为观察组;按相同标准收集的2018年1月-2019年12月采用术后常规麻醉复苏及治疗的72例患者为对照组。观察组,年龄43~75岁。对照组,年龄46~77岁。两组年龄、性别比较,差异均无统计学意义(P>0.05);两组术前临床资料比较,差异均无统计学意义(P>0.05),具有可比性,见表1。本研究经修文县人民医院伦理委员会审核通过,所有患者家属均签署知情同意书。
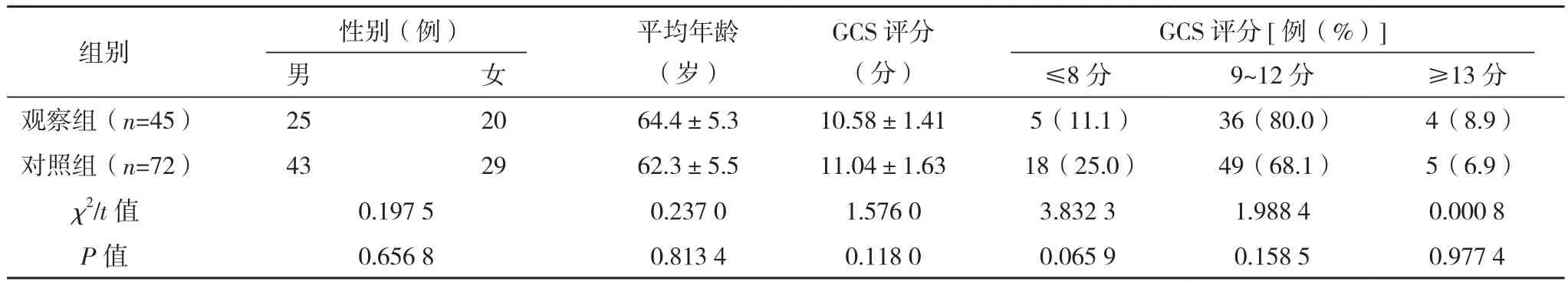
表1 两组术前临床资料比较
1.2 治疗方法
1.2.1 手术方法 两组均在气管插管全麻下,根据头颅CT提示定位血肿位置,避开重要功能区,于颞部或额颞部以血肿为中心,取颞部“马蹄形”或额颞部“弧形切口”开颅,显微镜下经颞中回、颞上回或外侧裂入路清除血肿,人工硬脑膜减张缝合修复硬脑膜,常规放置引流管,根据术中脑组织塌陷情况,决定是否去骨瓣减压。对血肿破入侧脑室有急性脑积水或中脑导水管及第四脑室有积血梗阻者,行侧脑室置管外引流术。
1.2.2 术后处理 对照组术后常规麻醉复苏,按中华医学会编著《临床诊疗指南-重症医学分册》有创机械通气适应证:(1)经无创氧疗患者病情无改善或继续恶化;(2)意识障碍,气道保护能力差,存在窒息风险;(3)存在多脏器功能不全(上消化道大出血、血流动力学不稳定等);(4)呼吸功能严重异常,呼吸频率>35~40次/min或呼吸频率<6~8次/min;(5)严重的低氧血症或呼吸性酸中毒:持续 2 h 平均 PaO2<50 mm Hg充分氧疗后仍无改善,PaCO2进行性升高,pH值动态下降[6]。行气管插管或气管切开后应用机械通气治疗。观察组:术后不立即进行麻醉复苏,麻醉状态下带气管插管,利用移动呼吸机维持呼吸功能,送入神经外科重症监护室,立即行预防性行机械通气稳定呼吸功能。两组均根据呼吸功能具体情况采用合适的通气模式,如患者出现躁动或血压控制困难时静脉泵入盐酸右美托咪定0.2~0.3 μg/(kg·h)镇静,必要时加用芬太尼0.7~1.5 μg/kg或持续静脉泵注丙泊酚0.3~0.4 mg/(kg·h),使患者维持在浅镇静状态(刺激有反应,不刺激无活动)。两组术后均送NICU病房监护及治疗,常规予控制血压、营养神经、脱水降颅内压、抗癫痫、维持水、电解质平衡、改善微循环等治疗,必要时抗感染治疗,控制PaO2≥80 mmHg,防止脑组织缺氧性损害;两组患者术后均按常规严格控制血压。术前收缩压为150~220 mmHg(1 mmHg=0.133 kPa) 患 者, 术 后 降 压 目 标 为130~140 mmHg;术前收缩压 >220 mmHg 患者,术后降压目标为150~160 mmHg;常规监测动脉血气分析、血常规、C反应蛋白、降钙素原、电解质等实验室指标;术后6、24、72 h均常规复查头颅CT,之后根据患者病情变化情况决定是否复查头颅CT。对再出血且有手术指征者,行二次开颅再次清除血肿并去骨瓣减压术。术后24 h开始口服(胃管注入)降压药物,以口服降压药控制血压为主,必要时静脉用药辅助,同时行胃肠营养支持,必要时肠外营养支持。
1.3 观察指标及评价标准
1.3.1 并发症情况 (1)再出血:术后两次CT所示血肿体积(CT软件测算血肿量),分别与基线CT比较,血肿体积超过1/3,视为再出血。(2)肺部感染:体温≥37.3 ℃、咳嗽或痰多;血常规白细胞、中性粒细胞升高,降钙素原和C反应蛋白升高;胸部CT提示肺部感染病灶;痰培养有病原菌生长。(3)收缩压≥180 mmHg:血压升高(收缩压≥180 mmHg)需医疗干预,血压才能控制在可接受范围。(4)低氧血症:动脉血氧分压<50 mmHg,动脉血氧饱和度<90%,指末端氧饱和度监测<90%,鼻导管或面罩氧疗不能改善。(5)消化道出血:大便或胃液隐血阳性。
1.3.2 预后指标 (1)神经功能评分:两组术前和术后1周均采用美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS 评分)评分评定神经功能损伤及恢复情况。NIHSS包括意识水平、视野、凝视、上肢运动、面瘫、下肢运动、感觉、共济失调、构音障碍、语言和忽视症等维度,总分0~42分,评分越高神经功能损伤越严重。(2)术后1个月格拉斯哥预后评分(GOS),5分:恢复良好,可有轻度缺陷,但恢复正常生活和工作;4分:轻度残疾,可基本独立生活;3分:中度残疾,神志清醒,日常生活需要部分帮助;2分:重度残疾或植物生存状态,仅有最小反应(如随着睡眠/清醒周期,能睁眼)日常生活需要完全帮助;1分:死亡。GOS评分3~5分为恢复满意,1~2分为恢复不良。
1.4 统计学处理
采用SPSS 22.0软件对所得数据进行统计分析,计量资料用(±s)表示,组间比较采用独立样本t检验,组内比较采用配对t检验;计数资料以率(%)表示,比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 并发症比较
观察组低氧血症、收缩压≥180 mmHg、消化道出血、肺部感染、再出血发生率均低于对照组(P<0.05),见表2。

表2 两组并发症情况比较[例(%)]
2.2 预后比较
两组术前NIHSS评分比较,差异无统计学意义(P>0.05);观察组术后1周NIHSS评分低于对照组(P<0.05)。观察组术后1个月GOS评分1~2分1例,3~4分33例,5分11例;对照组术后1个月GOS评分1~2分12例,3~4分45例,5分15例。观察组术后1个月预后满意率高于对照组(P<0.05),见表3。
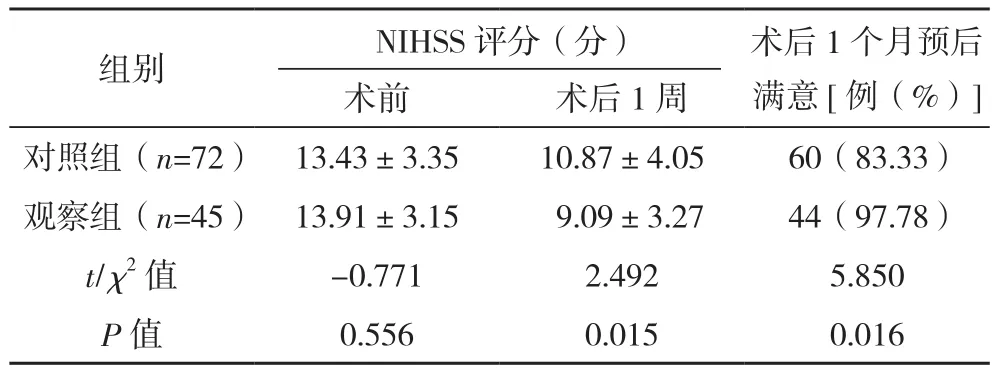
表3 两组预后指标比较
3 讨论
在高血压脑出血患者的救治中,并发症的防治在患者的预后影响因素中具有重要的地位。常见的并发症如术后再出血、神经源性肺水肿、肺部感染、低氧血症、消化道出血等,一旦出现常诱发多器官功能衰竭,导致患者病情恶化,使其致死率、致残率增高[7-8]。以术后立即在镇静镇痛的状态下早期行机械通气,保障患者呼吸道的畅通、呼吸功能和生命体征的稳定,使患者平稳度过围手术期,作为防治高血压脑出血患者术后并发症的中心环节,进行研究。本研究结果显示,观察组低氧血症、收缩压≥180 mmHg、消化道出血、肺部感染、再出血发生率均低于对照组(P<0.05);观察组术后1周NIHSS评分低于对照组(P<0.05);观察组术后1个月预后满意率高于对照组(P<0.05)。有研究显示,术后再出血、低氧血症及上消化道大出血均是影响患者预后的独立危险因素[9-10]。
首先是术后血压控制不良和再出血。有研究发现高血压脑出血患者术后血压控制欠佳(收缩压>180 mmHg)时再出血的相对危险度可达13倍[1-3]。文献[11]发现,将高血压脑出血患者血压平稳降至140 mmHg以下,可改善神经功能预后。还有研究发现,开颅血肿清除术后6 h内再出血率占比高达36%,6~24 h内再出血率占比为34%,明显高于48 h的3%和3~6 d的1.6%[9-10]。因此,高血压脑出血患者术后72 h内维持正常平稳的血压,在预防术后再出血中有重要意义。而引起术后血压急剧波动的因素多见于:(1)常规麻醉苏醒过程中麻醉药物的降压作用快速减弱,引起反射性血压升高;(2)吸痰刺激所致的剧烈咳嗽;(3)颅内增高所致脑组织灌注不足,引起脑组织缺氧性损害,导致的应激性血压升高;(4)患者神智和神经功能恢复过程中的频繁躁动引起血压升高;(5)麻醉复苏后脑出血、手术刺激及术后术区疼痛刺激所致的应激性血压升高。所以术后在麻醉状态下,移动呼吸机辅助呼吸带管入NICU病房立即行预防性机械通气,在保障呼吸功能安全下,使用镇静镇痛治疗,最大限度降低以上因素的发生概率,使患者于安静状态下于缓慢复苏,平稳度过围手术期,有利于血压的控制,从而降低了术后再出血的概率。
其次是低氧血症。造成低氧血症的原因主要有:(1)神经源性肺水肿。文献[12]报道脑出血患者并发神经源性肺水肿的发病率为10%~20%,虽然其病理生理机制目前尚无定论,但临床上经常并发于蛛网膜下腔出血、创伤性颅脑损伤、癫痫、脑卒中等急性中枢神经系统损伤的急性期。研究提示氧合指数下降和血乳酸含量升高与神经源性肺水肿的发生有关[13]。表现为肺间质或肺泡液体渗出而导致的肺功能障碍,可产生严重的低氧血症,引起脑组织及机体其他器官发生缺氧损害,这些损害又会通过加重机体应激性反应加重神经源性肺水肿,形成恶性循环,引起患者病情恶化,影响预后。(2)呼吸抑制。脑出血患者因脑组织的损伤,颅内高压、脑疝等原因常常引起呼吸功能紊乱,术后早期麻醉药物后遗效应、镇静镇痛药物的应用都会引起呼吸抑制引起低氧血症。(3)呼吸道梗阻。大量脑出血及脑疝患者常出现的舌后坠,喉咽部肌肉麻痹引起梗阻性呼吸困难,导致低氧血症。(4)肺部感染。脑出血患者早期常因呕吐误吸、呼吸道分泌物清除不及时或清除困难导致肺功能障碍,而致低氧血症。术后保留气管插管畅通了呼吸道,防止了误吸,方便了呼吸道分泌物的清理,早期机械通气避免了可能出现的呼吸抑制造成呼吸功能障碍,有效防止了低氧血症,避免了机体的无氧呼吸导致高乳酸血症的发生,降低了神经源性肺水肿的发生率。必要时采用呼气末正压通气模式可有效地治疗神经源性肺水肿,从而改善了患者的预后。
再次是消化道出血。脑出血患者急性期有近30%发生应激性消化道出血。轻症者仅潜血试验阳性,重症者可加重急性期患者的全身性应激反应,甚至休克,加重脑组织缺血缺氧,诱发患者病情恶化,严重影响预后[14-15]。陈晴晴等[16]对314例住院急性脑出血患者的临床治疗进行了回顾性分析,也发现导致患者出现继发性消化道出血的危险因素包括神经功能损伤严重程度、围手术期收缩压升高及剧烈波动、既往有冠心病和饮酒史。早期的机械通气稳定了呼吸功能,防止了低氧血症,有利于降低脑组织的缺血缺氧性损害而加重神经功能的损伤,有利于防治胃黏膜缺氧性损害所致的消化道出血,同时也有利于冠心病的病情稳定,因而降低了消化道出血率。结合镇静镇痛,有利于血压的控制,也有利于防止血压的剧烈升高引起的消化道出血。
综上所述,由于高血压脑出血患者术后72 h内,病情处于极不稳定状态,病情变化极为复杂而快速,是严重并发症发生的高危时期。本研究提示高血压脑出血术后不立即麻醉复苏,于神经外科重症监护病房,早期机械通气结合镇静镇痛,使患者缓慢平稳复苏。以稳定呼吸循环功能为中心环节,为高血压脑出血患者原发性疾病的治疗和各种并发症的防治提供了一个稳定的内环境或条件,有利于降低并发症发生率和改善患者的预后,在临床上具有一定的推广价值。
