体素内不相干运动弥散加权成像与乳腺癌Ki-67表达的相关性
2022-09-08毛锡金邹雪雪王鹏皓张任翔田惠颐
毛锡金 邹雪雪 张 骞 李 涛 王鹏皓 曹 境 李 哲 张任翔 田惠颐
1 滨州医学院影像学院 山东 烟台 264003; 2 滨州医学院附属医院 山东 滨州 256600
在过去的20年里,国内乳腺癌的发病率和死亡率明显升高[1],早期诊断及治疗方案的选择对延长患者的术后生存期非常重要。由于软组织分辨力高,成像质量好且无电离辐射,乳腺MRI动态增强在临床已广泛应用[2-3]。其有较高的诊断敏感性(90%~95%),但是特异性较低(46%左右)[4]。弥散加权成像(diffusion weighted imaging, DWI)可在分子水平上定量描述体内水分子弥散运动,联合DCE-MRI可提高诊断特异性[5-8]。其参数表观扩散系数(apparent diffusion coefficient,ADC)被用来鉴别乳腺病变的良恶性,评估治疗效果及预测肿瘤的生物学特征[9-10]。但ADC值受水分子扩散、微循环、微观血流的影响,灌注丰富的组织ADC值受到一定影响。
Bihan 等[11]于1986年首次提出体素内不相干运动( intravoxel incoherent motion,IVIM)理论双指数衰减模型,其定量参数包括微血管体积分数(f)、分子扩散系数(D)和灌注相关非相干微循环系数(D*)。和一般ADC值相比,基于IVIM模型的上述3个参数能更准确地反映组织的生理和病理变化。f值为灌注分数,代表感兴趣区内局部微循环灌注效应占总体弥散效应的容积比;D值为纯弥散系数(单位为s/mm2),代表纯水分子弥散运动;D*值为血液微循环假弥散系数(单位为s/mm2),代表微循环灌注相关的不相干运动。目前,IVIM理论的正确性及可行性得到了临床实验研究的验证,已有学者将其应用于前列腺癌[12]、肝脏病变[13]、肾脏病变[14]等的评估,并取得满意效果。IVIM在乳腺病变上的应用也已被部分证实[3,5,15]。本研究主要探讨IVIM参数在乳腺癌Ki-67高表达病灶及低表达病灶鉴别诊断中的价值,评估了IVIM参数与Ki-67表达的关系,通过IVIM参数预测了Ki-67指数。
1 资料与方法
1.1 研究对象 收集2014年1月1日至2020年6月30日符合条件的患者资料,并进行回顾性研究。纳入标准:体检或放射学检查发现乳腺可疑病变;完成3.0T磁共振IVIM序列检查;检查图像质量符合诊断标准;检查前患者未接受细针穿刺活检、化疗及其他干预措施;病变直径应大于1 cm;病变的病理类型由手术或活检病理证实;患者临床及影像资料完整。最终纳入73名患者共77个乳腺病灶进入研究。所有患者均为女性,年龄25~78岁,平均为(45.3±8.7)岁。
1.2 图像采集 采用德国西门子Skyra公司3.0 T磁共振仪,4通道乳腺专用线圈进行检查。患者俯卧于检查床上, 足头位进入主磁场,在尽量舒适或可以耐受的前提下胸壁尽量紧贴线圈,手臂置于头两侧,双乳自然下垂于乳腺线圈。首先进行常规磁共振扫描,然后进行体素内不相干运动扩散加权成像(IVIM-DWI)序列扫描,最后完成MR动态增强检查。
1.2.1 常规MR扫描 常规MR扫描序列包括T1WI(TR 160 ms,TE 2.6 ms,2D SPGR),T2WI(TR 3 400 ms,TE 70 ms,快速反转恢复)和T2压脂序列。层厚和层间距为0.5 mm,视野为340 mm×340 mm,矩阵为269×384。
1.2.2 IVIM-DWI序列 采用单次激发自旋回波序列和脂肪抑制技术。取 0、50、100、150、200、250、300、400、600、800、1 000、1 200共12个b值,在x、y、z轴3个方向上同时施加。NEX依次为1、1、1、1、1、2、2、4、4、4、6和6。TR为6 500 ms,TE为65 ms,厚度为5 mm,层间距为1 mm,视野为340×138 mm,矩阵为192×78。
1.2.3 磁共振动态增强检查 采用 Vibrant技术(TR为4.48 ms,TE为1.65 ms,视野为340×340mm,矩阵为320×256,层厚断4 mm,层间距为1.0 mm,翻转角度为10°)。共扫描8期(1期蒙片+7期增强)。第一期预扫描结束后,观察扫描图像符合诊断标准,进行增强对比剂团注。对比剂采用顺磁性的Gd-DTPA(德国,、SCHERING公司生产),以患者体质量0.2 mL/kg计算对比剂应用剂量,从肘正中静脉以2.5 mL/s速率注入。对比剂注射完毕后用0.9%氯化钠注射液进行冲管,速度同对比剂注射速率,注射约20 mL。
1.3 图像分析 MRI动态增强图像和IVIM-DWI图像分别传输至syngoMMWP VE40B工作站。将IVIM-DWI图像导入MITK-Diffusion图像专用后处理软件包,结合增强图像选取感兴趣区(region of interest,ROI)。ROI选取原则是:尽量包含所有病灶实质避开囊变、坏死区;病变在动态增强序列和T2WI序列上显示清晰。
所有图像的ROI分别由两名具有多年乳腺病变MRI诊断经验的放射科医师在双盲情况下阅片,观察病变的形态、增强特点。出现意见不一致时,共同讨论商定,直到意见一致。为减少测量误差,所有数据均测量3次,取平均值。
采用Bihan等[11]提出的双指数模型MITK-Diffusion处理软件,公式Sb/S0= (1-f)exp (-bD) +fexp[-b(D*+D)],计算获得D、D*和f值。Sb为扩散梯度为b的像素中的信号强度;S0为无扩散梯度像素内的信号强度[7];D值表示水分子在细胞间隙中的真实扩散,不包括对细胞间隙内微循环的反应;D*值表示受细胞间隙微循环影响的灌注相关扩散;f值代表组织毛细血管中受微循环影响的灌注比例。
本研究首先利用大于170 s/mm2的b值和简化的单指数模型计算D值,并把该模型拟合出来的曲线进行延伸,其截距Sint与b值等于0时的信号强度S0,公式为:f=(S0-Sint)/S0,最后利用计算出来的D值和f值计算D*。
1.4 病理诊断 由一名具有多年乳腺病理学诊断经验的专家作出病理学诊断结果。

2 结果
2.1 乳腺病变的病理类型 本研究收集73例乳腺癌患者共计恶性病灶77例,其中Ki-67高表达组54例,Ki-67低表达组23例,其病变的组织学类型见表1。图1为一63岁女性左乳腺浸润性导管癌典型病例检查图像。乳腺DCE-MRI图像显示不规则形状和肿块样强化(图1A);信号强度-时间曲线是流出Ⅲ型(图1B);IVIM-DWI图像呈高信号(图1C);IVIM-DWI图像参数值f=12.8%,D=0.804×10-3mm2/s,D*=8.45×10-3mm2/s,为双指数模型拟合曲线(图1D);肿瘤部分呈腺管状,部分呈巢团状排列,肿瘤细胞有异型,细胞核增大,染色质较均一,可见核仁,细胞质丰富,间质纤维组织增生,慢性炎细胞浸润(图1E)。
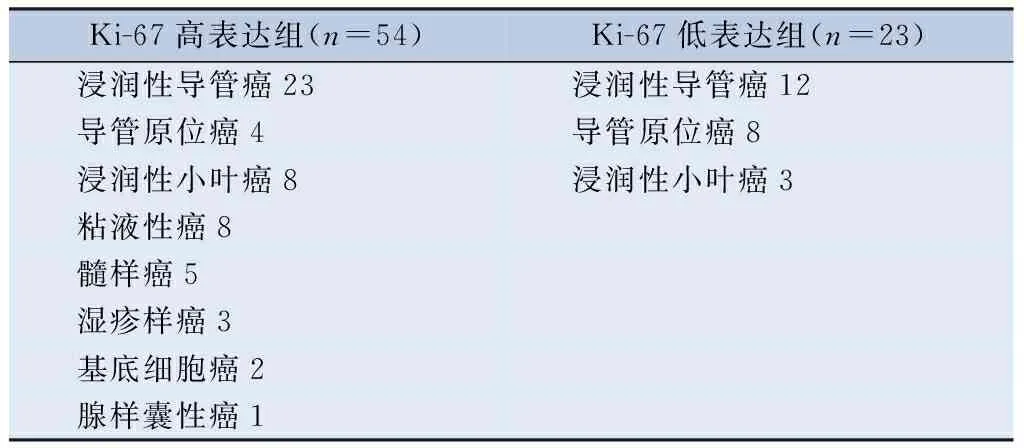
表1 77例确诊乳腺恶性病变不同Ki-67表达的病理类型/例
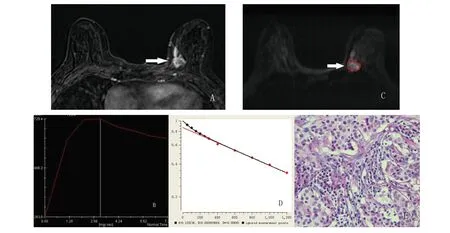
A. DCE-MRI图像;B. 强度-时间曲线;C. IVIM-DWI图像;D. 拟合曲线;E. 病理图像,HE×200。
2.2 KI-67高表达组和低表达组的IVIM-DWI参数 乳腺癌Ki-67高表达组的D值低于Ki-67低表达组(P<0.05);乳腺癌Ki-67高表达组的D*值略低于Ki-67低表达组D*值,差异无统计学意义;Ki-67高表达组f值略低于Ki-67低表达组,差异无统计学意义。见表2。

表2 Ki-67高表达组和低表达组的D、D*和f值比较
2.3D、D*和f值对Ki-67高表达组和低表达组的诊断效能 本研究以病理结果为金标准,生成IVIM-DWI参数的ROC曲线图。D值在乳腺Ki-67高表达组和低表达组病变鉴别诊断中的最佳阈值为0.87,D值小于0.87为Ki-67高表达乳腺肿瘤,反之,D值大于0.87为Ki-67低表达乳腺肿瘤。D值ROC曲线下面积为0.683(95%CI为0.561~0.805)(图2);D值鉴别Ki-67高表达乳腺肿瘤和Ki-67低表达性肿瘤的敏感度、特异度、准确率分别为91.3%、42.6%、33.9%。
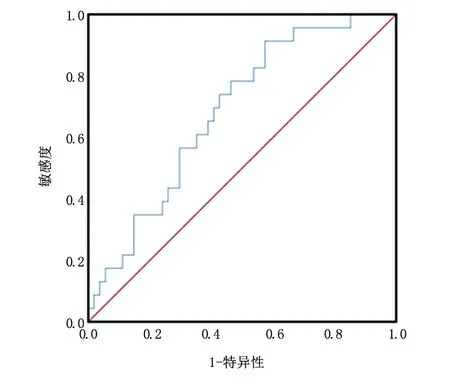
图2 ROC曲线显示了D值的诊断性能
2.4 乳腺癌病灶D值与Ki-67增殖指数的关系 恶性病变中Ki-67增殖指数与D值呈负相关(r=- 0.39,P<0.01),散点图见图3。
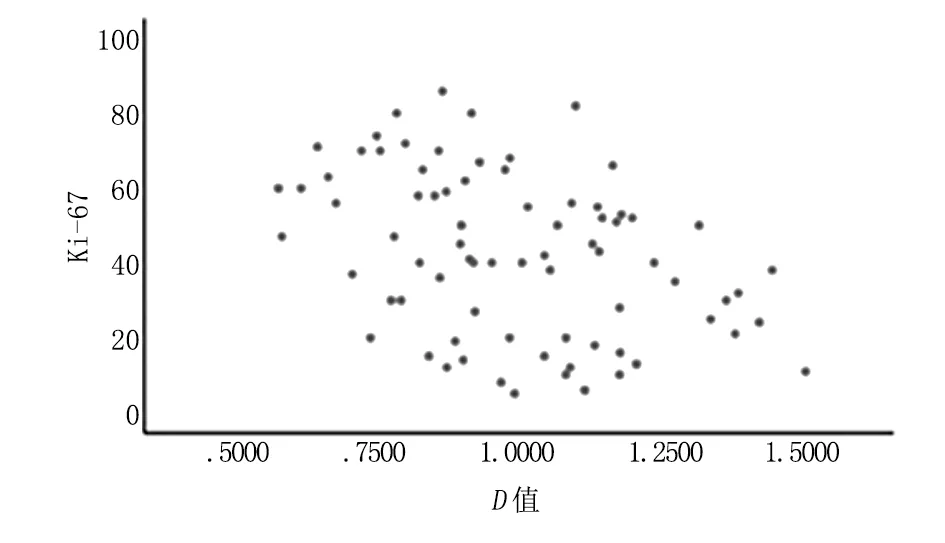
图3 D值与乳腺癌病灶Ki-67增殖指数的相关性
3 讨论
DWI和DCE-MRI是乳腺病变诊断中应用最广泛的影像学检查方法。DCE-MRI的TIC曲线有一定的参考价值,但由于其特异性低,临床应用受到限制。在单指数模型DWI中,ADC值受水分子扩散和毛细血管微循环灌注的影响,ADC值的测量容易受b值的影响,从而导致测量的不准确。b值越低,毛细血管微循环灌注对ADC值的影响越大,随着b值增大,MRI图像的信噪比变小,导致小病灶漏诊。因此,单指数模型的ADC值不足以诊断乳腺病变。
本研究利用Bihan等[11]提出IVIM理论模型,利用MITK扩散后处理软件计算D、D*和f值。测得的D值主要受病变组织水分子扩散的影响,而不受微循环灌注的影响,D*值主要受毛细血管微循环灌注的影响。本研究结果显示,Ki-67高表达组D值低于低表达组(P<0.05),一方面可能是由于Ki-67高表达癌细胞的异常增殖和局部细胞密度的增加而导致细胞外间隙减小。另一方面可能是由于细胞膜的粘度增加和通透性降低,细胞内水分子的扩散受到限制。Ki-67高表达组比Ki-67低表达组扩散受限更明显。反映微循环灌注在组织扩散中所占比例的f值主要受微循环灌注血容量的影响。Ki-67高表达组的f值略低于Ki-67低表达组,但差异无统计学意义,即Ki-67表达与乳腺癌的微循环灌注血容量无明显关系。本研究认为,当病变的D值较低时,病变恶性的可能性更大,Ki-67指数可能越高。D*值反映了微循环灌注产生的伪扩散系数,主要受微循环灌注中毛细血管长度和血流速度的影响。本研究显示,Ki-67低表达组的D*值略高于Ki-67高表达组D*值,但差异无统计学意义。有研究[16]显示的D*测量值缺乏可重复性可能是造成这种情况的原因。本研究用ROC曲线分析IVIM模型参数临床诊断效能,D值的ROC曲线下面积为0.683,其敏感度、特异度、准确率分别为91.3%、42.6%和33.9%。而在D值鉴别Ki-67高表达组及低表达组乳腺癌时,敏感度较高,但特异度和准确率较低。原因可能是Ki-67高表达乳腺癌细胞增殖较快,局部细胞较密集,水的弥散运动受到影响,因此敏感度较高。但是由于乳腺恶性肿瘤细胞均较密集,Ki-67高表达或低表达均能够使细胞密集程度较高,而且高增殖必然导致局部内环境缺血缺氧,限制细胞进一步生长,因此特异度、准确率较低。
本研究表明,乳腺恶性肿瘤组织中D值与Ki-67的表达水平呈显著负相关(r=-0.39,P<0.01)。Kim等[17]报道Ki-67高表达的癌症组织D值较低表达的小。而Sun等[18]报道Ki-67高表达组和低表达组之间的ADC平均值差异没有统计学意义(P=0.087)。Ki-67高表达组的乳腺癌肿瘤细胞密集程度较高,细胞外间隙狭小,水分子在细胞外的扩散受到限制。肿瘤细胞的恶性程度越高,其流体动力学变化越明显。因此,乳腺癌Ki-67高表达组的D值较低表达组小,相比f值受组织扩散和微循环灌注两方面的影响,D值排除了微循环灌注的影响,对乳腺癌Ki-67表达鉴别更有价值。因此D值是鉴别乳腺癌Ki-67表达的诊断指标,可为乳腺癌的诊断和术前分期提供可靠的影像学依据。
本研究仍存在一些局限性:一方面,乳腺癌样本量较小,病理类型单一;另一方面,b值大小的设置会对IVIM模型参数的计算产生影响,尤其是对f值的影响[19],从而导致结果的偏差。到目前为止,IVIM序列的b值还没有统一标准,b值的选择需要进一步优化。
