酒精性肝硬化患者贫血特征分析
2022-09-07王文静赵丹彤
闫 旭, 王文静, 赵丹彤
首都医科大学附属北京佑安医院 临床检验中心, 北京 100069
肝硬化是各种慢性肝病进展至以肝脏弥漫性纤维化、假小叶形成、肝内外血管增殖为特征的病理阶段,其临床特征是肝细胞功能障碍、门静脉高压症及其所导致的多种并发症[1-2]。乙型肝炎、丙型肝炎、酒精性肝病和非酒精性(代谢相关性)脂肪性肝病是肝硬化的主要病因。研究[3]表明,近10~15年,我国病毒性肝炎肝硬化在住院患者中所占比例逐年降低,而酒精性肝硬化和其他原因肝硬化患者所占比例逐年增加。
酒精性肝病(ALD)是由于长期大量饮酒导致的肝脏疾病,初期通常表现为脂肪肝,进而可发展成肝炎、肝纤维化、肝硬化甚至肝癌。严重酗酒时可诱发广泛肝细胞坏死,甚至引起肝衰竭[4]。肝硬化患者由于脾功能亢进、急慢性消化道失血,铁、叶酸、维生素B12吸收不良等因素可导致贫血。同时,乙醇对造血功能有多种病理作用,它直接损害红细胞前体、干扰肝脏叶酸代谢及血红蛋白生成,从而导致慢性酗酒者的贫血状态[5]。本研究旨在探讨酒精性肝硬化患者贫血的实验室及临床特征,了解此类患者贫血特点。
1 资料与方法
1.1 研究对象 收集本院2020年12月—2021年5月进行网织红细胞及全血细胞分析检测且贫血的住院患者临床资料,从中筛选出院诊断为酒精性肝硬化的患者作为研究对象。纳入标准:(1)酒精性肝硬化的诊断符合《酒精性肝病防治指南(2018更新版)》[4],包括:长期(>5年)的饮酒史,乙醇摄入量男性≥40 g/d、女性≥20 g/d或2周内有80 g/d的大量饮酒史;(2)伴有右上腹胀痛、乏力、黄疸,严重者存在蜘蛛痣和肝掌;(3)肝功能异常,经B 超和CT等影像学检查有典型的肝硬化表现。排除标准:(1)嗜肝病毒现症感染、药物和中毒性肝损伤、自身免疫性肝病;(2)现症及既往上消化道出血患者、既往输血患者予以排除。
1.2 研究方法
1.2.1 临床资料 收集患者临床资料,包括年龄、性别、临床症状(脾大和/或脾功能亢进、食管胃底静脉曲张、上消化道出血、腹水和/或腹腔感染、肝性脑病)、出院诊断结果。
1.2.2 实验室检查 收集患者入院时未经系统治疗前全血细胞分析及网织红细胞血红蛋白含量(Ret-He)检测、生化检测结果。全血细胞分析及Ret-He检测采用Sysmex XN 系列血液分析系统进行检测,记录血红蛋白(Hb)、Ret-He、平均红细胞体积(MCV)、平均红细胞血红蛋白含量(MCH)、平均红细胞血红蛋白浓度(MCHC)结果;生化项目采用SIEMENS Aptio Automation全自动样品处理系统进行检测,记录ALT、AST、总铁结合力(TIBC)、未饱和铁结合力(UIBC)结果。计算血清铁(SI)=TIBC-UIBC、转铁蛋白饱和度(TS)(%)= SI/TIBC×100%。
1.2.3 贫血诊断标准及分组依据 根据国内血液病诊断及疗效标准(第4版)[6],分别以贫血的严重程度、贫血的细胞形态学分类为依据,对患者贫血特征进行组间比较。国内标准按单位容积血液内Hb水平低于正常参考值95%可信区间的下限作为贫血的诊断依据,具体为:成年男性Hb<120 g/L,成年女性<110 g/L。贫血严重程度的Hb标准如下:轻度贫血(男性90~120 g/L或女性110 g/L)、中度贫血(61~90 g/L)、重度贫血(31~60 g/L)。贫血的形态学分类诊断标准:大细胞性贫血MCV>100 fL,MCH>34 pg,MCHC 320~360 g/L;正常细胞性贫血MCV 80~100 fL,MCH 27~34 pg,MCHC 320~360 g/L;单纯小细胞性贫血MCV<80 fL,MCH<27 pg,MCHC 320~360 g/L;小细胞低色素性贫血MCV<80 fL,MCH<27 pg,MCHC<320 g/L。由于Ret-He不受炎症性疾病影响,以29.00 pg为临界值判断患者是否存在缺铁性贫血(iron deficiency anemia,IDA)并进行组间比较[6]。

2 结果
2.1 一般资料 共纳入106例患者,男性103例,平均年龄(55.07±10.18)岁,平均Hb(87.16±18.55)g/L,轻度贫血49例、中度贫血49例、重度贫血8例;Ret-He≤29 pg者33例,>29 pg者73例;TIBC为38(13~67)μmol/L,UIBC为24(1~62)μmol/L,均低于参考范围下限;ALT、AST、AST/ALT、MCV、MCHC、SI、TS结果均在参考范围内。根据贫血的细胞形态学分类标准,大细胞性贫血46例、正常细胞性贫血34例、单纯小细胞性贫血2例、小细胞低色素性贫血24例。肝硬化并发症:腹水和/或腹腔感染87例、脾大和/或脾功能亢进82例、食管胃底静脉曲张65例、肝性脑病31例(表1)。
2.2 不同贫血分类标准酒精性肝硬化贫血患者实验室及临床特征比较 以单位容积血液内Hb水平作为贫血诊断依据,将患者分为轻度贫血组(49例)、中/重度贫血组(57例)。由于重度贫血患者例数少(8例),故将其与中度贫血组合并分析。轻度贫血组Ret-He、MCV、MCH、MCHC、SI、TS明显高于中/重度贫血组(P值均<0.05);Ret-He>29 pg比例、正常细胞性贫血比例均明显高于中/重度贫血组(P值均<0.05)。UIBC、小细胞低色素性贫血比例均明显低于中/重度贫血组(P值均<0.05)。其余指标两组比较差异均无统计学意义(P值均>0.05)(表2)。
根据贫血细胞形态学分类标准,大细胞性贫血46例(43.4%)、正常细胞性贫血34例(32.1%),单纯小细胞性贫血和小细胞低色素性贫血分别为2例(1.9%)和24例(22.6%),由于单纯小细胞性贫血组样本例数少,且形态学归属为小细胞性贫血,故将该组与小细胞低色素性贫血组合并为小细胞性贫血组与前两组进行比较。大细胞性贫血组ALT、Hb、腹水和/或腹腔感染比例均高于小细胞性贫血组(Pc值均<0.05),而重度贫血比例、食管胃底静脉曲张比例明显低于小细胞性贫血组(Pc值均<0.05);大细胞性贫血组AST、AST/ALT明显高于其他两组(Pc值均<0.05);小细胞性贫血组轻度贫血比例明显低于其他两组,而中度贫血比例明显高于正常细胞性贫血组(Pc值均<0.05)。大细胞性贫血组Ret-He、MCV、MCH、MCHC、SI、TS明显高于其他两组(Pc值均<0.05),而TIBC、UIBC明显低于其他两组(Pc值均<0.05)。其余指标组间比较差异均无统计学意义(P值均>0.05)(表2)。

表1 酒精性肝硬化贫血患者一般情况、实验室指标及临床特征Table 1 Demographic, laboratory data, and clinical featuresof patients with alcoholic liver cirrhosis and anemia
由于ALD患者病情复杂,常合并各种感染、炎症、乙醇中毒等情况,根据国内血液病诊断及疗效标准(第4版)[6],采用不易受上述病理因素影响的铁参数Ret-He,以29.00 pg为临界值判断患者是否伴有铁缺乏。Ret-He≤29.00 pg患者组33例(31.1%),对照组(Ret-He>29.00 pg)73例(68.9%)。Ret-He≤29.00 pg组患者Hb、MCV、MCH、MCHC、SI、TS、轻度贫血比例、大细胞性贫血比例、腹水和/或腹腔感染比例均明显低于对照组(P值均<0.05),而UIBC、小细胞低色素性贫血比例、食管胃底静脉曲张比例均明显高于对照组(P值均<0.05)。其余指标两组比较差异均无统计学意义(P值均>0.05)(表2)。
2.3 不同贫血分类标准与酒精性肝硬化贫血患者实验室指标及临床特征相关性 分别以贫血严重程度、贫血的细胞形态学分类及Ret-He≤29 pg判断铁缺乏为自变量,与性别、年龄、实验室检测指标和常见门静脉高压症进行相关性分析,发现Ret-He、MCV、MCH、MCHC、UIBC、SI、TS与贫血的严重程度相关;ALT、AST、AST/ALT、Hb、Ret-He、TIBC、UIBC、SI、TS及食管胃底静脉曲张、腹水和/或腹腔感染与贫血的细胞形态学分类相关;以Ret-He≤29 pg为标准判断铁缺乏,AST、ALT、Hb、Ret-He、MCV、MCH、MCHC、TIBC、UIBC、SI、TS及食管胃底静脉曲张、腹水和/或腹腔感染与铁缺乏相关(P值均<0.05)(表3)。
3 讨论
肝硬化给许多国家带来了沉重的卫生经济负担,在我国,乙型肝炎、丙型肝炎、酒精性肝病及非酒精性脂肪性肝病是肝硬化的主要病因,其中酒精性及非酒精性脂肪性肝病所致的肝硬化所占比例逐渐增加,ALD已成为我国最主要的慢性肝病之一[7-10]。前期,笔者采用文中的研究方法对本院2020年12月—2021年2月的患者数据统计发现,201例肝功能异常贫血患者中ALD为59例,占比29.4%,其中57例为酒精性肝硬化患者。乙醇除了对肝细胞有毒性作用,对造血系统也有多种病理作用,对红细胞系统的影响导致红细胞生成受损伴巨幼红细胞形成下叶酸缺乏导致的成熟障碍、酒精诱导铁代谢障碍和慢性酗酒者的贫血状态。
由于现症及既往上消化道出血、输血史对酒精性肝硬化患者贫血特征可能产生干扰,故现症及既往上消化道出血患者、既往输血患者予以排除。本研究对象主要为中老年男性(97.2%),贫血以轻度(46.2%)、中度(46.2%)为主;患者存在一种或多种肝硬化并发症,以腹水和/或腹腔感染(82.1%)、脾大和/或脾功能亢进(77.4%)为主。TIBC、UIBC水平均低于参考范围下限。以Ret-He≤29 pg作为判断铁缺乏的标准,31.1%的患者存在铁缺乏。以MCV、MCH、MCHC为标准的贫血细胞形态学分类提示,常见的贫血细胞形态依次为大细胞性贫血(43.4%)、正常细胞性贫血(32.1%)和小细胞低色素性贫血(22.6%),单纯小细胞性贫血(1.9%)罕见,与国内报道[11]一致。
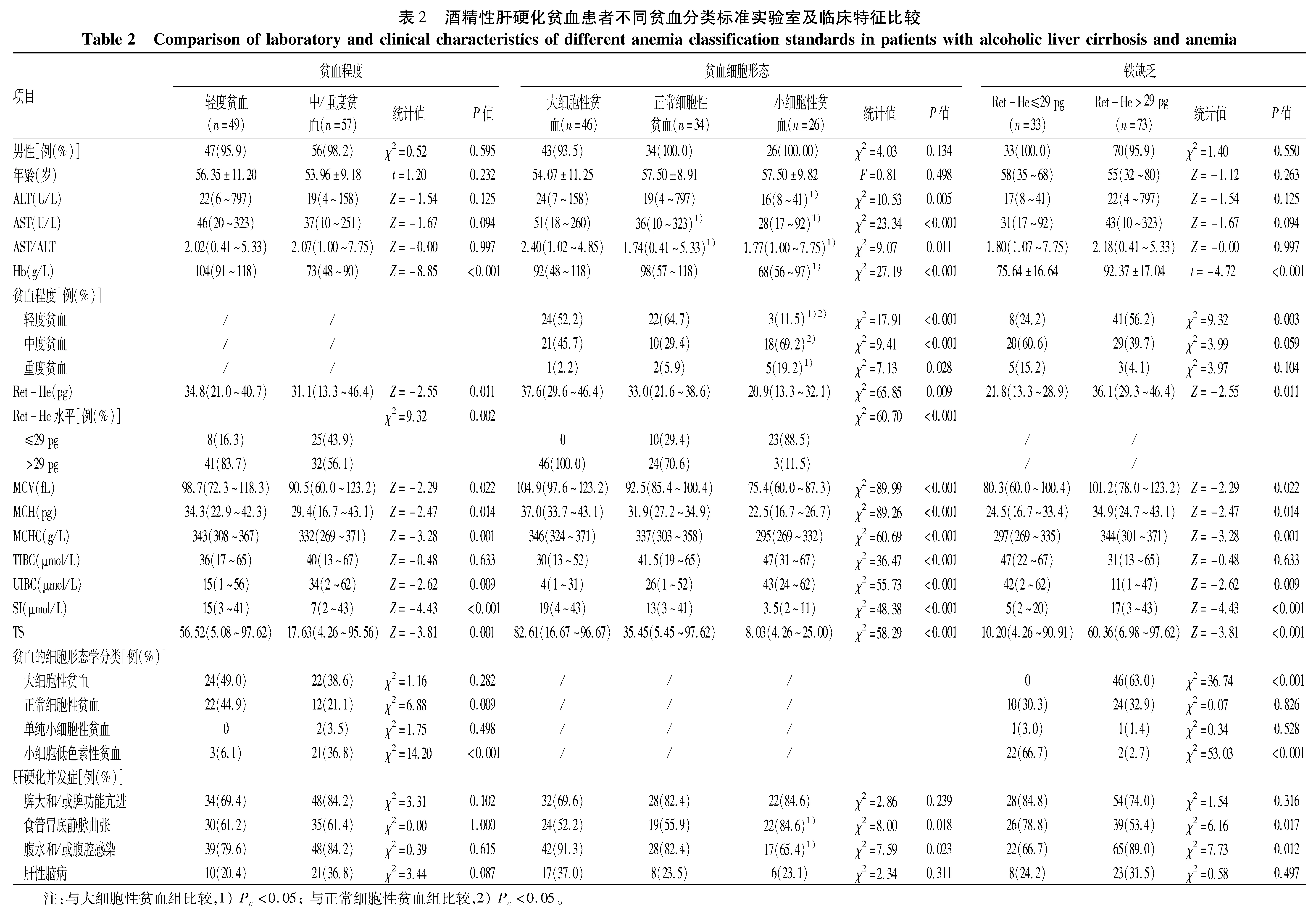
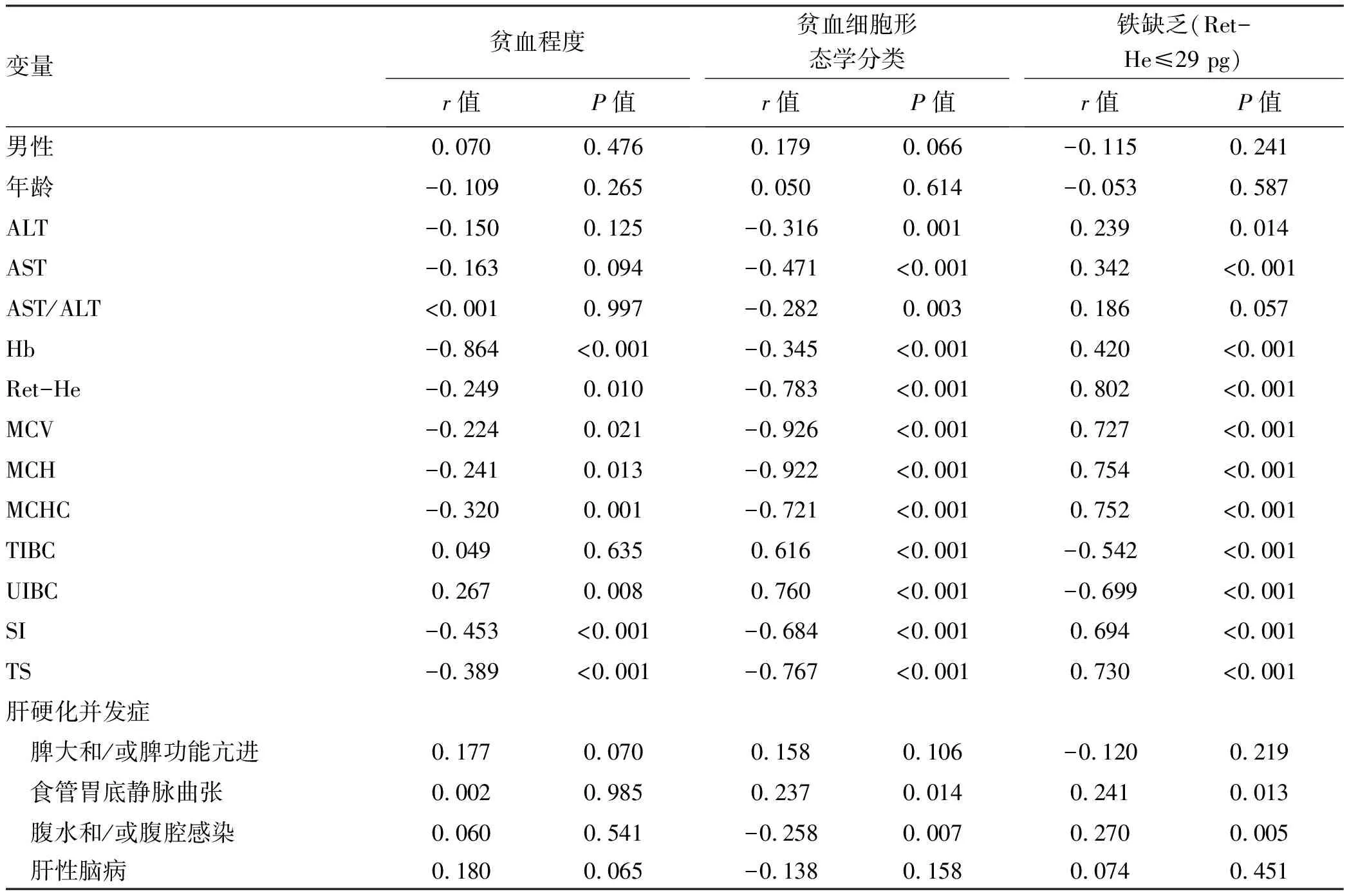
表3 不同贫血分类标准与酒精性肝硬化贫血患者实验室指标及临床特征相关性Table 3 Correlation of different classification criteria for anemia with laboratory parameters and clinical features in alcoholicliver cirrhosis patients with anemia
通过对不同贫血严重程度患者实验室及临床特征比较发现,中/重度贫血患者伴铁缺乏的比例明显高于轻度贫血者,而SI、TS水平明显低于轻度贫血患者。本研究中,轻度贫血患者MCV、MCH、MCHC明显高于中/重度贫血患者,小细胞低色素性贫血在中/重度贫血患者中常见,在轻度贫血患者中少见。通常认为,肝硬化时SI正常或在正常水平以下,TS降低可见于IDA。MCHC降低主要见于小细胞低色素性贫血,而IDA的红细胞形态学特征为小细胞低色素性,从而推测随着贫血程度的加深,IDA的发生率增加。
从贫血形态学分类角度分析,患者以大细胞性贫血(43.4%)和正常细胞性贫血(32.1%)为主,小细胞性贫血占22.6%。轻度贫血主要分布于大细胞性贫血和正常细胞性贫血患者,而重度贫血在小细胞性贫血患者中更常见。由于本研究对象均为住院酒精性肝硬化贫血患者,存在多种肝硬化并发症,而单纯性IDA的诊断指标,如SI、TIBC、血清铁蛋白等参数会受到合并症的影响,不能正确反映缺铁。Ret-He测定简便、快捷、特异,不受炎症性疾病影响,根据国内《血液病诊断及疗效标准》(第4版)[6],以29.00 pg为临界值,其诊断IDA的灵敏度、特异性分别为90.7%和88.3%,因此本研究以Ret-He≤29.00 pg为标准诊断铁缺乏。本研究有33例贫血患者存在铁缺乏,占比31.1%;Ret-He≤29.00 pg患者组MCV、MCH、MCHC及贫血形态学符合IDA特征。IDA除主要见于小细胞性贫血,在正常细胞性贫血患者中也有分布(30.3%)。提示乙醇可能通过直接干扰血红蛋白合成诱导铁粒幼细胞性贫血。
通过分析不同的贫血分类标准与酒精性肝硬化贫血患者实验室及临床特征相关性,本研究发现ALT、AST 与贫血细胞形态学分类标准及铁缺乏相关,但上述指标是肝损伤的非特异性指标,且中位数水平多在参考范围内,对ALD特异性较差,对酒精性肝硬化贫血特征分析意义有限。除红细胞相关参数外,与铁缺乏相关的参数UIBC、SI、TS均与不同的贫血分类标准相关。腹水和/或腹腔感染与贫血的形态学分类及是否铁缺乏相关,与贫血的严重程度无关。国外研究[12]表明,超过80%患者在入院时存在贫血,而这些患者此前并无静脉曲张所致急性上消化道出血;贫血,特别是缺铁性贫血在肝硬化所致门静脉高压性胃病患者中更为常见[13]。综上所述,临床应加强对酒精性肝硬化患者贫血状况的排查,特别注意是否存在IDA。
伦理学声明:本研究于2019年12月19日经由首都医科大学附属北京佑安医院伦理委员会批准,批号:LL-2019-188-K。
利益冲突声明:本研究不存在研究者、伦理委员会成员、受试者监护人以及与公开研究成果有关的利益冲突。
作者贡献声明:闫旭负责研究设计,采集、分析、解释数据,起草论文;王文静负责研究设计;赵丹彤负责研究设计,拟定写作思路,统计分析数据,参与起草、修改文章及定稿。
