脑出血患者脑脊液中蛋白激酶R样内质网激酶水平检测及临床意义*
2022-08-16王静静张斌迟红梅张仲远
王静静,张斌,迟红梅,张仲远
(青岛市中医医院检验科,山东青岛 266033)
脑出血的年发病率为12~15/10 万,且多为急症。急性脑出血是脑卒中的一种亚型,占脑卒中总数的10%~30%左右[1-2]。目前临床常见的脑出血类型为原发性脑出血,80%以上为高血压性脑出血[3]。脑出血发病后血液停滞在脑组织内造成血肿,并可诱导患者出现头痛、喷射性呕吐、语言障碍、肢体瘫痪,病情严重者可出现意识丧失或死亡[4]。因此,早期评估脑出血患者的预后情况,指导临床开展医疗急救、制订预防管理措施,对降低脑出血患者的致残率和病死率意义重大。目前国内外研究[5-6]多根据脑出血患者的美国国立卫生研究院卒中量表评分(National Institutes of Health Stroke Scale, NIHSS)、实验室血液炎症因子[7]等评估其病情及预后,但准确性有限。临床迫切需求更多安全、高效、客观预警脑出血患者病情及预后的生化标志物。
有研究[7]指出细胞凋亡是脑出血发生、发展过程中的主要病理机制,持续过度内质网应激可造成相关细胞凋亡,与心脑血管疾病、神经系统病变等关系密切,是影响脑出血患者预后的重要因素。蛋白激酶R 样内质网激酶(protein kinase R-like ER kinase,PERK)是位于内质网膜上的应激反应I 型跨膜蛋白,PERK 可通过磷酸化真核细胞起始因子2α 抑制细胞蛋白质合成,活化转录因子,介导同源基因表达,参与细胞凋亡及细胞整合应激反应,影响脑损伤的发生、转归。基于前人研究基础,笔者推测脑出血患者脑脊液中PERK 水平与其病情及预后存在一定联系,但目前尚缺乏研究报道。鉴于此,本研究探讨脑出血患者脑脊液中PERK 水平与其病情、预后的关系及预警效能,现报道如下。
1 资料与方法
1.1 一般资料
选取2019年3月—2021年5月青岛市中医医院收治的121 例脑出血患者为研究对象。其中,男性65 例,女性56 例;年龄24~78 岁,平均(57.02±8.69)岁。本研究经医院医学伦理委员会审批通过。
纳入标准:①符合《中国脑出血诊治指南(2019)》[8]的急性脑出血诊断标准;②年龄> 18 岁;③经头颅CT 或MRI 检查明确诊断且颅骨完整;④首次脑出血;⑤患者或家属知情同意并自愿签署知情同意书。排除标准:①伤前伴有脑积水、慢性颅内血肿、颅内器质性病变;②既往有头部外伤史、颅脑手术史;③血管畸形/动脉瘤破裂所致急性出血,继发肿瘤/外伤的脑出血;④伴有恶性肿瘤、重要脏器功能严重障碍或其他脑血管疾病;⑤伴有免疫缺陷、传染性疾病、凝血功能障碍;⑥妊娠或哺乳者;⑦入院3 d 内死亡;⑧医患沟通障碍者、失访者;⑨近1 个月内使用过抗凝药物。
1.2 方法
1.2.1 治疗方案参照《中国脑出血诊治指南(2019)》[8],给予所有患者微创血肿穿刺引流术,术后给予抗感染、维持水电解质平衡、利尿、改善脑血循环、神经保护等常规综合治疗。
1.2.2 观察指标收集所有患者的基本资料及生化指标,包括性别、年龄、体质量指数、基础疾病、吸烟史、饮酒史、脑梗死病史,术前血清丙氨酸氨基转移酶(ALT)、天门冬氨酸氨基转移酶(AST)、总胆红素、血肌酐、血尿酸、血钾、血钠、凝血酶原时间(PT)、凝血酶时间(TT)、活化部分凝血活酶时间(APTT)、血小板(PLT)、血红蛋白、白蛋白、国际标准化比值(INR)、发病至手术时间、NIHSS[9]评分、格拉斯哥昏迷评分(GCS)[10]、出血部位、出血量、破入脑室、合并脑疝、颅内压、神经生长因子(nerve growth factor, NGF)、血清CXC 趋化因子配体12(CXC Chemokine Ligand 12, CXCL12)、细胞角蛋白18 裂解片段(caspase-cleaved Cytokeratin 18,CCCK-18)、乳酸、脑脊液PERK 水平,以及术后并发症情况。
1.2.3 酶联免疫吸附试验测定脑脊液PERK 水平患者脑室引流后获取脑脊液标本5 mL,离心收集上清液,采用酶联免疫吸附试验测定脑脊液PERK水平,试剂盒购自美国BD 公司。
1.2.4 病情严重程度判断标准根据患者入院时NIHSS[9]评分评估病情严重程度,将其分为轻度病情组(IHSS 评分≤5 分)、中度病情组(5 分< NIHSS 评分<20 分)、重度病情组(NIHSS 评分≥20 分)。
1.2.5 预后判断标准患者自入院起随访6个月,采用格拉斯哥预后评分(GOS)[11]评价预后情况。随访结束时GOS 为4~5 分(4 分:轻度残疾,5 分:恢复良好)纳入预后良好组,GOS 为1~3 分(1 分:死亡,2 分:植物生存,3 分:重度残疾)纳入预后不良组。
1.3 统计学方法
数据分析采用SPSS 18.0 统计软件。计量资料以均数±标准差(±s)表示,比较采用t检验或方差分析,两两比较用LSD-t法;计数资料以构成比或率(%)表示,比较采用χ2检验;绘制ROC 曲线;影响因素的分析采用多因素Logistic 回归模型。P<0.05 为差异有统计学意义。
2 结果
2.1 不同病情严重程度组脑出血患者的PERK 水平比较
121 例患者中, 轻度病情组患者20 例(16.53%),中度病情组患者73 例(60.33%),重度病情组患者28 例(23.14%)。
轻度、中度和重度病情组患者PERK 水平分别为(89.96±15.03)ng/mL、(125.64±20.14)ng/mL、(168.25±26.47)ng/mL,3 组比较,经方差分析,差异有统计学意义(F=83.764,P=0.000);进一步两两比较,重度病情组PERK 水平高于轻度和中度病情组(P<0.05),中度病情组PERK 水平高于轻度病情组(P<0.05)。
2.2 脑出血患者预后情况
121 例患者随访期间预后不良30 例(24.79%),其中2 例死亡、3 例植物生存、25 例重度残疾;剩余91 例(75.21%)预后良好,其中29 例轻度残疾,62 例恢复良好。
2.3 预后不良组和预后良好组的临床资料比较
预后不良组和预后良好组的性别、年龄、体质量指数、基础疾病、吸烟史、饮酒史、脑梗死病史、ALT、AST、总胆红素、血肌酐、血尿酸、血钾、血钠、PT、TT、APTT、PLT、血红蛋白、白蛋白、INR、发病至手术时间、出血部位、合并脑疝占比、CXCL12、CCCK-18、乳酸、术后并发症占比比较,差异均无统计学意义(P>0.05);预后不良组和预后良好组的NIHSS 评分、GCS 评分、出血量、破入脑室占比、颅内压、NGF、PERK 比较,差异有统计学意义(P<0.05),预后不良组的NIHSS 评分、出血量、破入脑室占比、颅内压、NGF、PERK 均高于预后良好组,预后不良组的GCS 评分低于预后良好组。见表1。

表1 预后不良组和预后良好组的临床资料比较
2.4 影响脑出血患者预后的多因素Logistic 回归分析
以脑出血患者预后为因变量(预后良好=0,预后不良=1),以NIHSS 评分、GCS 评分、出血量、破入脑室、颅内压、NGF 水平、PERK 水平为自变量(赋值为原始数值),纳入多因素Logistic 回归模型,结果显示:NIHSS 评分[=7.294(95% CI:3.00,17.73)]、GCS 评分[=5.217(95% CI:2.15,12.68)]、颅内压[=4.943(95% CI:2.03,12.01)]、PERK 水平[=4.536(95% CI:1.87,11.02)]是影响脑出血患者预后的危险因素(P<0.05)。见表2。

表2 影响脑出血患者预后的Logistic回归分析参数
2.5 脑脊液PERK 水平对脑出血患者预后的预测效能
ROC 曲线分析结果显示,脑脊液PERK 水平的最佳截断值为140.26 ng/mL 时,预测脑出血患者预后的敏感性为76.67%(95% CI:0.573,0.894),特异性为80.22%(95% CI:0.703,0.876),AUC 为0.772(95%CI:0.660,0.884)。见图1。
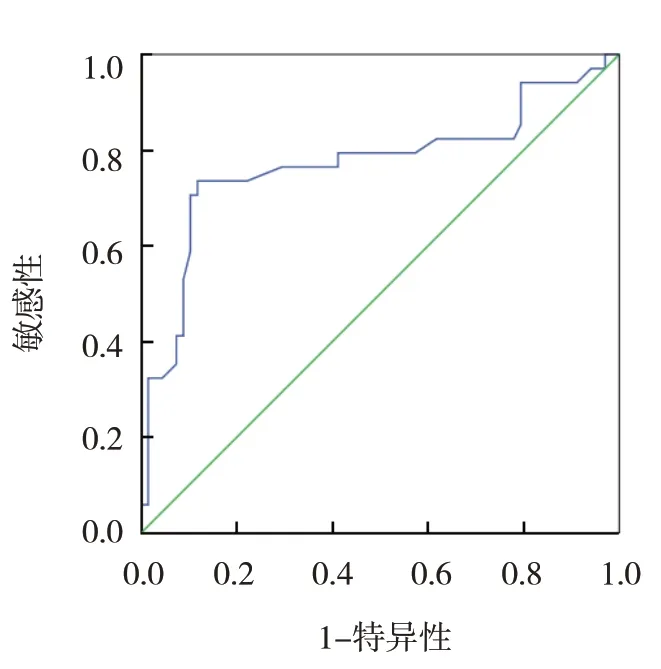
图1 脑脊液PERK水平预测脑出血患者预后的ROC曲线
3 讨论
目前临床对于脑出血患者的治疗仍较棘手,其致残率、病死率仍居高不下[12]。脑出血病理过程较为复杂,可破坏脑组织,并通过多种分子机制造成继发损害,导致患者脑病理及生理学变化,且炎症反应可加剧神经变性,使病情加重。如何早期准确评估脑出血患者预后情况,尽早给予高效防治措施,是控制脑出血患者病情进展、改善预后的重要基础。
已有研究显示[13]神经元中持续的内质网应激与创伤性脑损伤后炎症细胞激活、神经损伤关系密切,PERK 是转导内质网应激信号的主要蛋白激酶,磷酸化酶通过去磷酸化可抑制PERK 活性,其介导的调控信号途径在脑损伤病理过程中具有关键作用。目前关于PERK 与脑损伤的关系的探讨主要集中于动物实验,关于脑出血患者脑脊液PERK水平与其病情、预后存在的特定关联尚缺乏相关研究报道。
本研究显示,重度病情组PERK 水平高于轻度与中度病情组,中度病情组PERK 水平高于轻度病情组,提示脑出血患者脑脊液中PERK 水平与其病情有关,病情严重的脑出血患者脑脊液中PERK 水平较高。 121 例脑出血患者随访期间30 例(24.79%)预后不良,说明脑出血患者预后不良风险较高。车鹏等[14]回顾性分析128 例脑出血患者的资料,发现32 例(25.00%)患者预后不良,与本研究的脑出血患者预后不良发生率接近。
本研究多因素Logistic 回归分析显示NIHSS 评分、GCS 评分、颅内压、PERK 水平是影响脑出血患者预后的危险因素,提示并印证脑出血患者脑脊液中PERK 水平与其预后有关。人体细胞主要在内质网合成蛋白、存储钙,脑组织在出血、氧化应激、感染、钙离子稳态失衡等损伤下,内质网未折叠蛋白质异常增多,内质网处理功能负荷时,细胞会激活有关信号级联反应以促进内质网蛋白质折叠环境恢复,即内质网应激,内质网应激可介导细胞凋亡,是死亡受体活化、线粒体损伤致细胞凋亡外的新的细胞凋亡途径,适度内质网应激有助于保障细胞内钙、蛋白质加工等生理功能稳态正常,从而促使细胞耐受应激刺激功能增强,脑脊液中PERK 水平反映脑出血患者过渡内质网应激,可触发内质网相关性细胞凋亡,造成细胞损伤,加重脑出血患者病情,影响其神经功能,不利于预后。ZHU 等[15]研究显示,PERK 或PERK 磷酸化的激活介导了损伤后占主导地位的未折叠蛋白反应信号通路,通过调整小胶质细胞中的PERK信号传导可调节内质网应激自噬轴,从而减轻缺血性卒中后有害的小胶质细胞活化和神经元损伤。SEN 等[16]研究指出,神经元内质网应激诱导的主要特征是PERK 磷酸化增加,PERK 磷酸化增加可导致神经元-膜蛋白干扰素基因刺激因子非典型激活,导致过量干扰素β 释放信号通路激活,大量激活小胶质细胞,促进T 细胞浸润,诱导神经炎症反应就、脑白质损伤。本研究ROC 曲线结果显示,脑脊液中PERK 预测脑出血患者预后的敏感性为76.67%,特异性为80.22%,AUC 为0.772,提示采用脑出血患者脑脊液中PERK 水平预测患者预后效能良好,将脑脊液中PERK 作为早期预测脑出血患者预后的客观生物标志物具有一定价值。
综上所述,脑出血患者脑脊液中PERK 水平不仅与患者病情有关,也与患者预后有关,PERK 预测脑出血患者预后效能良好。PERK 简单易得,临床需加强对PERK 异常高表达脑出血患者监测,期望通过早期强化治疗改善患者预后。本研究不足之处在于为单中心研究,纳入样本量、随访时间有限,后期希望能够扩大样本量、延长随访时间进一步佐证本研究结论。
