儿童麻疹757 例临床特征分析
2022-08-09苗敏王彩英庞琳
苗敏 王彩英 庞琳
首都医科大学附属北京地坛医院儿科(北京 100015)
麻疹是由麻疹病毒感染所致的具有高度传染性的急性出疹性呼吸道传染病。麻疹疫苗的接种使麻疹发病率大幅度下降[1]。但近年来随着麻疹疫苗的覆盖率降低,麻疹发病例数有增高趋势,麻疹流行正在卷土重来[2-4]。2019年欧洲、亚洲和太平洋地区经历了前所未有的麻疹疫情[5]。麻疹儿童多发[6-8],全球每年麻疹死亡病例约十余万[9],大多数为<5岁儿童[10-11],目前麻疹仍是全球儿童病毒性疾病及死亡的重要原因。本研究对757 例麻疹病例进行回顾性分析,旨在加深对儿童麻疹临床特点及不同年龄组临床特征的认识,为麻疹的防控及临床诊治提供依据。
1 对象与方法
1.1 研究对象
回顾性分析2009年3月—2019年7月首都医科大学附属北京地坛医院儿科收住院的麻疹患儿的临床资料。纳入标准:①年龄0~14岁;②符合麻疹诊断标准[12]。排除标准:①出疹后4~28天内检测麻疹IgM抗体阴性,且无麻疹流行病学史;②发热皮疹待查入院,确诊为川崎病、风疹或EB 病毒感染等其他疾病者。
8月龄为我国麻疹疫苗初次免疫接种年龄,故按此分为<8月龄组和≥8月龄组,比较两组患儿的临床特征。
1.2 方法
1.2.1 临床资料收集 包括发病时间、性别、年龄、麻疹患儿接触史、麻疹疫苗接种史、既往史、临床表现、并发症、呼吸道病原检测结果、治疗与转归等。
1.2.2 麻疹诊断标准[12]临床诊断病例:①体温一般≥38 ℃。②病程第3~4天开始出现红色斑丘疹,疹间皮肤正常;出疹顺序一般自耳后、面部开始,自上而下向全身扩展,可累及黏膜;出疹时间一般持续3~5天。③有咳嗽、流涕、喷嚏等上呼吸道卡他症状,并有畏光、流泪、结膜炎症状。④在出疹前7~21天与麻疹确诊患者有接触史和/或有麻疹流行地区居住或旅行史,且未明确诊断为其他疾病;或起病早期(病程第2~3 天)口腔颊黏膜见到麻疹黏膜斑(Koplik斑);或未采集标本进行实验室检测,且未明确诊断为其他疾病。实验室确诊病例:具备①②③且符合以下任何一项者,a)采血前8~56天内未接种过含麻疹成分的减毒活疫苗,而出疹后28天内血标本中麻疹IgM 阳性;b)咽拭子或尿液标本中麻疹病毒核酸阳性或分离到麻疹病毒;c)恢复期血标本麻疹IgG 抗体滴度比急性期有≥4 倍升高,或急性期抗体阴性而恢复期抗体阳转。
1.3 统计学分析
采用SPSS 20.0 统计软件进行数据分析。非正态分布计量资料以M(P25~P75)表示。计数资料以例数(百分比)表示,组间比较采用χ2检验。以P<0.05为差异有统计学意义。
2 结果
2.1 一般资料
符合麻疹诊断标准患儿765例,共8例被排除,其中符合排除标准第①项2例,第②项6例,最终纳入757例患儿。男505例、女252例,男女比例2∶1;中位年龄为8.7(6.7~12.0)月,<1岁543例(71.7%);临床诊断58例,实验室诊断699例。<8月龄组251例(33.2%),≥8月龄组506例(66.8%)。见表1。

表1 2009—2019年757例麻疹患儿年龄分布
2.2 患儿不同年份分布特点
2009—2019 年各年间收治的麻疹例数分别为72、306、28、9、55、138、83、41、12、5和8例,2010年、2014年麻疹例数较多;各月份均有病例发生,但存在明显的季节性,3~5 月麻疹病例明显增多。见图1。

图1 麻疹患儿757 例年份和月份分布
2.3 接触史及麻疹疫苗接种史
757例患儿中,有明确麻疹患者接触史者65例(8.6%),其中12例为新生儿接触患麻疹的母亲;接种过麻疹疫苗者104例(13.7%)。
2.4 临床表现及并发症
757例患儿中,临床表现以发热(99.5%)、皮疹(100.0%)最常见。中位发热时间8.0(6.0~10.0)d,高热(39.1~41℃)515例(68.0%)。发热前1~5天、发热同时及发热后1~16天均可见出疹,皮疹首发部位为颜面者最多见(489例,64.6%),皮疹持续中位时间为8.0(6.3~10.0)d,典型皮疹622例(82.2%)。其他表现有咳嗽(72.0%)、Koplik 斑(58.4%)、眼分泌物(46.9%)、结膜充血(42.0%)、流涕(27.2%)、腹泻(27.2%)等。
并发症以肺炎(77.5%)最常见。合并肺气漏16例(2.1%),其中气胸+纵隔气肿+皮下气肿6 例,气胸+皮下气肿1例,纵隔气肿+皮下气肿3例,气胸、纵隔气肿、皮下气肿分别为3例、2例、1例。中耳炎(0.5%)、扁桃体炎(0.8%)、喉梗阻(0.5%)、急性呼吸窘迫综合征(1.3%)、肾功能不全(0.5%)等少见。见表2。
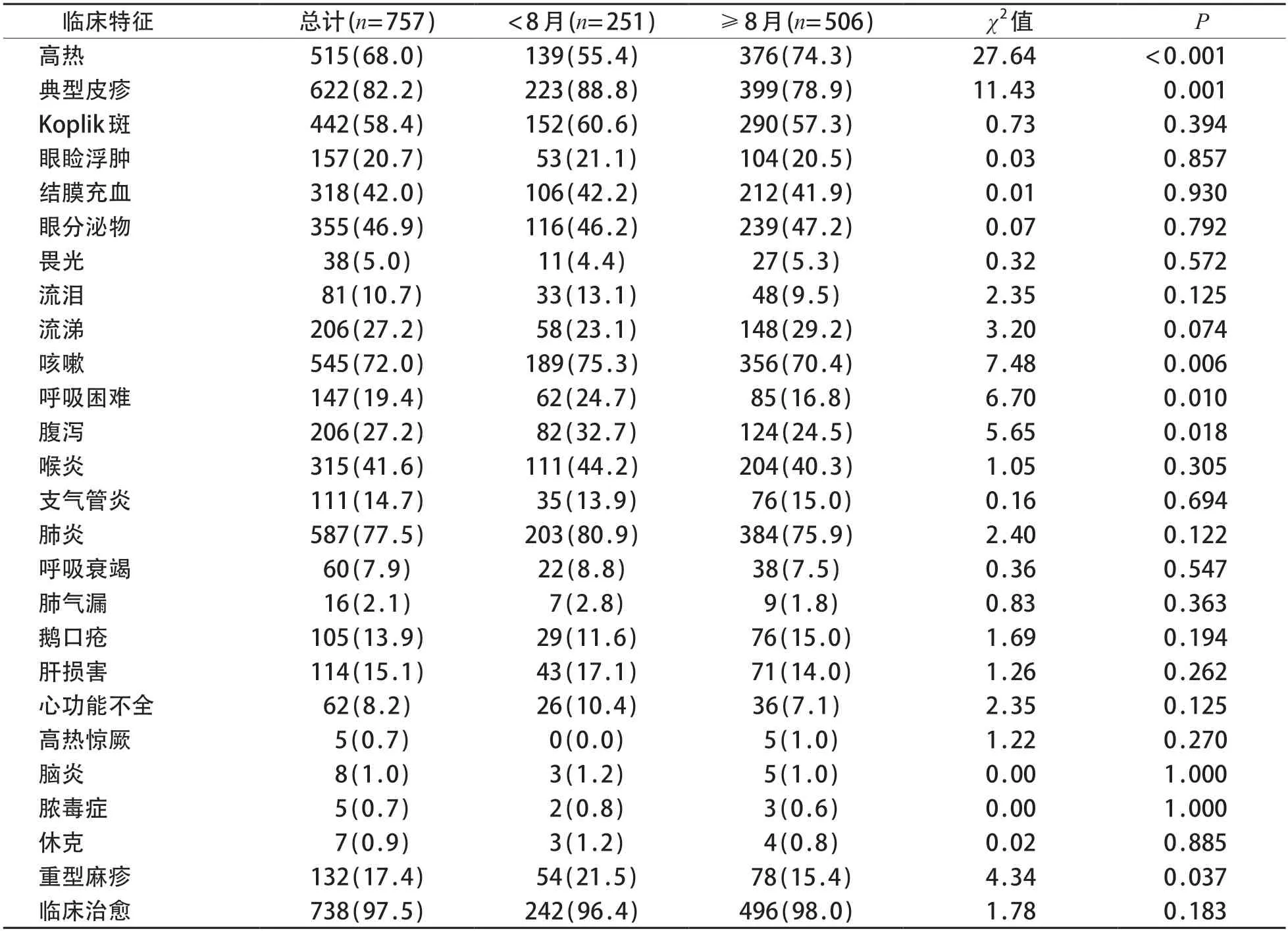
表2 不同月龄组麻疹患儿临床特征及转归比较
2.5 呼吸道病原检测结果
757例患儿中47例(6.2%)获得痰培养结果,其中24例培养正常,23例培养检出病原菌26株,分别为肺炎克雷伯杆菌、金黄色葡萄球菌、嗜麦芽寡养单胞菌各5 株,肺炎链球菌、鲍曼不动杆菌各3 株,大肠埃希菌、铜绿假单胞菌各2株,产酸克雷伯菌1株。
2.6 治疗与转归
根据病情给予保肝、营养心肌、丙种球蛋白及血浆输注等对症支持治疗;中毒症状明显者使用甲基泼尼松龙1~2 mg/(kg·d)至病情改善停用;合并细菌感染者予抗生素治疗;心力衰竭者给予强心、利尿、扩血管;出现呼吸窘迫、严重低氧血症时予雾化吸入、吸氧并及时转重症监护室(ICU)予呼吸支持治疗。54 例患儿因并发重症肺炎、不同程度的低氧血症转入ICU;34例(63.0%)予机械通气治疗,均需较高的初始压力和吸入氧浓度,中位吸气峰压(PIP)为29.0(22.0~30.0)cmH2O,呼吸末正压(PEEP)为7.0(5.0~8.0)cmH2O,吸入氧浓度(FiO2)为0.8(0.4~1.0),通气时间为6.0(3.0~11.0)d。
757例患儿中,临床治愈738例(97.5%),死亡19例(2.5%)。死亡患儿中,<1岁14例(73.7%),≥1岁5例(26.3%);16例(84.2%)未接种疫苗;8例(42.1%)有基础疾病,为先天性心脏病、先天愚型合并先天性心脏病、先天愚型合并先天性心脏病和重度营养不良、重度营养不良、超早产儿合并支气管肺发育不良、急性淋巴细胞白血病各1例,脑瘫2例。死亡原因均为麻疹并发重症肺炎、呼吸衰竭及心力衰竭,其中并发三度喉梗阻1例,气胸+纵隔气肿+皮下气肿4例,气胸2例,急性呼吸窘迫综合征8例,休克6例,脓毒症5例,肾功能不全4例,脑炎2例。
2.7 不同月龄组麻疹患儿主要临床表现、并发症及转归比较
<8月龄组和≥8月龄组患儿均以男孩多见,性别差异(68.1%对66.0%)无统计学意义(χ2=0.34,P=0.568)。<8 月龄组典型皮疹、咳嗽、呼吸困难、腹泻、重型麻疹的发生率均较≥8 月龄组高,而高热的发生率较≥8 月龄组低,差异均有统计学意义(P<0.05)。见表2。
3 讨论
自2010 年国内开展麻疹疫苗补充免疫接种活动(supplementary immunization activities,SIA)以来,约100 万儿童接种麻疹疫苗,麻疹发病率降低91.0%(2000年对2011年)[13]。2012年我国麻疹发病率(0.5/10万)降至历史新低,2013年麻疹再次流行,2013—2014年发病率由2.0/10万升至3.9/10万,2017—2018年麻疹病例、发病率均处于历史最低水平,并在2019—2020年进一步下降[14-16]。麻疹有流行周期(2~5年),原因是易感人群的积累导致暴发流行,之后易感人群减少,发病水平下降。麻疹流行有季节性,常发生在温带气候的冬末春初[9],我国在麻疹疫苗广泛接种后,发病高峰季节后移,高发季节在春夏[17]。本研究发现儿童麻疹病例呈现周期性波动的趋势,多发于每年的3—5 月,基本符合国内麻疹流行病学特点。
国内外文献报道儿童麻疹病例主要集中于<1岁婴儿[15,18-19]。一项研究显示,婴儿和年长儿童麻疹临床表现存在差异,但咳嗽、鼻炎、结膜炎的发生率差异无统计学意义,婴儿麻疹不典型表现常见,并发症更多见,尽管两者最常见的并发症均是肺炎,但婴儿的麻疹肺炎更重[20]。另有研究发现年龄小是麻疹和麻疹相关并发症的危险因素[21]。小婴儿易患麻疹且并发症更多,是因为其自身免疫系统不成熟,而来自母体的抗体半衰期为25~48 d,随着婴儿月龄增加,麻疹抗体滴度可迅速降至保护水平以下[22],而部分婴儿尚未达初次免疫接种的年龄。此外抗体水平受母亲是否免疫接种或自然感染获得免疫的影响,在儿童时期曾自然感染或接种疫苗的母亲所生婴儿在6月龄时麻疹抗体阳性率分别为5.0%和1.0%[23]。
本研究对象亦集中于<1 岁婴儿,随着月龄增加,发病例数增多,符合麻疹保护抗体衰减规律。本研究患儿麻疹疫苗接种率低,未接种疫苗是感染麻疹的主要危险因素[24],已接种疫苗者患病考虑可能是接种疫苗后未产生免疫应答或免疫失败,或产生的抗体水平随着时间推移而下降。不同年龄两组患儿均以典型麻疹表现为主,主要症状有发热、皮疹、咳嗽、结膜炎、流涕、腹泻等,而<8月龄组的典型皮疹、咳嗽、腹泻更多见,考虑可能与该组患儿无麻疹疫苗保护,而体内经胎盘转运的保护性抗体滴度低有关。并发症累及多器官系统,两组均以肺炎最常见,<8 月龄组重型麻疹多见,病情较重,与文献报道一致[19-21]。
麻疹病毒感染后机体免疫功能受抑制[25],易继发细菌或其他病原感染。文献报道病原体以G-杆菌多见,如肺炎克雷伯菌、大肠埃希菌、阴沟肠杆菌、铜绿假单胞菌、鲍曼不动杆菌,而肺炎链球菌、金黄色葡萄球菌等G+球菌亦可见[21,26-27]。本研究患儿痰培养检出病原菌有肺炎克雷伯杆菌、金黄色葡萄球菌、嗜麦芽寡养单胞菌、肺炎链球菌、鲍曼不动杆菌、大肠埃希菌、铜绿假单胞菌、产酸克雷伯菌等,与文献结果相似。本研究7.1%患儿因并发重症肺炎、不同程度低氧血症转入ICU,治疗上应注意针对少见病原菌,注意定植菌可能,需结合临床表现、化验及胸部影像学结果综合评估,避免抗生素滥用,减少耐药发生。
本研究大多数患儿临床治愈,死亡病例多为<1岁,尤其<8月龄患儿,且在合并营养不良等基础疾病时,死亡风险增加。有文献报道营养不良与儿童麻疹死亡率独立相关[21]。
本研究未达麻疹疫苗初种年龄的<8 月龄患儿占有一定比例,其临床表现典型,重型麻疹多见。<8月龄小婴儿无麻疹疫苗保护,如何有效保护该群体是当前麻疹防控工作亟需解决的问题。由于小婴儿体内胎传麻疹抗体的存在及自身免疫系统的特点,麻疹疫苗接种年龄是疫苗有效性的重要决定因素。过早接种疫苗可中和婴儿体内的保护性抗体,使麻疹疫苗效力降低甚至接种失败[28]。初次接种疫苗的年龄偏大可能提高人群的整体免疫力[29]。血清学研究表明11~12月龄首次接种疫苗的婴儿,血清转换率较高,但其抗体滴度低于15月龄时接种疫苗者[30]。但接种疫苗年龄偏晚,小婴儿可能面临感染麻疹病毒的风险。世界卫生组织建议各国通过评估母体抗体滴度随月龄增加的变化趋势,及接种疫苗后效力高低等,建立循证医学证据,以确定合适的疫苗初种年龄。当然,麻疹暴发流行时,权衡利弊后可提前至6月龄接种疫苗以保护小婴儿[20]。我国麻疹疫苗免疫原性结果表明,在8月龄给予第一剂疫苗接种,血清抗体转化充足[16],针对<8月龄婴儿,可以通过对育龄期妇女加强接种麻疹疫苗,以提高其麻疹抗体水平,进而提高婴儿胎传麻疹抗体水平及持续时间,同时需积极开展适龄儿童麻疹疫苗接种工作,鼓励儿童家庭成员接种疫苗,通过建立高水平的群体免疫来保护小婴儿及未及时接种疫苗的易感人群。
全球麻疹病毒传播的持续,意味着今后国内可能出现散发病例或麻疹再流行,麻疹并不罕见,儿科医师应了解儿童麻疹的临床特征,配合预防接种门诊及社区工作人员做好麻疹疫苗接种宣传工作,预防麻疹暴发流行,以期降低麻疹发病率及病死率。
