Y染色体无精子症因子c区缺失男性不育患者同步显微取精术后行卵胞浆内单精子显微注射的临床结局
2022-08-09毛加明赵连明刘德风林浩成杨宇卓张海涛
毛加明,赵连明,刘德风,林浩成,杨宇卓,张海涛,洪 锴,李 蓉,姜 辉△
(北京大学第三医院 1. 生殖医学中心,2. 泌尿外科, 北京 100191)
临床流行病学调查显示10%~15%的育龄期夫妇遭受不孕不育的困扰,约50%存在男性不育因素[1];其中10%~15%的男性不育患者为无精子症,包括梗阻性无精子症和非梗阻性无精子症(non-obstructive azoospermia,NOA)。研究表明15%~20%的严重男性不育患者,包括严重少精子症和NOA是由遗传学因素所致,发病率最高的是克兰费尔特综合征(Klinefelter syndrome),其次是Y染色体长臂上无精子症因子(azoospermia factor,AZF)的缺失,包括AZFa、AZFb和AZFc三个区域[1-2]。在NOA患者中有10%~15%存在Y染色体AZF缺失,其中AZFc缺失为AZF缺失的主要类型[3-4]。
1999 年Schlegel[5]报道了显微取精术对NOA的治疗,显微取精术明显提高了NOA患者的精子获得率(sperm retrieval rate, SRR), 减少了睾丸取精手术对睾丸的损伤,国内外的多项研究结果均推荐显微取精术作为NOA患者睾丸取精手术的金标准[6-7]。北京大学第三医院生殖医学中心男科专业组手术团队自2010 年开始开展显微取精术,赵连明等[8]在国内率先报道了从3 例非嵌合型克兰费尔特综合征患者中成功获取精子并进行体外受精-胚胎移植助孕的案例,目前北京大学第三医院团队累计完成了逾2 000例次的显微取精术。
国内外的研究显示,AZFc缺失所致的男性不育患者大约50%~70%可以通过显微取精术的方式成功获取睾丸精子[4,7],结合卵胞浆内单精子显微注射(introcytoplasmic sperm injection, ICSI)辅助生殖技术有机会孕育具有自己生物学特征的子代。北京大学第三医院对男性不育患者行显微取精术的手术时机主要有两种方式,第一种方式是非同步手术,即男方先行显微取精术,如果术中发现精子,则予以冷冻保存,女方择期行控制性促排取卵,男方解冻精子行ICSI助孕;第二种方式则是同步手术,即在女方取卵的当日或者前一日男方行显微取精手术,如果术中发现精子,则使用新鲜的精子进行ICSI助孕。两种手术方案各有优缺点,但根据我们的临床经验,在AZFc缺失导致的NOA患者中,虽然精子获得率相对较高,但术中获取的睾丸精子数量较少、质量欠佳,非同步显微取精方案中精子冻存-解冻复苏后可能会影响后期行ICSI助孕的临床结局。
为了进一步评估同步显微取精术结合ICSI助孕对AZFc微缺失男性不育患者的临床治疗效果,指导AZFc缺失患者的治疗,我们追踪随访了同步显微取精术中成功获取睾丸精子的AZFc缺失患者行ICSI助孕的临床结局,包括受精率、临床妊娠率、流产率和活产率等。
1 资料与方法
本研究获得北京大学第三医院生殖伦理委员会批准(批准号:2021SZ-011), 纳入研究的患者均签署知情同意书。自2015年1月至2019年12月共有195例AZFc缺失所致的男性不育患者在北京大学第三医院接受显微取精术,随访了手术成功发现精子的患者,选择夫妻双方同步取精、取卵且不行胚胎植入前遗传性检测(preimplantation genetic testing,PGT)的不孕不育夫妇,并观察其临床治疗结局。纳入研究的患者在术前均进行了Y染色体AZF基因检测,诊断标准参考《男性生殖相关基因检测专家共识》,其中sY254及sY255两个位点同时缺失诊断为AZFc缺失[9];所有患者均行染色体核型分析检测,并排除染色体异常的情况;在手术前男方再次手淫取精液送检,精液中未发现精子再行显微取精术,如精液中发现精子,则取消显微取精术。显微取精手术的手术方式参考Schlegel[5]以及我们之前的研究描述[8]。
使用SPSS 26.0进行相关的统计学工作,计数资料采用率(%)表示,组间比较采用χ2检验或Fisher检验,P<0.05为差异有统计学意义。
2 结果
共有195例AZFc缺失的NOA患者在北京大学第三医院行显微取精术,其中14例为隐匿性无精子症,术中均成功发现精子,精子获得率为100%(14/14); 181例为NOA,122例成功发现精子,精子获得率为67.4%(122/181), 余59例NOA患者在显微取精术中未发现精子,占32.6%(59/181)。
有99例患者选择同步显微取精手术且选择不进行PGT,共进行了118人次显微取精术以及120个ICSI周期助孕,最终有38人成功活产,累积活产率38.4%(38/99), 总共分娩出22个健康男婴和22个健康女婴。
首次同步显微取精并成功获取精子的99例患者进行了99个新鲜精子-ICSI周期助孕,共进行了53个新鲜胚胎移植周期和36个解冻胚胎移植周期,有28例患者成功活产;受精率、新鲜周期临床妊娠率、解冻周期临床妊娠率、流产率、取卵周期累积活产率分别为31.6%、40.5%、33.3%、6.7%和28.3%, 其中2位患者有冻存精子,分别行解冻精子-ICSI助孕,新鲜移植2次,均成功活产。
有17例首次同步周期未成功活产的不育患者选择了第二次行同步显微取精手术,术中均成功发现精子并行ICSI助孕,最终7例成功活产,取卵周期累积活产率为41.2%(7/17), 其中2例前两次同步周期均未成功活产的患者进行了第三次同步显微取精术,术中均成功发现精子行ICSI助孕,其中1人成功活产。
我们比较了首次以及第二次同步手术患者使用新鲜睾丸精子进行ICSI的临床结局,两组间的平均获卵数以及平均成熟卵子数差异无统计学意义;首次同步手术组的受精率为31.6%,明显低于第二次同步手术组45.8%,差异有统计学意义;两组的优质胚胎率、新鲜移植周期临床妊娠率和最终的周期活产率分别为47.7%vs. 50.4%、40.5%vs. 50.0%、28.3%vs. 41.2%,第二次手术组略高于首次同步手术组,但组间差异没有统计学意义(表1)。
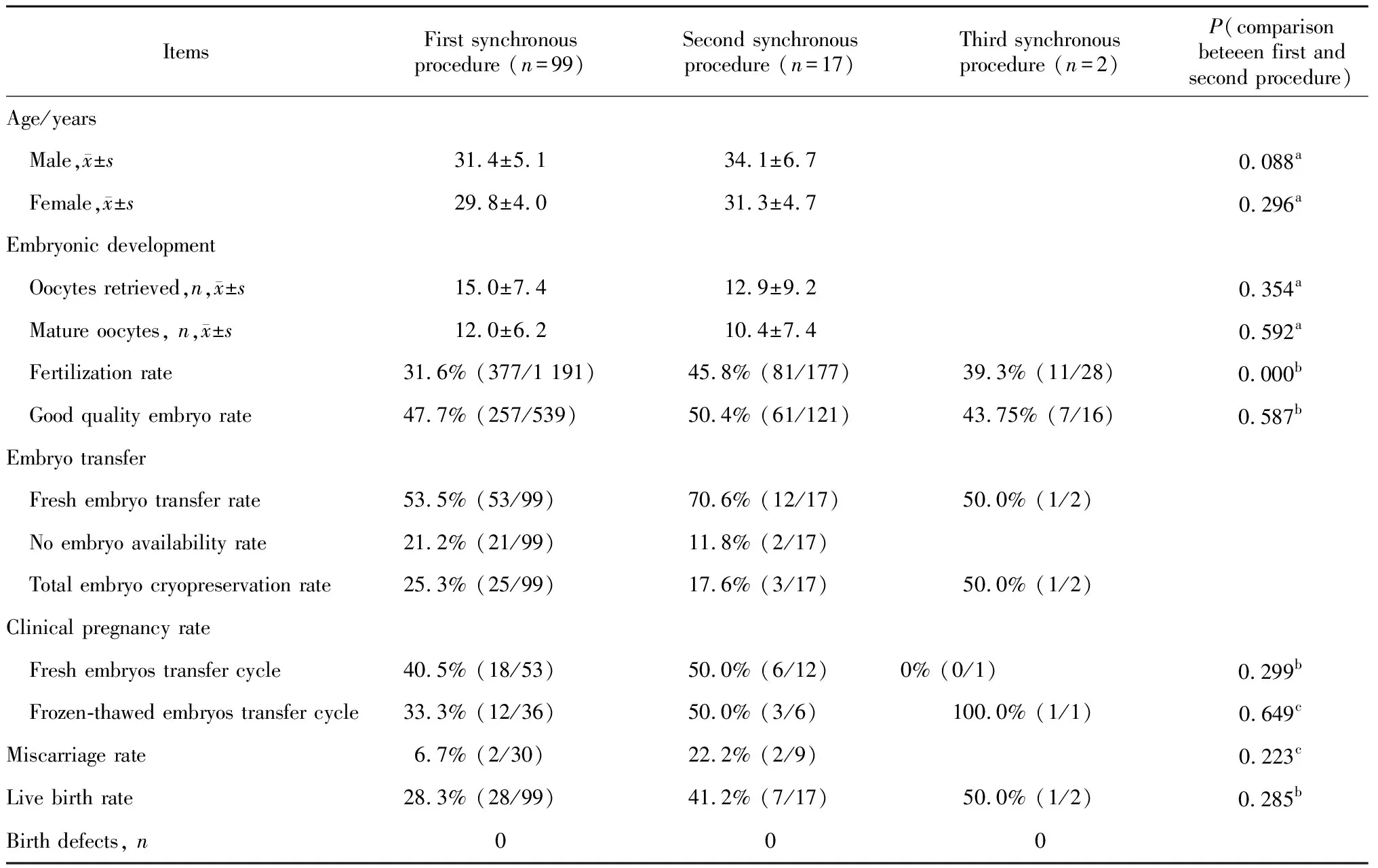
表1 Y染色体无精子症因子c区缺失患者首次及第二、三次同步显微取精术后行卵胞浆内单精子显微注射治疗结局比较Table 1 Comparison of intracytoplasmic sperm injection outcomes in azoospermia factor c region deletion patients after the first, second and third synchronous procedure
3 讨论
AZF存在于Y染色体长臂上,分为AZFa、AZFb和AZFc 3个区域,其中AZFa缺失和AZFb缺失的患者主要表现为NOA。目前的研究结果提示对存在AZFa和/或AZFb缺失的NOA患者,行显微取精术的精子获得率极低,很难通过自然受孕或者ICSI的方式将缺陷基因传递给后代,建议直接行供精辅助生育或者领养,不推荐行有创的显微取精术[3-4,6]。尽管有个案报道精液中存在极少量精子或行睾丸取精成功发现精子并行ICSI助孕,考虑可能是AZFa/b区部分缺失所致[3]。
Y染色体的AZFc区域富含扩增子和回文序列,特别容易通过非同源重组进行结构重排,如删除和复制,所以在AZFc更容易出现缺失现象,研究显示AZFc缺失占所有AZF缺失类型的57%,为AZF缺失的主要类型[3-4],且临床表现具有较大的异质性,有自然受孕生育的个案报道,但绝大部分AZFc缺失的患者存在一定程度的睾丸生精功能障碍,临床表现为男性不育。目前研究结果显示使用精液精子或睾丸精子行ICSI助孕,患者有生育具有自己生物学特征的后代的机会[10-12]。
3.1 AZFc缺失对睾丸取精成功率的影响
AZFc缺失是导致睾丸生精功能障碍的遗传学因素,精液检查结果显示严重少精子症或NOA,但大多数AZFc缺失患者在精液中即可发现足够ICSI使用的精子,建议对AZFc缺失的患者进行多次详细的精液检查分析,尤其是在常规镜检未发现精子的情况下,将整个精液离心后再次进行仔细的检查,一旦精液中发现活动的可用精子,即可直接行ICSI助孕。对NOA患者则需要我们使用外科手术的方法从睾丸中获取精子进行ICSI助孕,而隐匿性精子症患者,即常规精液显微镜检查未见精子,离心镜检后偶见精子,或者多次精液分析有时候离心后显微镜下检查可见精子,有时候精液离心后显微镜下检查也找不到精子,北京大学第三医院常规会选择准备显微取精术方案,即对男方提前做好手术准备,女方取卵日男方先进行常规手淫取精液送胚胎实验室检查,如果精液中找不到可用精子,我们同期进行显微取精术。本研究中14例为隐匿性精子症患者在女方取卵日精液中未发现可用精子,行显微取精术术中均成功发现足够的新鲜睾丸精子并行ICSI助孕,精子获得率为100%(14/14)。
目前研究结果显示,AZFc缺失的NOA患者行睾丸取精术的SRR在13%到100%之间,在32项研究中SRR平均值为47%[4],不同研究的SRR差异较大,原因有三个:一是与纳入研究患者的AZFc缺失的范围和临床表现有关,AZFc缺失患者的精液检查结果从严重少精子症到非梗阻性无精子症,睾丸病理从生精功能低下到完全的唯支持细胞综合征,不同患者睾丸的生精功能差别较大,我们会对患者进行多次仔细的精液检查分析,术前也常规行一次手淫取精送胚胎实验室检查,如果精液中发现可用精子则取消显微取精术;二是手术医师的临床经验,显微取精术需要在显微镜放大情况下探查整个睾丸组织,手术结束的标志为发现足够的可用精子或者探查完整个睾丸组织,如果经验不足或手术时间过短,可能遗漏有生精功能的区域;三是胚胎实验室专家术中寻找精子的经验,对术中获取的较好的生精小管需要物理性粉碎并在倒置显微镜下仔细寻找成熟的精子,为了提升效率和保障质量,北京大学第三医院常规安排两名资深的实验室专家术中负责生精小管的粉碎和精子的寻找工作。本研究中181例非梗阻性无精子症,精子获得率为67.4%(122/181), 处于较好的水平。
AZFc缺失的患者术前是否需要行睾丸穿刺活检,以及睾丸组织病理结果对显微取精成功率的预测作用,这些存在一定的争议性。一项纳入了19项研究的系统性综述选取了178例AZFc缺失患者的睾丸病理[4],结果显示唯支持细胞综合征占46%,成熟阻滞占38%,生精功能低下占 16%。Kalsi等[13]的研究结果显示,睾丸病理类型为唯支持细胞综合征、成熟阻滞和生精功能低下的SRR分别为42.85%、26.6% 和75.86%,生精功能低下的SRR最高,其中35例经过传统的睾丸切开/穿刺或者活检未发现精子的NOA患者,进行显微取精术的SRR为57.1%(20/35), 提示血清卵泡刺激素水平或者睾丸组织病理结果均不能用作显微取精术SRR的有效预测指标,不建议对NOA患者进行单纯诊断性活检,根据我们的临床经验,AZFc缺失患者的睾丸生精功能存在很大的异质性,睾丸组织内可能同时包含了三种病理组织类型,所以简单的睾丸组织病理检查结果很难代表整个睾丸实际的生精情况。赵连明等[10]研究提示,对AZFc缺失的患者,行传统的睾丸穿刺取精的精子获得率为34.7%(17/49), 其中穿刺活检未见精子的6例NOA患者,4例行显微取精后成功获取精子。在本研究中181例非梗阻性无精子症精子获得率为67.4%(122/181), 几乎两倍于传统的睾丸穿刺取精术。
考虑睾丸活检病理结果对后续的显微取精预测价值有限,而对于传统的睾丸切开取精失败的患者,仍然有机会行显微取精术发现可用于ICSI的成熟精子,所以我们建议对AZFc导致的NOA患者可直接选择显微取精术,以提高术中找到精子的概率,以及获得足够数量和质量的精子用于ICSI助孕,同时也避免睾丸活检术对睾丸组织造成额外的损伤。
3.2 AZFc缺失对ICSI临床结局的影响
目前已经有很多的研究关注了Y染色体的AZFc缺失是否会对ICSI后胚胎发育情况以及后续的早期流产率和活产率造成影响,研究结果具有一定的争议性。
北京大学第三医院Liu等[11]曾对AZFc缺失所致的少精子症患者与同期不存在基因缺失的患者行辅助生殖技术助孕的临床结局进行比较研究,结果显示尽管AZFc缺失组受精率较低(61.8%vs.67.8%,P<0.05)、卵裂胚胎率较高(94.0%vs.88.1%,P<0.05),但两组在优胚率、临床妊娠率、异位妊娠率、流产率、早产率方面差异均无统计学意义,提示少精子症患者中AZFc基因缺失不影响临床治疗结局。Zhang等[12]近期的研究结果显示,在少精子症或无精症的男性不育患者中,AZFc缺失的实验组与没有AZFc缺失的对照组相比,累积临床妊娠率为45.39%vs.67.49%(OR=2.843)、累积活产率为35.15%vs.53.44%(OR=2.234)、无胚胎移植周期率为15.07%vs.8.23%(OR=0.565)、受精率为46.80%vs.53.37%,两组间差异有统计学意义,提示AZFc微缺失会对ICSI结果产生不利影响,这些研究结果的不一致性,考虑与纳入研究的人群不一致有关,前一个研究只纳入了少精子症患者,精子来源为精液精子,后一个研究同时纳入了少精子症和无精子症,精子来源于精液或者睾丸,我们推测尽管同样都是AZFc缺失的不育人群,非梗阻性无精子症与少精子症对临床治疗结局的影响有所不同。
一项新的系统性分析研究显示[14],存在Y染色体微缺失与没有微缺失的男性不育患者行ICSI助孕,其受精率、临床妊娠率和活产率分别为61.8%(5 440/8 801)vs.69.8%(3 940/5 645)、30.4%(249/818)vs.43.2%(134/310)和25.4%(223/879)vs.42.2%(265/628),其中对AZFc缺失男性进行辅助生殖技术,累积受精率、临床妊娠率和活产率分别为59.8%、28.6%(167/584) 和23.4%(167/584),显示Y染色体微缺失会影响辅助生殖的成功率,该研究进一步探讨了不同精子来源对ICSI助孕临床结局的影响,睾丸精子组与精液精子组的受精率为38.6%(73/189)vs.60.5%(1 389/2 297), 临床妊娠率为38.5% (10/26)vs.31.4% (54/172),活产率为42.9% (9/21)vs.25.3% (43/170),该研究的局限性在于没有区分Y染色体微缺失的类型,而且在临床妊娠率和活产率方面纳入的病例数据较少,也影响了研究的准确性。另一项系统回顾和荟萃分析研究同样比较了AZFc缺失的男性不育患者中不同来源的精子对治疗结局影响,结果显示在AZFc微缺失的男性不育患者中,睾丸精子组和精液精子组在临床妊娠率、流产率和周期活产率之间差异没有统计学意义,建议对AZFc缺失所致的少精子症患者优先使用精液精子进行ICSI[15]。
根据上面的研究,我们推测同样为AZFc缺失的患者,少精子症与NOA患者进行ICSI可能有不一样的临床结局,需要进一步的研究以明确。
3.3 AZFc缺失对子代健康的影响
通过ICSI辅助生殖的帮助,很多AZFc缺失的父亲有机会获得自己遗传学特征的子代,而且会把AZFc缺失的Y染色体垂直传播给男性子代。很多研究关注了垂直传播过程中缺失的类型是否会扩大并加重男性子代的生育问题,以及男性子代是否有自然受孕的机会及其他健康问题,但研究结论具有一定的争议性。
有个案研究报道了Y染色体微缺失在父子之间直接通过自然生育垂直传播的情况[16-17],其中Chang等[17]的研究中有生育能力的父亲甚至生育了四个不育的儿子,他们都与父亲有相同的缺失,显示男性子代中Y染色体缺失范围增加导致不育问题的加重,但也有研究显示男性子代的缺失范围和类型并没有扩大和改变[18]。至于通过辅助生殖技术孕育的男性子代,其生育问题还需要进一步的研究。
通过辅助生殖方式获得的男性子代会遗传具有缺失类型的Y染色体,为了避免垂直传播,我们也可以考虑行PGT助孕,选择不携带缺陷Y染色体的女性胚胎进行移植[11],但采取PGT的方式,会给患者夫妇造成额外的经济负担,遗弃了存在基因缺陷的男性胚胎也会一定程度影响不育夫妇最终的抱婴率。本研究中99例使用睾丸精子行ICSI助孕的AZFc缺失不孕不育夫妇,我们也提前告知了AZFc缺失的垂直传播风险以及应对策略,他们都主动放弃进行PGT。
Liu等[11]的研究进一步显示,AZFc缺失所致的少精子症患者与不存在基因缺失的患者相比,在活产婴儿男/女性别比例、新生儿身高和体质量、低出生体质量儿比例和新生儿出生缺陷率方面差异均没有统计学意义,提示AZFc缺失所致少精子症患者中基因缺失并不影响临床结局。
对AZFc缺失导致的男性不育患者,有较大的概率通过显微取精在睾丸中成功获取精子并结合ICSI生育自己的后代,推荐采取同步手术的方式,即在女方取卵的当日或者前一日行显微取精术,使用新鲜精子行ICSI有较好的临床结局。对首次同步ICSI周期未成功的患者,有机会通过再次手术取精和ICSI成功孕育后代。
