神经肌肉训练对髋关节撞击综合征的疗效
2022-08-08杨云张鸿悦章耀华刘晓磊解焕鑫李强李佳杨华清
杨云,张鸿悦,章耀华,刘晓磊,解焕鑫,李强,李佳,杨华清
首都医科大学附属北京康复医院骨科一康复中心,北京市 100144
0 引言
髋关节撞击综合征(femoroacetabular impinge‐ment,FAI)是中青年人常见的髋关节疾病[1],多由于髋臼或股骨头形态异常,加之关节反复剧烈运动磨损,造成髋臼与股骨持续性异常接触和髋关节生物力线不良,最终导致关节软组织发生不可逆损伤[2-5]。临床表现为髋关节疼痛、关节活动受限、僵硬,髋关节运动时出现弹响,尤其是在进行屈曲、内收及内旋时,患者会出现卡住锁定及疼痛加剧的感觉,查体髋关节撞击实验阳性[6-9]。FAI 患者髋关节周围肌群肌肉协调运动存在异常,可能是造成疼痛的原因之一[10-11]。神经肌肉训练(neuromuscular training,NMT)是较好的肌肉协调性训练[12-13]。本文观察NMT 对FAI 患者疼痛及功能的临床疗效。
1 资料与方法
1.1 一般资料
2017 年1 月至2021 年11 月在北京康复医院行保守治疗的FAI患者共27例。
诊断标准[14]:髋关节或腹股沟周围疼痛;髋关节撞击实验阳性;X 线或CT 提示股骨近端或髋臼解剖形态异常,包括头颈交界处出现异常骨性突起、髋臼边缘轻度增生改变,或髋臼前后壁有异常影像学表现;MRI提示髋关节软骨损伤,髋臼盂唇损伤等。
纳入标准:①年龄<65 岁;②符合保守治疗标准。
排除标准:①既往髋部外伤史或手术史;②α 角>60°;③伴髋关节炎、股骨头坏死、髋臼发育不良等其他髋关节疾病。
随机数字表法分为对照组(n=13)和观察组(n=14)。两组一般资料无显著性差异(P>0.05)。见表1。
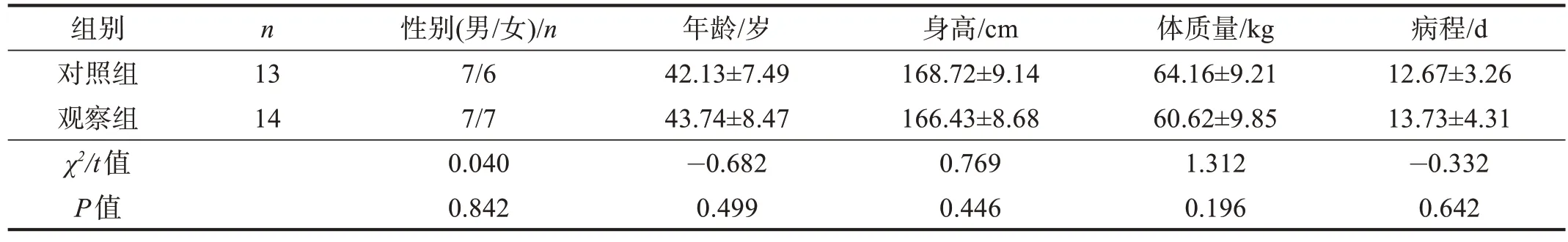
表1 两组一般资料比较
本研究经首都医科大学附属北京康复医院伦理委员会审核批准(No.2017bkkyLW002)。所有受试者签署知情同意书。
1.2 方法
两组均行常规康复治疗,包括髋关节周围肌肉力量训练和物理因子治疗。肌肉力量训练采用渐进抗阻训练[15]:患者立位,膝关节加沙袋负重,行髋关节屈曲、外展、后伸等各方向运动,每个方向10组,每次5 组,每天3 次,每周3 d,共8 周;每周逐渐增加沙袋重量。物理因子治疗采用温热磁超短波治疗。
观察组在此基础上增加NMT[16]。①双腿下蹲:患者直立,双脚与肩同宽,弹力带置于膝关节上方10 cm,屈膝30°~45°,膝盖不超过脚尖,膝关节尽量向外抵抗弹力带,维持30 s,休息10 s,每次5组。②单腿下蹲:患者健侧下肢抬起,患侧腿支撑站立于平衡垫,直立,患侧屈膝15°~30°,膝盖不超过脚尖,双臂可展开以保持身体平衡,维持15 s,休息5 s,每次5 组。③弓箭步下蹲:患者直立,双脚与肩同宽,患侧向前迈步,屈膝90°,躯干与地面垂直,维持30 s,休息10 s。三组动作均每天3次,每周3 d,共8周。
1.3 评估方法
分别于治疗前后,评定患者疼痛程度、肌肉力量、平衡功能和髋关节功能。
1.3.1 疼痛
采用疼痛视觉模拟量表(Visual Analogue Scale,VAS)进行疼痛程度评估。0 分为无痛,10 分为疼痛无法忍受,分值越高疼痛症状越重[17]。
1.3.2 肌肉力量
采用Biodex System-4 型等速肌力测试训练系统(美国BIODEX 公司)测试髋关节屈伸峰力矩(peak torque,PT)。等速模式,方向为屈曲及伸展,角速度60°/s。每组测3次,取最大值。PT越大表明肌肉力量越好[18]。
1.3.3 平衡功能
采用Y 平衡测试(Y-balance test,YBT)评估患者动态平衡功能。根据患者下肢长度及患者在测试仪上健侧腿能达到的前、后内和后外方最远距离计算评分。下肢长度为髂前上棘到同侧足内踝中点的距离。3 个方向测试评分为最远距离/下肢长×100%,YBT 综合分为3个方向测试成绩的平均值[19]。
1.3.4 髋关节功能
采用简化国际髋关节评分(simplified International Hip Outcome Tool,iHOT-12)评估髋关节功能,共12项,7项关于疼痛和功能的自我评价,5项关于精神和心理的自我评价,各项以百分制计分,平均值为最终评分,分值越高功能越好[20]。
1.4 统计学分析
采用SPSS 22.0 统计学软件进行数据分析。计量资料符合正态分布,以()表示,组间比较采用独立样本t检验,组内比较采用配对t检验。显著性水平α=0.05。
2 结果
治疗前,两组VAS 评分、髋关节屈伸PT、YBT评分和iHOT-12 评分均无显著性差异(P>0.05)。治疗后,观察组VAS 评分、髋关节屈伸PT、YBT 评分和iHOT-12 评分均较治疗前改善(P<0.05),对照组VAS评分、髋关节屈伸PT 较治疗前明显改善(P<0.01);观察组VAS评分、髋关节屈伸PT、YBT评分和iHOT-12评分均优于对照组(P<0.05)。见表1~表5。

表1 两组治疗前后VAS评分比较
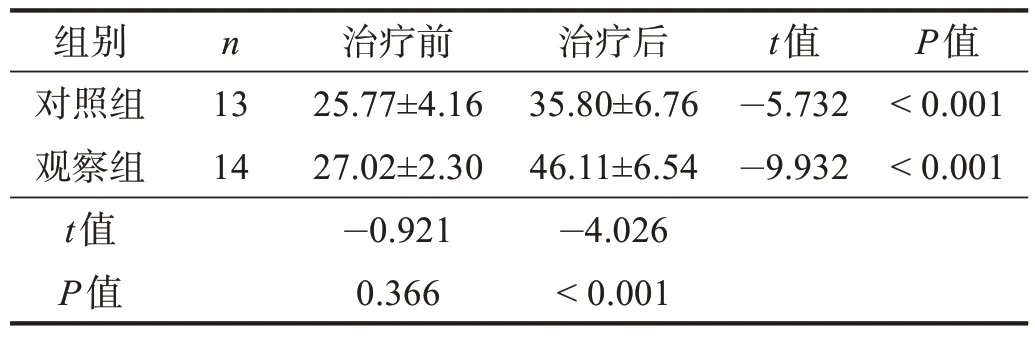
表2 两组治疗前后屈髋PT比较 单位:N·m
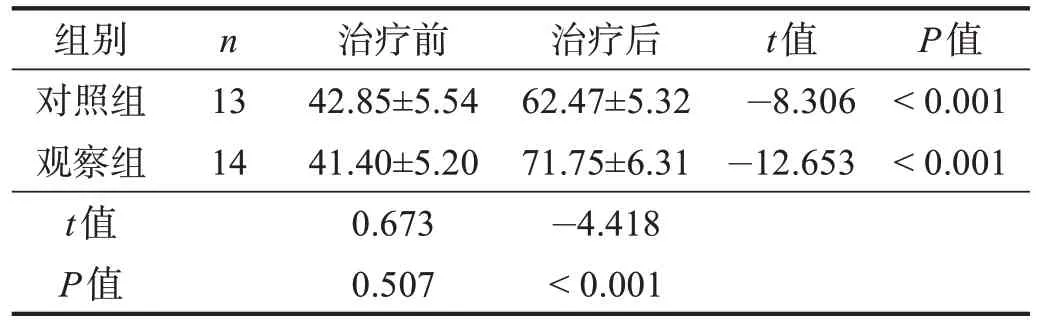
表3 两组治疗前后伸髋PT比较 单位:N·m
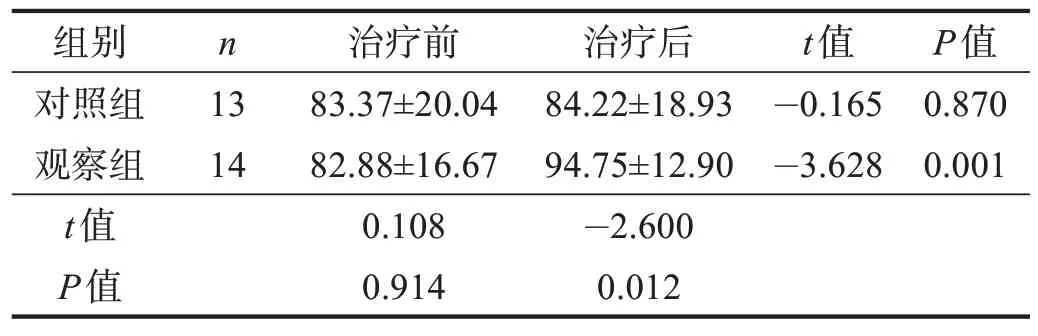
表4 两组治疗前后YBT评分比较
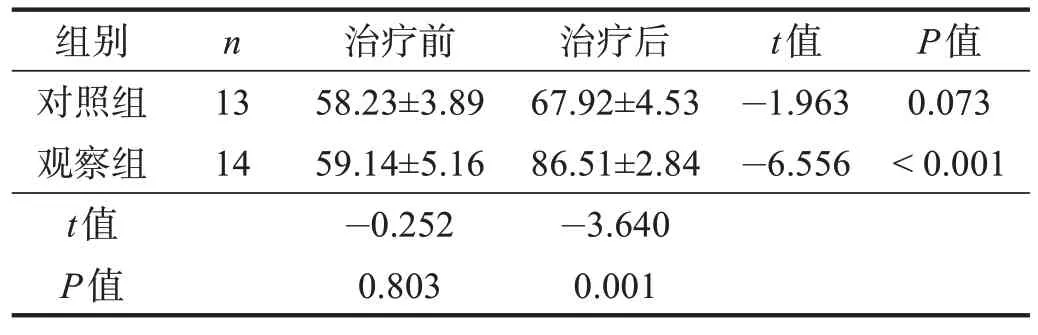
表5 两组治疗前后iHOT-12评分比较
3 讨论
FAI 是由于股骨和髋臼解剖异常,导致髋关节运动时异常接触和机械力作用于关节,长时间磨损损伤关节软组织引起疼痛等症状[21]。诊断FAI 应满足以下要素:股骨和髋臼形态异常,异常结构加上剧烈运动导致不正常的接触和碰撞,重复运动导致持续磨损,造成软组织损伤[22-23]。患者通常表现为无外伤史的隐匿性和偶发性轻度慢性疼痛和功能障碍,疼痛主要部位是髋关节或腹股沟的特定位置,长时间坐位和站位都会加剧疼痛[24]。此外,由于疼痛,患者关节活动度受限,功能水平下降[25]。FAI 患者可能出现髋关节周围肌群肌力下降,以髋内收肌较为显著,髋外展肌等长收缩力量也会受到影响,髋关节旋转肌群协调性下降,影响髋关节稳定性,患者动态平衡能力下降[26]。FAI 患者的神经肌肉控制能力也存在一定异常[27]。髋臼盂唇中存在大量本体感受器,反复磨损导致感觉神经末梢损伤,影响髋关节本体感觉输入,造成神经肌肉控制能力降低[28]。Lamontagne 等[29]发现,FAI 患者髋部深层肌肉在下蹲时激活模式异常,主要表现为闭孔内肌激活,这是一种保护策略,以稳定关节,减少髋关节撞击时的疼痛。髋深部肌肉中的缝匠肌更早激活,阔肌膜张肌激活基线值和峰值差异较大,这些肌肉激活模式的改变可能导致髋关节各方向受力不均,造成髋臼盂唇反复磨损[30]。
本研究显示,NMT可有效改善FAI患者的平衡功能和髋关节功能,减轻疼痛。
NMT 改善神经肌肉控制能力达到提高关节功能稳定性的目的。训练内容不局限于单个肌肉的力量训练,而是强调运动过程的整体性,包括本体感觉训练、运动控制训练、运动模式训练等综合性训练。
本体感觉的刺激增强以及肌肉协同作用均能激活大脑皮层[31]。本体感觉训练可以提高本体感受器和中枢神经系统调控能力,提高关节稳定性和肢体运动控制能力,从而增强姿势控制能力[32]。
运动控制训练可以改善深层肌肉协调能力和肌肉力量不平衡等情况。对FAI 患者进行运动控制训练5周,结果显示,髂腰肌和臀中肌等髋部肌肉肌力增加50%,功能评分提高,疼痛明显改善[33]。其他研究也证实髋关节运动控制训练可以有效增加髂腰肌、缝匠肌和臀中肌的横截面积[34]。这些都是维持髋关节和骨盆稳定性,在功能性负重体位下维持髋关节正常功能的重要肌肉,髂腰肌的肌腹和肌腱对维持股骨头在髋臼中的稳定性具有重要作用;运动控制训练不仅可以增强这些肌肉的力量,还可以通过协调肌肉,提高髋关节稳定性,减少撞击带来的损伤。部分训练还需健侧肢体参与,充分利用双侧迁移效应增强患侧肢体的运动控制能力[35]。
运动模式训练可以有效调整肢体生物力线,减轻髋关节承受的压力,缓解髋部疼痛。在训练过程中,需根据患者的下肢力线特点设计特定任务。Wilson等[36]利用三维运动分析系统对患者运动模式进行干预后,骨盆前倾得到明显改善,右侧和左侧躯干和骨盆同步百分比分别下降17%和16%,髋关节功能评分提高25%。Mottram 等[37]对1 例持续左侧前髋关节疼痛、关节镜手术后4年的FAI患者进行NMT 16周后,观察到臀部和腹股沟结果评分、被动和主动髋关节屈曲活动度均得到很大改善;骨盆运动改变,阔筋膜张肌和股直肌激活提前,骨盆前倾改善。
总之,NMT 可以有效缓解FAI 患者的疼痛症状,增加髋关节肌肉力量及协调能力,提高髋关节整体稳定性及功能,值得临床推广应用。
利益冲突声明:所有作者声明不存在利益冲突。
