二甲双胍联合标准胰岛素治疗对2型糖尿病孕妇妊娠结局及新生儿结局的影响
2022-08-05孟晓娜
孟晓娜
0 引言
在过去的20年中,妊娠期患2型糖尿病的人数增加了一倍多[1],其主要原因是发病年龄较低、孕妇肥胖率增加[2]。患有2型糖尿病的孕妇发生不良妊娠结局的风险很高,包括先兆子痫、先天性异常、早产、大于胎龄儿、剖宫产、围生儿死亡和新生儿重症监护病房(NICU)入院[3]。这些孕妇通常需要高剂量胰岛素进行治疗,高剂量胰岛素不仅价格昂贵,而且会促进妊娠体重增加,导致大于胎龄儿比例增多、围生儿发病率升高。因此,迫切需要为这些高危孕妇制定最佳的治疗策略。二甲双胍是一种双胍类药物,是治疗2型糖尿病的一线药物,但其在妊娠期间的作用仍有争议[4]。二甲双胍的潜在优势包括降糖、缓解胰岛素抵抗和降低对胰岛素的需求。二甲双胍还可以通过胎盘降低胎儿的葡萄糖水平和胰岛素抵抗[5],从而降低大于胎龄儿的比例和其他胎儿疾病(如新生儿低血糖、呼吸窘迫综合征等)的发生率[6]。然而,由于胎儿二甲双胍的浓度与其母亲相同或更高,因此存在一些潜在的安全隐患。针对妊娠期糖尿病的研究发现,接触二甲双胍的儿童超重或肥胖的风险增加[7]。关于妊娠期2型糖尿病患者使用二甲双胍治疗的研究显示,二甲双胍可降低产妇、新生儿低血糖的发生率及新生儿NICU入住率[8]。然而,这些研究由于样本量小、分组及盲法的不恰当和意向性治疗等原因,仍不足以指导临床医生如何将二甲双胍作为胰岛素的辅助药物用于妊娠期2型糖尿病的治疗。本研究旨在探讨二甲双胍联合胰岛素对妊娠期2型糖尿病孕妇妊娠结局及新生儿结局的影响。
1 资料与方法
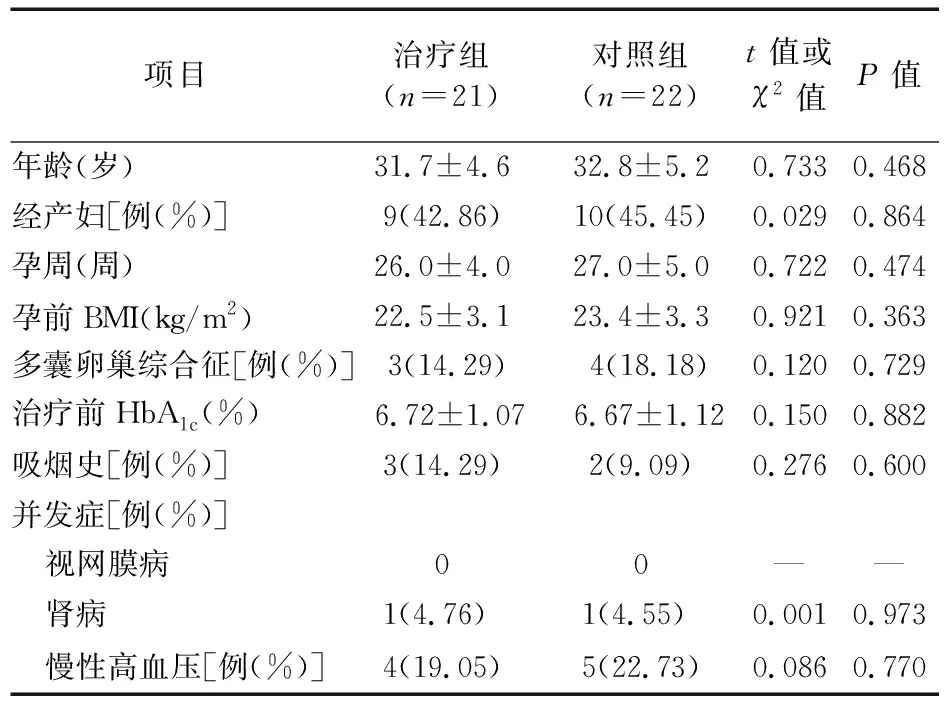
1.1 一般资料 选择2019年1月至2020年1月我院产科收治的妊娠期糖尿病患者43例。纳入标准:①22~45岁;②确诊为妊娠期糖尿病(GDM),符合以下标准:空腹血糖(Fasting plasma glucose,FPG)≥5.1 mmol/L;口服75 g葡萄糖耐量试验(OGTT)1 h≥10 mmol/L,2 h≥8.5 mmol/L,满足其中一条并且孕前未被检测出有显性糖尿病;③单胎妊娠。排除标准:①患1型糖尿病者;②对二甲双胍不耐受者;③心肝肾功能不全者;④有严重胃肠道疾病,如严重呕吐、克罗恩病或结肠炎。43例患者随机分为对照组(n=22)和治疗组(n=21)。对照组:年龄22~43岁,平均年龄为(32.8±5.2)岁,孕期22~30 周,平均孕期为(26.0±4.0)周;治疗组:年龄23~44岁,平均年龄为(33.7±5.9)岁,孕期23~32 周,平均孕期为(27.0±5.0)周。两组患者一般临床资料比较,差异无统计学意义,具有可比性。本研究获得了医院伦理委员会批准,且患者和家属对此研究均知晓并签署了知情同意书。
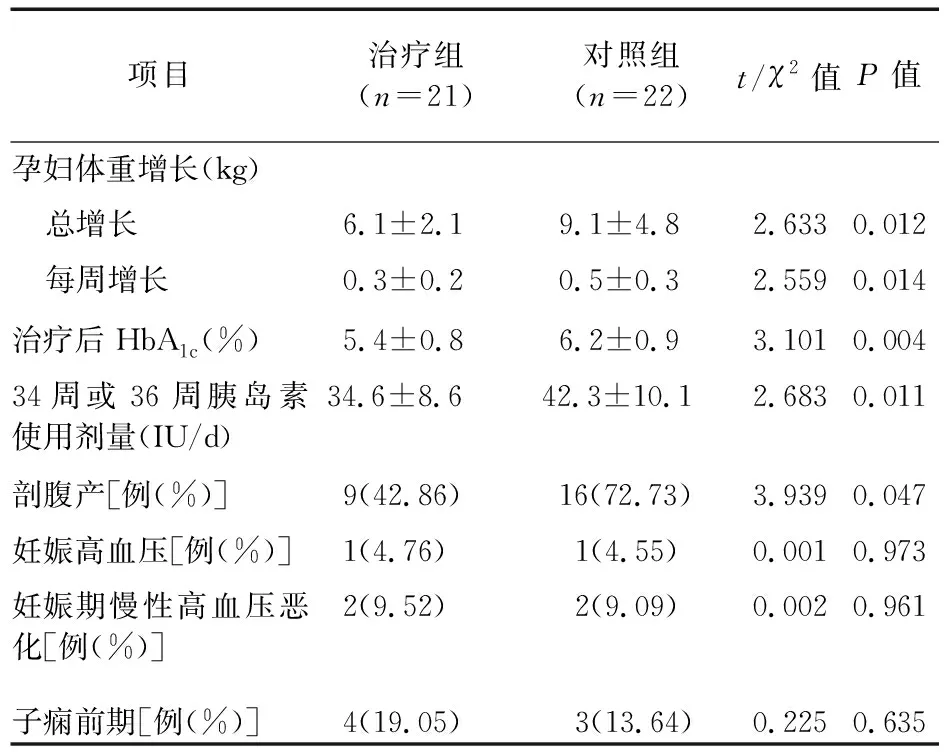
1.2 治疗方法 对照组:于三餐前半小时皮下注射门冬胰岛素注射液[诺和锐,300 IU:3 ml,诺和诺德(中国)制药有限公司,国药准字 J20150073],初始总剂量为0.2~0.3 IU/kg,睡前注射地特胰岛素注射液[诺和平,300 IU:3 ml,诺和诺德(中国)制药有限公司,国药准字 J20140106],初始剂量为4 IU/d,门冬胰岛素和地特胰岛素的具体注射剂量根据患者血糖变化进行调整。治疗组:在对照组治疗方案基础上口服盐酸二甲双胍(中美上海施贵宝制药有限公司,500 mg/片,国药准字 H20023370),0.5 g/次,2 次/d。两组均持续治疗直至婴儿出生为止。治疗期间检测患者血糖水平,根据以下标准调整胰岛素剂量:3.3 mmol/L 1.3 评价指标 ①新生儿结局:妊娠丢失(流产、终止妊娠、死产或28 d内新生儿死亡)、早产、新生儿产伤、中度或重度呼吸窘迫综合征、新生儿低血糖、NICU入住率(>24 h)、出生时胎龄、出生重量、大于胎龄儿、出生重量>4 000 g、小于胎龄儿、新生儿肥胖、脐血C-肽、高胆红素血症、住院时间;②产妇妊娠结局:血糖控制情况、妊娠高血压、剖宫产、妊娠体重增加,采用糖化血红蛋白(Glycosylated hemoglobin,HbA1c)评估血糖控制情况;③妊娠期不良反应。 1.4 统计学分析 采用 SPSS 20.0 软件进行数据分析。符合正态分布的计量资料用均数±标准差描述,组间比较采用独立样本t检验。计数资料用n(%)描述,组间比较采用χ2检验。P<0.05为差异具有统计学意义。 2.1 两组患者一般资料比较 两组孕妇年龄、孕周、初/经产妇比例、孕前BMI等一般临床资料比较,差异无统计学意义(P>0.05),见表1。 表1 两组患者一般资料比较 2.2 两组新生儿结局比较 在主要新生儿结局如妊娠丢失、早产、新生儿产伤、呼吸窘迫综合征、新生儿低血糖症和NICU入住率方面,两组差异无统计学意义。然而,与对照组相比,治疗组的新生儿出生体重较低,新生儿超重比例小,肥胖程度也较低,差异具有统计学意义,见表2。 表2 新生儿结局比较[例(%)] 2.3 两组产妇妊娠结局比较 与对照组相比,治疗组孕妇的血糖控制得更好,对胰岛素的需求更低,妊娠期体重增加率及剖腹产手术率均显著降低,见表3。 表3 孕妇妊娠结局比较 2.4 两组妊娠期不良反应比较 不良反应主要有胃肠道不适(恶心、呕吐)、头痛、感染(呼吸系统疾病和尿路感染)。两组在不良反应发生率方面差异无统计学意义,见表4。 表4 孕妇妊娠期不良反应比较[例(%)] 本研究显示,接受二甲双胍联合胰岛素治疗的孕妇和单纯接受胰岛素治疗的孕妇相比,新生儿发病率和死亡率方面没有差异。然而,与对照组相比,接受二甲双胍治疗的孕妇血糖控制得更好,对胰岛素的需求更低,妊娠体重增加率显著降低。与对照组孕妇所生胎儿相比,服用二甲双胍的孕妇所生的胎儿体重更轻,大于胎龄儿比例更少,出生时体重在4 000 g及以上的婴儿比例更少。此外,治疗组婴儿体脂量更低,皮肤皱褶厚度更小,小于胎龄儿比例更高。值得注意的是,与之前的一些研究相比[8-9],我们没有发现胰岛素联合二甲双胍治疗在导致严重新生儿结局如妊娠丢失、早产、新生儿产伤、呼吸窘迫综合征、新生儿低血糖症及NICU入住率方面的差异。本研究观察到二甲双胍治疗的益处有良好的血糖控制和大于胎龄儿比例的降低。先前的一项针对1型糖尿病孕妇的随机试验表明,持续的血糖监测显著改善血糖控制,进而显著降低了大于胎龄儿的比例和不良新生儿结局,如新生儿低血糖和NICU入院[10]。本研究发现,二甲双胍显著改善血糖控制情况,降低孕妇对胰岛素的需求,与对照组相比,需要高剂量胰岛素的孕妇比例更少。这一发现与一项针对390例非妊娠期使用胰岛素治疗的2型糖尿病患者的研究一致[11],二甲双胍可以改善血糖控制,并使每日胰岛素剂量减少7.5 IU。治疗组孕妇在怀孕期间体重增加率也低于对照组孕妇,这与之前一项针对妊娠期糖尿病妇女的研究结果一致[6],部分原因可能是二甲双胍可增加循环血中生长分化因子15(Growth differentiation factor 15,GDF15)的水平,而GDF15具有减少食物摄入和减轻体重的作用[12]。妊娠体重过度增加与先兆子痫、大于胎龄儿和早产的风险增加相关,尤其在肥胖孕妇中[2]。本研究还发现,与对照组相比,二甲双胍组的孕妇所生的新生儿出生体重较低,新生儿超重比例小,肥胖程度也较低,这与之前对妊娠期糖尿病孕妇的研究结果一致[7]。有几种机制可以解释这些结果:①接受二甲双胍治疗的孕妇血糖控制情况更好,体重增加更少,二者均可以降低大于胎龄儿的风险;②与对照组相比,服用二甲双胍的孕妇对胰岛素的需求降低,而胰岛素可能会对孕妇体重产生影响,进而影响新生儿的大小;③二甲双胍可能对胎儿生长具有直接作用,二甲双胍通过激活AMP激酶而抑制哺乳动物雷帕霉素靶蛋白(Mammalian target of rapamycin,mTOR)[4],mTOR通路对胎盘氨基酸转运具有重要调控作用,而这些生长分化途径的抑制可能导致胎儿生长减缓。本研究显示,除了超重新生儿比例较低外,二甲双胍组小于胎龄儿比例大于对照组。接触二甲双胍的婴儿出生时小于胎龄儿比例上升的潜在原因目前尚不清楚,可能与二甲双胍减少孕妇食物摄入量有关,这种变化可能会影响体重增加、血糖控制和营养供应。 综上所述,尽管本研究发现对于妊娠期2型糖尿病孕妇,二甲双胍联合胰岛素治疗与单独胰岛素治疗相比,在严重妊娠结局和新生儿结局方面无显著性差异,但二甲双胍联合常规胰岛素治疗可显著改善孕妇血糖控制和新生儿肥胖。2 结果


3 讨论
