妊娠期HPV感染孕妇CD4+、CD8+和CD4+CD8+水平与母婴结局的关系
2022-08-05梁雪静黄金蔡贞玉
梁雪静 黄金 蔡贞玉
人乳头瘤病毒(Human papillomavirus,HPV)是以人类为唯一宿主的DNA 病毒,传播途径以性接触传播为主,具有极强的传染性,可导致生殖器尖锐湿疣、诱发宫颈癌等[1⁃2]。HPV 感染多好发于育龄期女性,近年来,HPV 引发的感染尤其是在孕妇生殖道感染的发病率呈逐渐上升趋势[3]。相关报道显示,随着女性年龄增长,免疫功能、内分泌功能逐渐衰退,对HPV 的清除与抵御能力亦随之变弱,加之生殖道微生态环境紊乱,可能导致HPV持续感染[4]。HPV 感染及其进展过程与可能人体免疫功能下降存在密切联系。淋巴细胞是人体重要免疫细胞之一,本研究通过检测妊娠期HPV 感染孕妇的T 淋巴细胞亚群水平,旨在分析其T 淋巴细胞亚群水平变化情况及与母婴结局的关系。
1 资料与方法
1.1 一般资料
收集2018年10月至2020年10月航空总医院收治的96 例HPV 感染孕妇纳入HPV 组,平均年龄(30.85±3.88)岁。纳入标准:①17 种高危型人HPV核酸检测阳性者;②具有完整资料者;③在本院建卡、按规定进行产检并随访至分娩;④分娩孕周≥28周,单胎妊娠;排除标准:①意识、沟通障碍者;②合并心、肝、肺等脏器恶性疾病者;③合并阴道出血、多囊卵巢综合征等;④伴有各种急慢性疾病、免疫性疾病者。另选取同期76 例HPV 阴性的正常孕妇作为对照组,平均年龄(29.67±2.47)岁。两组一般资料比较差异无统计学意义(P>0.05)。本研究经院医学伦理委员会批准通过,受试者均签署知情同意书。
1.2 方法
1.2.1 T 淋巴细胞亚群检测
抽取两组孕妇清晨空腹静脉血3 mL,置入肝素钠抗凝管内,颠倒混匀3 次,标本鉴定合格后,编管;随后在试管中加入标准抗体,同时加入标准量的抗凝全血至管底,振荡混匀,阴暗处放置15~20 min;加入溶血素,溶解红细胞;避光室温至完全溶血,24 h内检测T 淋巴细胞亚群。采用贝克曼流式细胞仪检测患者外周血T 淋巴细胞亚群,详细操作按配套试剂盒进行检测。参考范围[5]:CD4+<35%为降低;CD8+>20%为增高;CD4+CD8+<1.4 为降低。
1.2.2 母婴结局
根据母婴结局情况将HPV 组分为不良妊娠组与正常妊娠组。不良妊娠结局:早产、胎膜早破、胎儿生长受限、新生儿呼吸窘迫综合征、产后出血、产褥感染、死胎等[6]。
1.3 统计学方法
采用SPSS 22.0 统计软件进行统计分析,计量资料以()表示,采用t检验;计数资料以n(%)表示,行χ2检验;采用ROC 曲线分析CD4+、CD8+、CD4+CD8+对HPV 感染孕妇母婴结局的预测价值;采用多元Logistic 回归分析影响HPV 感染孕妇母婴结局的独立危险因素,以P<0.05 为差异具有统计学意义。
2 结果
2.1 两组CD4+、CD8+、CD4+CD8+水平比较
HPV 组CD4+、CD4+CD8+水平均低于对照组,CD8+明显高于对照组,差异均有统计学意义(P<0.05)。见表1。
表1 两组CD4+、CD8+、CD4+CD8+水平比较(±s)Table 1 Comparison of CD4+,CD8+,CD4+CD8+levels between the two groups(±s)
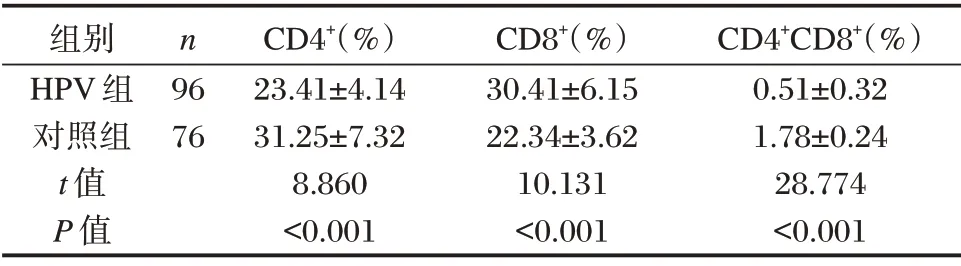
表1 两组CD4+、CD8+、CD4+CD8+水平比较(±s)Table 1 Comparison of CD4+,CD8+,CD4+CD8+levels between the two groups(±s)
组别HPV 组对照组t 值P 值n 96 76 CD4+(%)23.41±4.14 31.25±7.32 8.860<0.001 CD8+(%)30.41±6.15 22.34±3.62 10.131<0.001 CD4+CD8+(%)0.51±0.32 1.78±0.24 28.774<0.001
2.2 HPV 感染孕妇母婴结局情况及其单因素分析
96 例HPV 感染孕妇中,不良妊娠结局发生率为20.83%(20/96),其中早产3 例,胎膜早破6 例,胎儿生长受限5 例,新生儿呼吸窘迫综合征6 例。单因素分析显示,不良妊娠组妊娠年龄、高危型HPV 感染、CD4+、CD8+、CD4+CD8+水平与正常妊娠组比较具有统计学意义(P<0.05)。见表2。

表2 HPV 感染孕妇母婴结局情况及其单因素分析[n(%)]Table 2 Maternal and infant outcomes of pregnant women infected with HPV and its univariate analysis[n(%)]
2.3 影响HPV 感染孕妇母婴结局的多因素logis⁃tic 回归分析
经非条件多因素logistic 回归模型分析得,年龄>35 岁、高危型HPV 感染、CD4+降低、CD8+增高、CD4+CD8+降低是导致HPV 感染孕妇母婴不良结局的独立危险因素(P<0.05)。见表3。

表3 影响HPV 感染孕妇母婴结局的多因素logistic 回归分析Table 3 Multivariate logistic regression analysis of the maternal and infant outcomes of pregnant women with HPV infection
2.4 CD4+、CD8+、CD4+CD8+对HPV 感染孕妇母婴结局的预测价值
ROC 曲线显示,CD4+、CD8+及CD4+CD8+联合检测曲线下面积(AUC)、敏感度、特异度均高于各项指标单独检测(P<0.05)。见表4、图1。

表4 CD4+、CD8+、CD4+CD8+对HPV 感染孕妇母婴结局的预测价值Table 4 The predictive value of CD4+,CD8+,CD4+CD8+on the maternal and infant outcome of HPV⁃infected pregnant women

图1 ROC 曲线分析Figure 1 The ROC curve
3 讨论
女性HPV 感染在妇科临床较为常见,尤其是妊娠期女性。妊娠期是女性的特殊时期,母体机体免疫功能尤其是细胞介导的免疫功能受到抑制,大大降低了机体抗病毒的能力;其次妊娠期盆腔血供丰富,体内雌孕激素水平增高,机体免疫功能下降,使得病毒、细菌易感性增高[7]。据相关资料显示,我国女性HPV 感染率约为25%左右,孕妇HPV 感染率约为16.8%[8]。国内外报道认为,细胞免疫是抗病毒免疫的主要方式,而淋巴细胞是细胞免疫系统的主要细胞[9⁃10]。T 淋巴细胞是一组免疫细胞,参与机体细胞免疫反应并起主导调节作用。
HPV 病毒感染会激发机体的特异性免疫,细胞免疫在控制HPV 的激活与消退中起主要调节作。Donmez 等[11]认为,对HPV 病毒清除起较大作用的是T 淋巴细胞亚群。CD4+细胞是T 淋巴细胞亚群之一,可通过直接或分泌肿瘤坏死因子、干扰素等细胞因子,抑制病毒复制。当机体发生免疫病理改变时,CD4+细胞数量会明显减少、细胞功能受损。李琦等[12]亦发现,与正常对照组比较,HPV感染组CD4+明显降低。此外,机体异常免疫改变还表现在CD8+细胞表达增高。CD8+细胞具有很好的监控和杀伤功能。在HPV 感染早期,CD8+表达常高于正常人,且患者免疫功能亦会出现异常[13]。CD4+/CD8+比值则是重要的免疫状态的检测指标,其比例的降低与免疫系统损伤的程度相关[14]。在正常人群中CD4+/CD8+比值为0.7~2.8,当<0.20 时,HPV 感染者机会性感染率会明显增高,且随病情进展同时发生多种机会性感染的风险会大大增高[15]。本研究中,与正常孕妇相比,HPV 组孕妇CD4+、CD4+CD8+均降低,CD8+明显增高,与上述文献报道相符。说明HPV 感染孕妇的免疫平衡遭到破坏,容易出现免疫紊乱情况。
由于妊娠期生殖系统功能的特殊性,导致生殖道HPV 感染不仅会对母体造成影响,还可能通过垂直传播的方式造成胎儿及新生儿感染,进而诱发不良妊娠结局[16⁃17]。符剑花等[18]发现,HPV感染孕妇不良妊娠结局发生率为25%左右。本研究略低于上述报道,推测可能与纳入样本量、孕妇自身差异等因素有关。进一步logistic 回归模型分析发现,T 细胞淋巴亚群CD4+、CD8+、CD4+CD8+是导致HPV 感染孕妇发生不良妊娠结局的危险因素。推测其原因可能是由于相关蛋白酶释放失衡、免疫系统功能紊乱导致细胞外基质降解,破坏宫颈完整性,导致其软化并扩张,发生胎膜早破、早产等,且免疫平衡的破坏对妊娠的建立及维持均有不利影响[19⁃20]。ROC曲线分析结果显示,CD4+、CD8+、CD4+CD8+均可有效预测HPV 感染孕妇母婴结局,且联合检测预测效能更佳。
综上所述,妊娠期HPV 感染孕妇CD4+、CD8+、CD4+CD8+水平存在异常表达,免疫功能紊乱,三者可作为预测HPV 感染孕妇母婴结局的辅助指标。
