新生儿胃破裂12例临床特点分析
2022-08-04张勤王腾飞申子云孙晓娟徐彦磊程秀永
张勤,王腾飞,申子云,孙晓娟,徐彦磊,程秀永
(郑州大学第一附属医院 新生儿重症医学科,河南 郑州 450052)
新生儿胃破裂是新生儿期的少见疾病,该病起病急,进展快,病死率高。但疾病早期无特异性的诊断指标,为治疗带来一定困难。为提高对该病的认识,现将郑州大学第一附属医院2014—2019年收治的12例新生儿胃破裂情况进行总结,分析如下。
1 方法
1.1 患儿纳入标准在郑州大学第一附属医院医院信息系统(hospital information system,HIS)中进行病案检索,纳入2014 年1月1日至2019年12月31日在新生儿重症医学科住院,以“新生儿胃破裂”为出院诊断的病历。
1.2 临床资料截取从HIS系统中回顾性截取以下临床资料用于本文分析。(1)一般情况:性别、胎龄、出生体质量、分娩方式、Apgar评分、围生期病史。(2)临床特征:发病日龄、首发症状、腹部情况、并发症。(3)实验室检查:腹部立位X片、系统超声等。(4)治疗相关信息。
2 结果
2.1 一般资料共纳入12例新生儿胃破裂患儿,男6例,女6例;足月儿5例,早产儿7例(30+6~36+6周);体质量1.3~3.6 kg,平均2.26 kg;发病时间为出生后12 h~4 d,平均2.7 d;入院年龄20 min~7 d,死亡6例,治愈6例。
2.2 临床表现12例患儿临床特征见表1。3例郑州大学第一附属医院出生患儿因早产入院,9例由外院急诊转入,其中7例因腹胀入院,1例因吐沫、呼吸费力入院,1例因腹部肿块入院,均有腹胀、呼吸困难症状,腹胀呈进行性加重。查体可见腹部膨隆,腹壁发红,腹肌紧张,肠鸣音减弱3例,肠鸣音消失9例。合并脓毒症休克者9例。

表1 12例新生儿胃破裂的临床资料
2.3 辅助检查所有患儿均接受腹部X线(立位或左侧卧位)和彩超检查,部分患儿影像学检查图像见图1。10例发现有膈下游离气体(见图1 A和B)和腹腔积液。1例示巨大的胃泡影(见图1 C),其肠管超声示胃及十二指肠壶腹部及降部明显扩张(消化道造影示十二指肠闭锁可能)。1例超声发现腹腔巨大异常回声,CT示腹腔肿物(见图1 D)。1例食管造影发现食管闭锁(见图1 E);1例心脏超声发现房间隔缺损、室间隔缺损、动脉导管未闭,10例患儿有不同程度酸中毒。
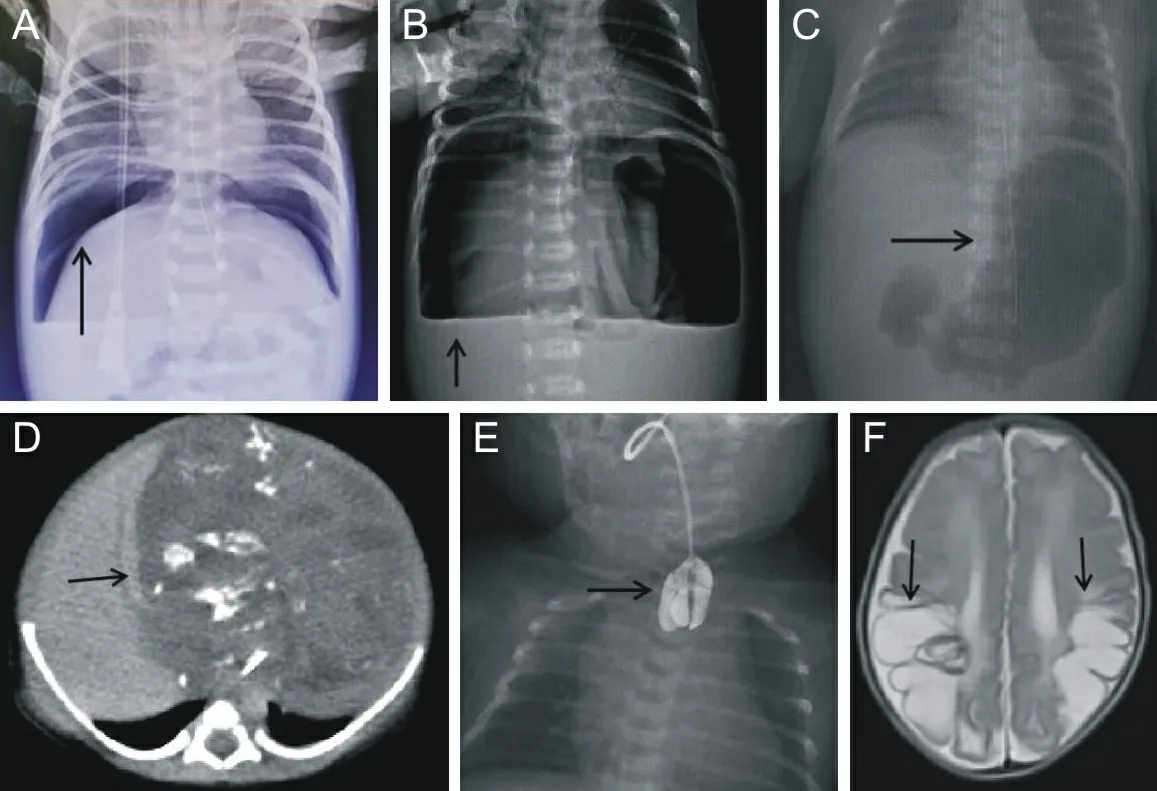
A为腹部X线,箭头示膈下游离气体;B为腹部X线,箭头示腹腔大量气体;C为患儿4胃破裂前腹部X线,箭头处可见巨大胃泡影,胃壁形态不规则;D为患儿11腹部CT,箭头示腹腔内一局部混杂密度肿物,其内见多发片状钙化及低密度区,肝脏受压明显;E为患儿5入院后食管造影,箭头示食管闭锁;F为患儿9脑MRI,箭头示双侧颞枕叶异常信号。
2.4 治疗经过
2.4.1术前治疗 (1)所有患儿均接受置暖箱中性温度、心电监护、吸氧、禁食、胃肠减压等,9例合并休克的患儿接受有创通气;(2)均经验性应用广谱抗生素及对症支持治疗。
2.4.2手术治疗 12例患儿均接受手术治疗。腹部肿块患儿术中发现胃后壁及小弯侧受累及胃壁正常结构消失,替代以烂鱼肉样组织;术中可见所有患儿腹腔内浑浊黄色液体20~150 mL,2例患儿腹腔积液中混有奶瓣。穿孔部位:6例发生在胃大弯(包括2例近胃底处,2例胃前壁近大弯处),5例发生在胃小弯(包括2例后壁近小弯处及1例前壁近小弯处),1例胃体后壁。穿孔处直径0.5~7 cm。术中发现8例患儿破裂口局部胃壁肌层缺损。切除胃壁坏死组织后,所有患儿接受胃壁缝合修补加腹腔引流。其中8例患儿切除的胃壁组织送病理学检查,提示为黏膜慢性炎(1例伴充血、出血、坏死、溃疡);腹腔占位患儿病理示恶性畸胎瘤,余4例破裂口直径偏小,直接缝合,未送病理。
2.4.3术后治疗 (1)保暖、心电监护、禁食、氧疗、胃肠减压、腹腔引流;(2)广谱抗生素应用;(3)静脉营养;(4)低蛋白血症者补充白蛋白;(5)维持水电解质及酸碱平衡。
2.5 治愈标准临床症状消失,正常进食后无腹胀及呕吐。
2.6 结局12例患儿中,死亡6例,其中2例足月儿,4例早产儿。2例患儿术后24~48 h院内死亡,4例患儿于术后1~4 d放弃治疗(出院24 h追踪死亡),病死率50%。死亡原因为脓毒症休克、多器官衰竭、弥散性血管内凝血。患儿7术后颅脑超声发现左侧顶叶及枕叶囊实性包块(考虑脑实质出血)、脑中线右偏。6例存活患儿开始肠内营养后未再出现腹胀及呕吐,于术后22~37 d治愈出院,住院时间平均29 d。术后随访2~7 a,腹部超声未见异常。患儿9于术后第8天出现胃瘘并切口感染,再次手术,术后脑MRI示双侧颞枕叶异常信号,不同时期脑出血并部分软化灶形成,左侧颞顶叶软化灶,7岁龄时语言发育迟缓,行走时跛行,余患儿发育如同龄儿童。
3 讨论
新生儿胃破裂是相对少见的外科急症,国内未见具体发病率的报道,国外有报道发病率为1∶2 900[1]。该病病死率极高,有文章报道高达70%[2],大多数新生儿胃破裂发生在出生后2~7 d[3-4]。其具体原因目前尚未完全明确,总体上可分为继发性和自发性,继发性原因包括医源性鼻胃管损伤、机械通气、机械性(或功能性)胃梗阻、肥厚性幽门狭窄、胎粪性肠梗阻等[1,3,5],因梗阻致胃内压升高,继而胃壁破裂,其他原因包括梅克尔憩室和肠旋转不良[1,5]。自发性胃破裂主要见于胃发育不成熟的早产儿,如缺乏肌纤维中Cajal间质细胞致胃壁肌层缺损[2]。Shaw等[6]构建了气性胃破裂的动物模型,实验结果显示胃破裂处的肌层缺乏是一种继发性改变,在发生胃破裂时破裂边缘处的肌层裂开回缩致破裂口处无肌层。有研究认为新生儿胃破裂的发生与感染、窒息、小于胎龄[1,3,7]有关。Iacusso等[2]系统回顾分析发现排除了明显的胃出口梗阻因素以外,早产或低出生体质量与新生儿胃破裂的发生相关。本研究中7例早产儿,5例足月儿,分析其临床资料考虑所有患儿可能均存在危险因素。
新生儿胃破裂发生之前无特异性临床表现,可有腹胀、呕吐、拒奶等症状,腹部X线表现不能解释的胃胀气。腹部B超检查可能探及病变部位胃壁薄且失去正常肌肉层次,有利于在穿孔前辅助诊断。赵宝红等[8]报道2例患儿以腹胀入院,腹部X线均提示巨大胃泡影,腹腔镜探查证实为先天性胃壁肌层缺损,并在腹腔镜下手术治疗,提出腹腔镜可对先天性胃壁肌层缺损患儿在胃破裂发生之前进行早期诊断和治疗。胃破裂发生后则表现全腹胀,伴发腹膜炎、肠鸣音减弱或消失,超声可见腹腔积液,腹部X线示膈下游离气体或腹腔大量游离气体,大多胃泡影消失。值得注意的是,发病早期少量气体在平卧位腹部X线上很容易漏诊,特别是合并腹腔积液和麻痹性肠梗阻时。如果因患儿病情危重不能承受立位检查,可拍摄水平左侧卧位X线。对于先天性胃壁肌层缺损的患儿,随时有胃破裂可能,行上消化道造影检查也可能诱发胃破裂,是否适合做上消化道造影来协助诊断,尚需累积更多病例行进一步研究。
有研究显示,败血症是唯一与胃破裂病死率相关的变量[9-10]。因此,对于怀疑有胃破裂的新生儿,必须注意有无合并脓毒症休克,及时治疗此并发症是影响生存的重要因素。对于严重不稳定的新生儿胃破裂患儿采用保守治疗,当患儿稳定时,手术仍然是最有效的治疗方法[7],也有助于脓毒症休克的治疗。在新生儿重症监护病房,术前治疗包括维持酸碱及水电解质平衡、经验性广谱抗生素应用及呼吸支持等。术后管理包括胃肠减压、保暖、纠正内环境紊乱、营养支持及有效抗生素抗感染治疗,对于有休克者继续抗休克治疗至关重要。不良预后因素包括男性、极低出生体质量、代谢性酸中毒和发病至开始手术的间隔时间[3,5,7]。
患儿4胎儿期超声检查提示十二指肠闭锁,腹部X线示巨大的胃泡影,未见膈下游离气体,肠管超声示胃及十二指肠壶腹部及降部明显扩张。术中诊断环状胰腺,手术时发现胃小弯处浆肌层缺损,不排除其发生胃破裂与上消化道造影有关。所有患儿均积极手术治疗,因合并脓毒症休克、多器官衰竭、弥散性血管内凝血,最终6例死亡。本研究患儿治疗过程中有2例存在脑实质出血,1例随访脑MRI显示软化灶,脑脊液检查未见颅内感染,考虑可能是感染合并全身凝血功能障碍引起出血所致,既往文献未见报道。临床上遇到此类患儿应注意神经系统影像学检查并长期神经发育评估。
总之,新生儿胃破裂病死率较高,早产、低出生体质量是其高危因素,出生早期出现不能解释的胃胀气、胃肠减压无效时,要警惕本病可能,早期诊断及治疗是改善预后的关键。
