尹良胜治疗非结核分枝杆菌肺病经验
2022-07-27陈益华丘桂桂尹良胜
陈益华 丘桂桂 尹良胜
非结核分枝杆菌肺病(nontuberculous mycobacterial pulmonary disease,NTM-PD)是指患者肺部感染非结核分枝杆菌(nontuberculous mycobacteria,NTM)而产生的慢性疾病[1]。临床症状主要包括咳嗽、间断咯血、咳痰等呼吸道症状和消瘦、纳差、乏力等全身中毒症状;目前西药治疗主要以大环内酯类、利福布汀、喹诺酮类等为主[1-2],但是由于NTM-PD 并发症多,治疗周期长,耐药率高[3-5],故疗效不佳。浙江省中西医结合医院结核病诊疗中心是“国家临床重点专科(中医专业)”,尹良胜主任在运用中医药治疗NTM-PD 多年,认为NTM-PD 与肺脾密切相关,运用益肺健脾方治疗NTM-PD,疗效显著。笔者有幸跟随导师尹主任临证诊疗,收获良多,现将尹主任治疗NTM-PD 经验总结如下。
1 NTM-PD 中医病因病机
古文中并无NTM-PD 的记载,根据其临床特点,可将其归属于“肺痨”的范畴。《古今医统·痨蔡门》:“凡此诸虫,着于怯弱之人,日久遂成痨蔡之证。”由此可见,肺痨的病因多为正气亏虚,痨虫侵袭,起初多以肺阴亏虚,《丹溪治法心要·痨瘵》中提到:“此阴虚之极……多有虫者,虚劳身瘦属火,因火烧烁故也。”阴亏日久则火旺,无以化气,继则迁延不愈,影响脾肾,至气阴两虚、肺脾气虚、脾肾阴虚,最终阴阳两亏,病趋难愈[6-7]。故其治疗多以补虚以培补元气,抗痨以杀死痨虫为主[8-9]。尹主任认为,NTM-PP 多与肺脾二脏相关,易致肺脾气虚证。
2 从益肺补脾论治NTM-PD
尹主任认为,素体亏虚是NTM-PD 的内因。《素问·评热病论》:“邪之所凑,其气必虚。”正气亏虚则无力御邪,又因肺在上焦,为娇脏,当先受邪,痨虫蚀肺,发为肺痨;故唐·王焘《外台秘要·卷十六》中提出:“肺劳热,损肺生虫,形如蚕,在肺为病,令人咳逆气喘。”其次,尹主任认为,NTM-PD 以肺脾立论,或肺脾本虚,感染痨虫,正如明·武之望《济阴济阳纲目·卷之四·虚劳门·论瘵骨蒸热》曰:“骨蒸劳者……亦曰传尸、殗殜、伏连、无辜,其名不一,此病皆由脾胃亏损所致。”可见肺痨之人,多脏腑虚弱,脾虚则水谷不化,气血生化乏源,复感痨虫,则生肺痨;又因肺脾二经同属太阴之脉,同气相求,肺气不足,脾气亦亏,痨虫趁虚而入,化生肺痨。或肺痨日久,子盗母气,久病及脾,引起肺脾气虚。正如《类经·卷十二》中“肺病则及脾,盗母气也,肺金受伤,窃其母气,故脾不能守。”此外,尹主任认为,NTM-PD 肺脾气虚证,病症复杂,容易互为因果,循环反复。如《济阴济阳纲目·虚劳门》“传尸虫乃血气虚弱,脏腑羸瘦,以致饮食痰血之类,停滞不能运化,兼之热气熏蒸,因而变生诸虫……因而传染他人,理亦有之。”
3 诊疗思路
尹主任研究发现,参苓白术散能有效提高肺痨患者的免疫力、促进病灶吸收、缓解临床症状、降低西药的毒副作用[10-11]。在长期的临床诊疗过程中,尹主任始终秉持病证结合,辨证论治,随证加减,以“益肺补脾”立论,在参苓白术散的基础上,加减化裁出“益肺健脾方”治疗NTM-PD 肺脾气虚证,特色明显,效果显著。
3.1 临床特点 尹主任在长期的临床工作中发现,NTM-PD 患者除咳嗽咳痰、咯血、胸痛等症状外,还常见神疲、乏力、纳差、泄泻、舌淡、苔薄、脉弦等肺脾气虚之象;故其与肺脾密切相关,多见肺脾气虚证,这可能与NTM-PD 患者早期症状不明显、病程较长,患者就诊时多为疾病后期等因素密切相关[2]。
3.2 益肺健脾方组成 尹主任自拟益肺补脾方加减治疗NTM-PD,临床疗效显著。该方以参苓白术散为底方,以党参、百部、白术、苦杏仁、甘草、山药、山茱萸、炒白扁豆、半夏、薏苡仁、桔梗、陈皮、丹参、茯苓等药物为主组成;方中参、术、苓、草四君补脾益气;山药甘平入肺、脾、肾三经,以杜生痰之源,清储痰之器,绝生痰之本;炒白扁豆、薏苡仁均为甘淡之品,但一温一寒,相得益彰,更助茯苓、白术等化湿、健脾、行气之功;半夏、陈皮取二陈之意,乃燥湿化痰之主药,更有行气降逆和胃之功;少许桔梗,化痰、提肺气、载药上行,培土生金;苦杏仁止咳化痰,百部润肺之余,更兼杀虫之效[12];山茱萸酸甘收涩,补益肝肾;丹参苦寒,补血活血,诸药合用,邪正兼顾,肺脾同补,以补为要,已达邪去正安之功。
3.3 病证结合 临证加减 尹主任认为,NTM-PD临床症状变化多端,不可一方通治百病,须得病症结合,临证化裁。临床上若见气虚下陷,则加用黄芪、柴胡、升麻升阳举陷;研究表明,黄芪能通过多成分、多靶点、多途径来改善肺纤维化[13];若见热象较重则加鱼腥草、鸭跖草、黄芩之类清热解毒;若湿邪较重,则加用苍术、厚朴花除湿宽中;若咳嗽咳痰加重,则加杏仁、川贝、桔梗止咳化痰;若舌暗或者有瘀斑,脉涩,则加赤芍、当归、丹参等活血化瘀;若合并急性感染或者大咯血,除中医辨证论治外,常多以西医常规对症治疗为主。
4 验案举隅
案一 患者,男,68 岁,体质量51 kg,因“咳嗽、咳痰2 个月”入住我科,既往有“慢性胃炎病史”多年,入院后查支气管镜肺泡灌洗液培养为龟脓肿分枝杆菌。2018 年9 月18 日予西药联合中药抗NTMPD 治疗2 个月后,出现肝功能受损,纳差、乏力,无法耐受西药治疗方案,暂停西药治疗;2018 年11 月8 日开始予纯中药治疗。刻诊:咳嗽,咳黄黏痰,偶感胸闷气促,胃纳欠佳,夜寐尚可,二便调,舌淡苔薄黄腻,脉弦。西医诊断:(1)龟脓肿分枝杆菌肺病;(2)慢性浅表性胃炎;中医诊断:肺痨(肺脾气虚证)。尹主任遂以益肺健脾方加减进行补脾益肺、抗痨杀虫治疗。拟方:党参15 g,竹沥半夏6 g,炒白术、黄芩各10 g,怀山药30 g,陈皮6 g,砂仁3 g(后下),茯苓12 g,炙甘草10 g,炒白扁豆、柴胡各12 g,薏苡仁30 g,桔梗10 g,红枣15 g,10 剂,之后上访随证加减。治疗12 个月后,患者咳嗽咳痰明显好转,复查肺部CT 均提示病灶较前明显吸收(见图1)。
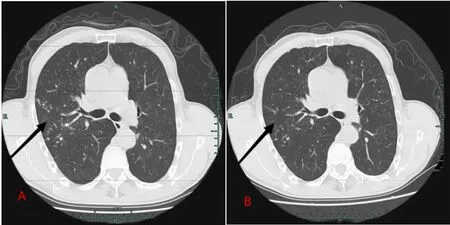
图1 胸部CT(案一)
按:患者单独中药治疗NTM-PD,咳嗽、咳痰及乏力、纳差等症状明显好转,肺部CT 提示病灶吸收。尹主任认为,患者年老体弱,平素脾胃较弱,后天之本乏源,加之痨虫入侵,则乏力,面色萎黄;脾土为肺金之母,母病及子,则肺气肃降失司,肺气上逆则胸胁胀满;肺阴亏虚,虚火灼肺,炼液为痰则咳黄黏痰,舌淡苔薄黄腻,脉弦均为湿热之象。故以益肺补脾方加柴胡以升阳,竹沥半夏、黄芩清化痰。诸药合用,益肺补脾,清热化痰之功益彰。
案二 患者,男,23 岁,体质量75 kg,因“体检发现肺部阴影1 个月”就诊;痰分枝杆菌培养为NTM;诊断为胞内分枝杆菌肺病,2020 年4 月9 日予中药联合西药个体化抗NTM-PD 治疗,期间多次复查肺部CT 均提示病灶较前吸收;抗NTM-PD 治疗12 个月后因病灶基本吸收,遵医嘱停中药,西药同前。西药抗NTD-PD 治疗14 个月复查肺部CT 提示:右肺上叶病灶明显增多,重新中药联合治疗。刻诊:少许咳嗽、咳痰,舌红苔薄黄,脉弦,胃纳尚可,予中药益肺补脾方加减:百部、黄芩各10 g,丹参15 g,薏苡仁、肿节风、鸭跖草各30 g,桔梗10 g,白术6 g,山药20 g,北沙参6 g,共14 剂。之后此方临证加减,中西医联合抗NTM-PD 治疗16 个月时复查胸部CT 提示病灶较前吸收。停用西药,继续中药巩固治疗2 个月后复查肺部CT 提示右肺病灶较前明显吸收(见图2)。

图2 胸部CT(案二)
按:患者开始予中西医结合治疗,停用中药治疗后病灶明显增多,重新加用中药后病灶明显吸收,停用西药,中药继续治疗,病灶继续持续吸收。该患者NTM-PD 诊断明确,痨虫侵袭,宣降失司,则咳嗽、咳痰,舌淡红苔薄黄,脉弦可见少许热像,胃纳尚可,可见脾土损伤未深,但尹主任认为“久病必虚”、“久病必瘀”,故此方为益肺补脾方加减而成联合肿节风、鸭跖草清热除湿,诸药合用,补脾益肺,兼清里热。
5 结语
NTM-PD 致病菌种多样、临床表现复杂、西药治疗耐药性较高、治愈率低下,并且复发率较高[2];根据其临床症状,可归属于“肺痨”的范畴,中医治疗肺痨历史悠久,经验丰富,临床分为肺阴亏虚型、气阴两虚型、阴虚火旺型、肺脾气虚型、肺肾阴虚型、阴阳两虚等证型[8],治疗效果较好;尹主任立足中医理论,结合临床实际,发现临床上NTM-PD 以肺脾气虚多见,自拟益肺补脾方治疗肺脾气虚型NTM-PD,临床证实能有效促进患者肺部病灶吸收,减轻临床症状,提高患者的生存质量。
