骨盆前环骨折的微创固定
2022-05-23陈文瑶
陈文瑶
三峡大学附属仁和医院,湖北 宜昌 443001
骨盆前环是骨盆最常见的骨折部位之一,传统手术方法是切开复位钢板内固定术,由于骨盆位置深在,毗邻解剖结构复杂,存在手术创伤大、出血多、耗时长及血管神经损伤等问题,部分开放性损伤限制了切口选择,对术者要求较高[1]。近年来,随着解剖研究、影像技术及闭合复位技术的进步,骨盆骨折的微创治疗越来越成为发展趋势,以通道螺钉为主的后环固定技术已经逐渐成为后环微创固定的主流方式,而前环骨折的微创固定方法多种多样,如何做出最佳选择常常是医者面临的问题,本文就常见前环微创固定术式的技术方法及并发症等问题进行论述,以供临床参考[2-3]。
1 外固定架
1.1适应证 (1)单纯骨盆前环骨折、骨盆前环骨折合并后环骨折经复位固定后;(2)开放性骨盆前环骨折,或腹部有手术切口限制了内固定植入,如膀胱造瘘口等;(3)血流动力学不稳定性骨盆骨折的急诊损害控制性手术:稳定骨折、缩小骨盆容积。
1.2手术技术 目前骨盆外固定器的螺钉置入方式主要有以下三种(图1 )[4-5]。
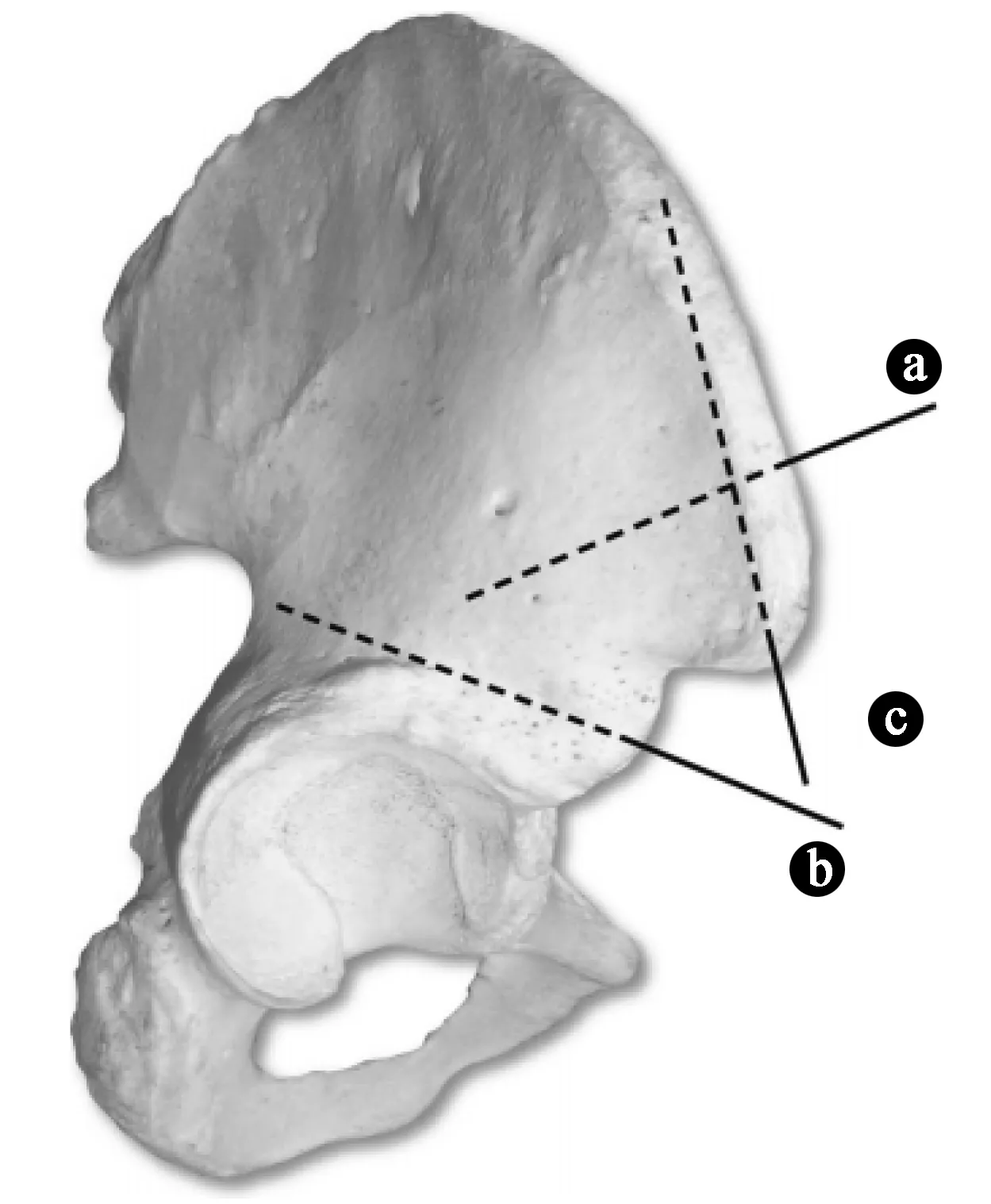
图1 骨盆外固定器的螺钉置入方式示意图。a.前上置钉;b.前下置钉;c.髂棘置钉
1.2.1前上置钉:置钉位置位于髂前上嵴后2~5cm,方向指向髋臼,置入2枚固定针,通过透视闭孔出口位X线片可以确认固定针是否位于髂骨内外板间。优点是进针点位于皮下、较好确认,缺点是针道小,易穿透髂骨板,腰腹部脂肪较厚易激惹及压迫,固定杆离骨盆较远,固定方向与骨盆出口位平面不平行,控制前环旋转力量较弱。
1.2.2前下置钉:置钉位置位于髋臼上方或髂前下棘,其方向指向髂后上嵴,位于LCⅡ通道内(髂前下棘到髂后上棘的宽大骨道),此区骨质质量好、针道宽大,可置入较粗及较长的固定针,1枚针置入即可达到较好的固定强度,对控制后环有一定的帮助,针道方向与骨盆出口位近似平行,控制旋转力量较强。缺点是进针点深在,暴露较困难,置钉较耗时,不利于急诊床边置入,存在损伤股外侧皮神经风险,软组织激惹较常见,限制髋关节活动及坐起。
1.2.3髂嵴下固定:进针点位于髂前上嵴,平行于髂嵴朝向髂骨粗隆。优点是钉道表浅,易置入,可通过双层皮质,1枚针道即可产生较好的固定作用,针道方向利于固定,激惹相对较少,对髋关节干扰小。缺点是只能置入1枚固定针。
1.3外固定架存在问题 外固定架的优势是置入安装方便灵活,手术技术要求低,可以避开骨折或开放损伤区域,不用暴露骨折断端且移除方便,在骨盆骨折的急诊手术中是前环固定的首选。外固定架技术目前也常常用于闭合复位过程中的临时操控置钉,手术完成后即行拆除,也可作为骨折的最终固定。由于固定杆远离骨盆,其固定强度轻于钢板固定;针道位于脂肪堆积区,作为最终固定方式时存在皮肤软组织激惹、体位受限等问题,其针道感染的发生率可达30%,而置针过程中引起髋关节穿透导致的髋关节炎也时有报道。当合并有髂骨或髋臼骨折、骨折疏松时,则外固定架不能起到好的固定作用,不宜选择。术后髋关节活动受限、穿衣困难、需要日常的针道护理、坐卧翻身受限也限制了其作为最终固定的应用[4]。
2 皮下桥接固定技术
桥接内固定技术类似于骨干骨折的经皮桥接钢板固定,骨折均要在闭合操作恢复对线后,再经皮置入器械予以稳定。主要包括内置外固定架(INFIX)和桥接钢板。
2.1适应证 (1)单侧或双侧耻骨支骨折、骨盆骨折脱位合并旋转不稳定、前环多发骨折;(2)肥胖患者不适合外固定架固定或切开复位困难;(3)后期可能需要取俯卧位的患者,如合并脊柱骨折需手术;(4)骨盆骨折严重疼痛不能耐受者,骨质疏松的老年患者。
2.2INFIX 在生物力学具有很好的抗轴向移位强度和抗分离强度,由于可置入长度较长、直径较大的螺钉,且固定点距离骨折较近,其力学性能上较外固定架可提高23%,同时也具有抗垂直移位的能力。
2.2.1置入技术:进针点同外固定架的前下置钉,切口位于缝匹肌与阔筋膜张肌间,位于髋臼上缘近端2cm处或髂前下棘,进针方向为尾倾20°、外倾30°左右,指向髂后上棘。开口后使用椎弓根探子扩出骨道,透视闭孔出口位及骨盆髂骨斜位确认位置,确认针道位于髂骨内外板之间及闭孔斜位的“泪滴”内,髂骨斜位确认钉道长度及未穿入坐骨大切迹,置入60mm以上长度的椎弓根螺钉。根据患者体型,保持螺钉钉尾与骨面之间留有至少10~20mm的距离,以保证螺钉钉帽位于深筋膜浅层或皮下。牵引复位后预弯连接棒,通过皮下隧道连接双侧椎弓根螺钉,锁紧钉帽完成固定[6]。
2.2.2固定原理:为外固定支架置于皮下,早期应用于肥胖患者,现适应证不断扩大,同样应用于部分开腹、膀胱损伤造瘘等开放伤及潜在污染者,可避开污染区域。其生物力学性能较佳,对部分B型及C型骨折均适用[6]。由于操作较为费时,并不适用于急诊患者的固定,尤其不适用于血流动力学不稳定患者。置钉区域临近股外侧皮神经,股外侧皮神经损伤发生率为26.3%,但大部分患者均可耐受。另一个并发症是股神经损伤,主要原因在于连接棒与髂骨、髂腰肌距离过近,形成压迫,可引起屈髋无力、大腿麻木等症状,大部分在取出后即可缓解。对于过瘦的患者,可能导致螺钉及连接棒突出,形成激惹表现,不宜选用。由于连接棒操作不能直视,存在腹股沟区结构、膀胱等损伤风险。同时,对于腹部手术后腹胀患者,要注意弯棒角度以避免压迫腹壁[7]。
2.3皮下钢板技术 皮下钢板技术是类同于锁定钢板的经皮置入,主要考虑到避开腹股沟区神经血管结构,于髂嵴和耻骨结节上建立桥接固定。力学性能优于外固定架。
2.3.1置入技术:于患侧髂前上棘及耻骨结节内侧切开,显露髂骨内侧及耻骨联合外侧,牵开保护精索及子宫圆韧带,应用骨膜起子于腹外斜肌腱膜浅层创建一皮下隧道,塑形钢板,经隧道插入重建锁定钢板。钢板位于腹股沟韧带上方,从而可避开神经血管及肌肉等结构。钢板中间做曲型折弯,在腹股沟韧带与钢板之间留有数毫米的间隙以免在这一区域造成压迫。完成螺钉置入固定,每侧至少置入2枚以上螺钉[8]。
2.3.2骨盆前侧皮下内固定架:表现出较好的临床效果,其与前侧外固定架之间的临床效果无差别,但并发症发生率、病死率以及手术部位疼痛发生率等更低[9]。由于不能直视股外侧皮神经、髂腹下及髂腹股沟神经以及股动脉、股静脉、股神经等解剖结构,因此在应用此技术时存在这些结构损伤的潜在风险。对于开腹患者,可避开腹部切口,不对腹腔产生压迫,但不能避开膀胱造瘘口。术后体位受限少,可早期屈髋,由于置入位置相对较高,股外侧皮神经损伤发生率相对于INFIX低。置钉区及钢板贴紧骨质,对于较瘦的患者同样适用。不足之处是钢板塑形较为困难,不良的塑形会置入困难、引起股神经等结构卡压及软组织激惹,可考虑术前进行3D打印后行预塑形[10]。对于骨质疏松患者,把持力相对有限,可能需要置入更多的螺钉[11-12]。
3 耻骨上支螺钉或前柱螺钉
前环髓内固定技术的概念最初Lambotte和Tile于20世纪初提出,后于20世纪90年代经Routt进一步发展了该技术,开放或经皮技术均可用于该螺钉的置入,生物力学研究表明前环或前柱螺钉的固定强度类似于切开复位钢板内固定,但仍存在15%左右的失败率,骨质疏松、髓内松软的把持力量可能是固定失败的原因[3,13]。该技术分为顺行及逆行螺钉技术,单纯的耻骨支固定技术或经髋臼固定技术,用于固定不同类型的骨折。
3.1适应证 (1)单侧或双侧耻骨支骨折、骨盆骨折脱位合并旋转不稳定;(2)开放性骨折或多发伤不适合行内固定或外固定支架;(3)后期可能需要取俯卧位的患者,如合并脊柱骨折;(4)骨盆骨折严重疼痛不能耐受者、骨质疏松的老年患者等;(5)联合其他前环固定技术应用。
3.2置入技术
3.2.1术前规划:根据耻骨支骨折的Nakatani分型,对于I区或介于I、II区之间的骨折可以考虑行横行螺钉固定以减少固定难度,对于III区骨折需行全长或顺行螺钉固定。 解剖研究证实,螺钉通道存在两处狭窄,分别位于耻骨上支和髋臼中心[13]。术前规划是关键,通常在骨盆出口位确认髋臼中心处狭窄点,入口位确认耻骨上支狭窄点,在闭孔出口位、入口位行X线片或三维重建,判断骨折对位及骨盆形态,确定螺钉进针点及直径、长度,预规划螺钉钉道(图2)。
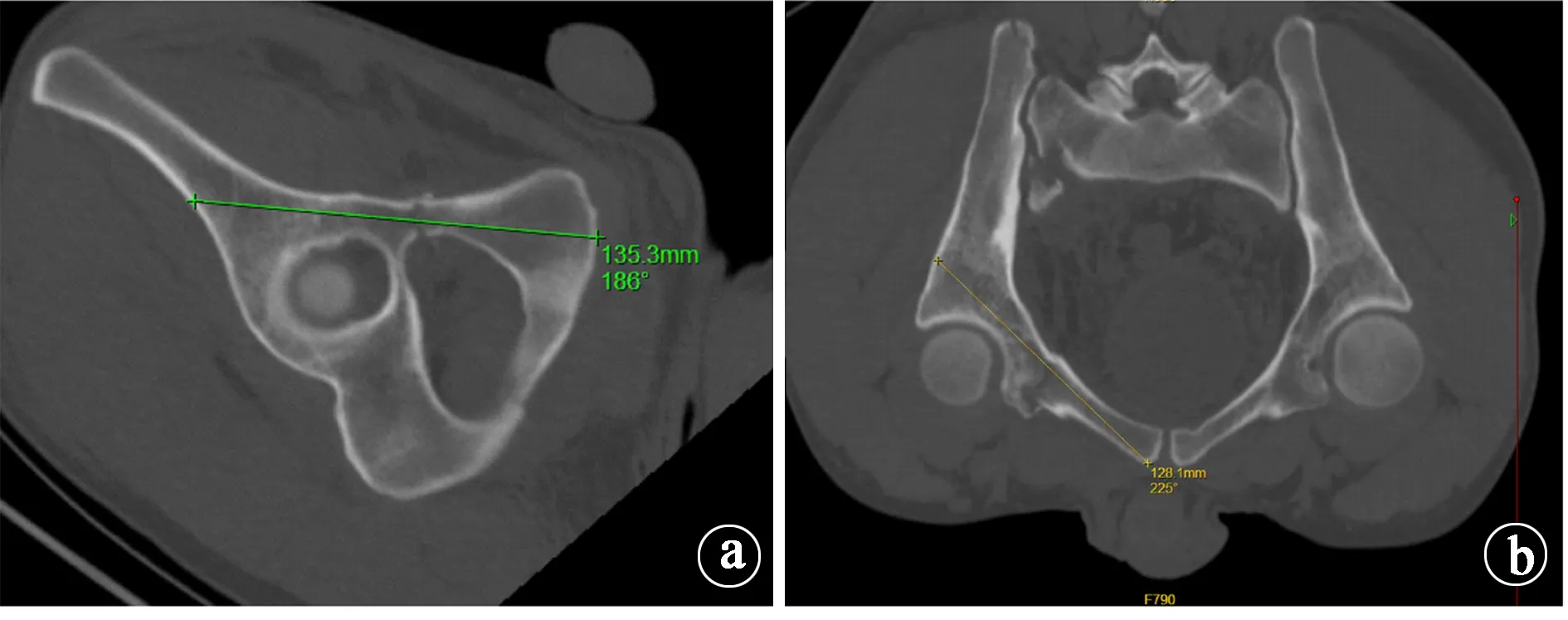
图2 在CT重建图像上查看钉道大小,规划进针点、进针轨迹、螺钉长度。a.闭孔出口位重建,进针点位于耻骨联合中下部;b.骨盆入口位重建,紧贴耻骨联合前方进针
3.2.2手术技术:(1)逆行螺钉。于耻骨联合对侧处作一长约1cm皮肤切口,钝性分离软组织至骨面,套筒保护,尤其注意避开精索及子宫圆韧带,透视骨盆入口位及出口位,根据术前规划,入口位进针点正对伤侧耻骨联合前方、出口位对耻骨联合中下方(全长螺钉)或中上方(横行耻骨支短螺钉),确立进针点后,在闭孔出入口位监视下,进针方向在入口位上位于耻骨支内、出口位上指向髋臼上缘避开髋臼,锤击置入导针,对于骨折移位者,可采用有限切开直视下提拉、撬拨复位,复位后再将导针打向骨折远端。确定导针位置良好后空心钻开口,沿导针拧入直径为5.5mm或6.5mm长度合适的空心螺钉[14-16]。(2)顺行置入。于臀肌粗隆处置入导针,透视确认进针点能避开髋臼且位于骨内、指向耻骨结节,闭孔出入口位监视下,进针方向在入口位上位于耻骨支内、出口位上指向耻骨结节并避开髋臼,置入导针。然后开口后置入螺钉。由于进针点与髂骨成角较大,需先予钻孔建立导针锚点后再锤击置入导针[2]。
3.2.3髓内固定:创伤微小,术中失血少,无内固定突出激惹,但对骨折对位要求稍高,复位不良可能会限制进针通道。术中需要多角度透视并调整进针方向,增加了患者及术者的射线暴露。确立进针点后可以通过导针弯头技术进行针道调整以提高针道准确性。身材矮小、部分女性骨盆过小者或耻骨上支曲率半径过小者,直型螺钉通道直径不足,可根据骨折类型调整进针点至耻骨结节下方或行顺行置钉。进针点开放者不宜选择螺钉固定,进针点临近精索或子宫圆韧带,存在损伤的可能,术后可能发生阴囊水肿、麻木异感等不适。近耻骨联合骨折或耻骨联合骨折脱位由于缺乏必须的锚定点,不宜选择。过于肥胖的患者对侧大腿阻挡进针通道,逆行置入困难,可改行顺行置钉。粉碎性骨折、多节段耻骨支骨折等由于闭合复位困难,闭合螺钉置入较困难。所以螺钉技术对于老年患者骨折后疼痛、轻微移位患者、后环固定后前环不稳定是较好的选择[14-15]。
对于以耻骨联合骨折脱位或分离为主的前环损伤,需要坚强固定,无论是外固定架还是螺钉固定强度均有限,多考虑行切开复位钢板内固定术[3]。
总之,多种前环固定技术均可以实现前环的稳定固定,对于急诊损害控制性手术,首选外固定架;对于骨盆最终固定,可以考虑微创内固定技术,根据固定要求、骨折类型以及术者的经验,选择安全、有效、经济的固定方式。对于术者,掌握外固定架和一到两类经皮技术即可满足绝大部分骨盆前环固定要求,熟悉骨盆的三维结构、影像解剖以及细致的术前规划是实现手术目的最重要的因素。