二次剖宫产术时盆腹腔粘连分析
2022-04-19陈晓连
陈晓连
郑州市第一人民医院 河南 郑州 450000
剖宫产是解决难产及异常分娩的重要手段[1],随着手术技术和方法的改进,剖宫产风险逐渐减少,使得诸多社会因素孕妇选择剖宫产术[2]。但剖宫产为瘢痕子宫的主要形成原因,瘢痕子宫对再次分娩及产后均有较大影响,其中盆腔粘连即为常见并发症,按照发病过程可分为慢性粘连和急性粘连[3]。急性粘连最常见症状是盆腹腔疼痛,慢性粘连主要表现为低热﹑疲劳感﹑腹部坠胀及腰骶部酸痛.盆腹腔粘连可增加再次手术难度和风险,分解子宫切口与腹膜﹑大网膜等处粘连会造成手术时间延长及出血量增多,对患者预后有很大影响.临床实践证明,剖宫产术后盆腹腔粘连是由多种因素共同作用结果[4-5]。为更好的预防剖宫产术后粘连,本研究对接受二次剖宫产手术的瘢痕子宫患者进行资料分析,查找影响剖宫产术后盆腹腔粘连的相关因素,为防范﹑减少粘连的发生,降低手术风险提供参考。
1 资料与方法
1.1 资料
收集2 018年5月—2 02 0年9月在本院行二次剖宫产手术的瘢痕子宫患者临床资料1578例,术中有盆腔粘连3 00例,选择其中25%患者作为粘连组(75例);术中未见粘连1278例,选择75例作为无粘连组,本研究经院伦理委员批准。
1.2 手术方法
所有患者均使用Pfannenstiel剖宫产术[6]:耻骨联合上缘2cm处做12~14cm横弧形切口。再将切口正中皮下脂肪切透,长2~3cm,皮下脂肪向两侧撕开。筋膜层横向切开后向两侧撕开,比皮肤切口长1cm,将筋膜肌腱与腹直肌向上行锐性及钝性分离,长4cm,再将切口下缘分离至耻骨联合上缘,将腹白线剪开并拉开腹直肌,于切口上端无血管位置将腹膜提起并切开一小口,应注意切勿伤及膀胱,将腹膜横向剪开。膀胱腹膜剪开后将其反折,膀胱下推,在子宫下段肌层横切,破膜,羊水吸尽,胎儿娩出。用Dexon可吸收线将子宫下段肌层连续缝合,整齐对合边缘.将膀胱腹膜剪短进行褥式缝合,再反折3-4针,腹膜连续缝合.腹直肌2-3间断缝合,筋膜层连续缝合,皮下脂肪间断缝合,皮肤进行皮内缝合。
1.3 粘连标准[4]
①轻度粘连:呈膜样﹑疏松状粘连,易分离,易暴露子宫下段;②中度粘连:粘连紧密,需进行钝性分离,创面有渗血,包含肠系膜﹑大网膜部分与子宫体粘连,可暴露子宫下段;③重度粘连:致密性粘连广泛,需进行锐性分离,伴发活动性出血,需对出血部位进行局部结扎,膀胱﹑肠系膜﹑大网膜覆盖子宫下段,暴露较为困难,子宫固定于盆底部,子宫缝合时无法取出,或无法将卵巢﹑输卵管及子宫后壁暴露。
1.4 术中指标
记录新生儿窒息﹑新生儿取出困难(开腹至胎儿娩出时间>10min)﹑术中出血量﹑手术时间等指标。
1.5 统计学分析
采用SPSS2 0.0分析数据,计数资料采用(%)描述,采用χ2检验;计量资料用(±s )描述,在方差齐基础上行t检验;以多因素logisitic回归分析影响瘢痕子宫二次手术盆腹腔粘连的相关因素,以P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料
无粘连组年龄(31.5±2.1)岁(24~39岁),两次剖宫产间隔(3.8±1.0)年(2~7年),孕周(38.9±0.4)周(37~41周);首次剖宫产指征为胎儿窘迫9例﹑头盆不称12例﹑产程停滞15例﹑巨大儿13例及社会因素26例.粘连组年龄(30.8±2.1)岁(25~40岁),两次剖宫产间隔(3.8±1.1)年(2~7年),孕周(39.1±0.4)周(38~41周);首次剖宫产指征为巨大儿13例﹑产程停滞17例,头盆不称13例,胎儿窘迫10例及社会因素22例.两组上述资料无差异(P>0.05)。
2.2 不同盆腹腔粘连程度者手术指标比较
盆腹腔轻度粘连41例,中度粘连21例,重度粘连13例.粘连程度与二次剖宫产术中出血量﹑术后感染情况﹑手术时间﹑住院时间﹑新生儿窒息情况﹑开腹至胎儿娩出时间有关(P<0.05),见表1。
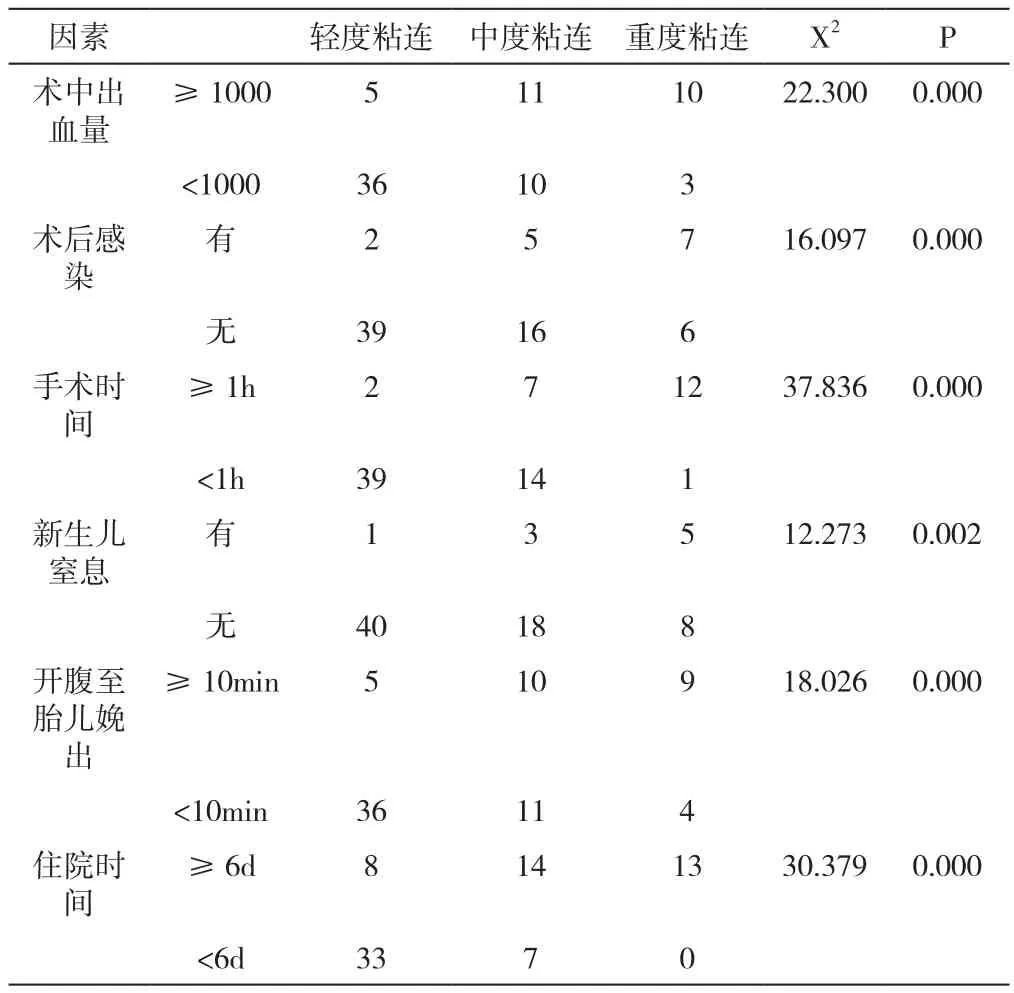
表1 不同盆腔黏连程度手术住院情况对比
2.3 影响盆腹腔粘连的单因素分析
瘢痕子宫二次手术时有盆腹腔粘连与剖宫产时机﹑首次剖宫产宫口开大程度无关(P>0.05),与两次剖宫产间隔时间﹑年龄﹑手术切口类型﹑羊水污染及其污染程度等有关(P<0.05),见表2。
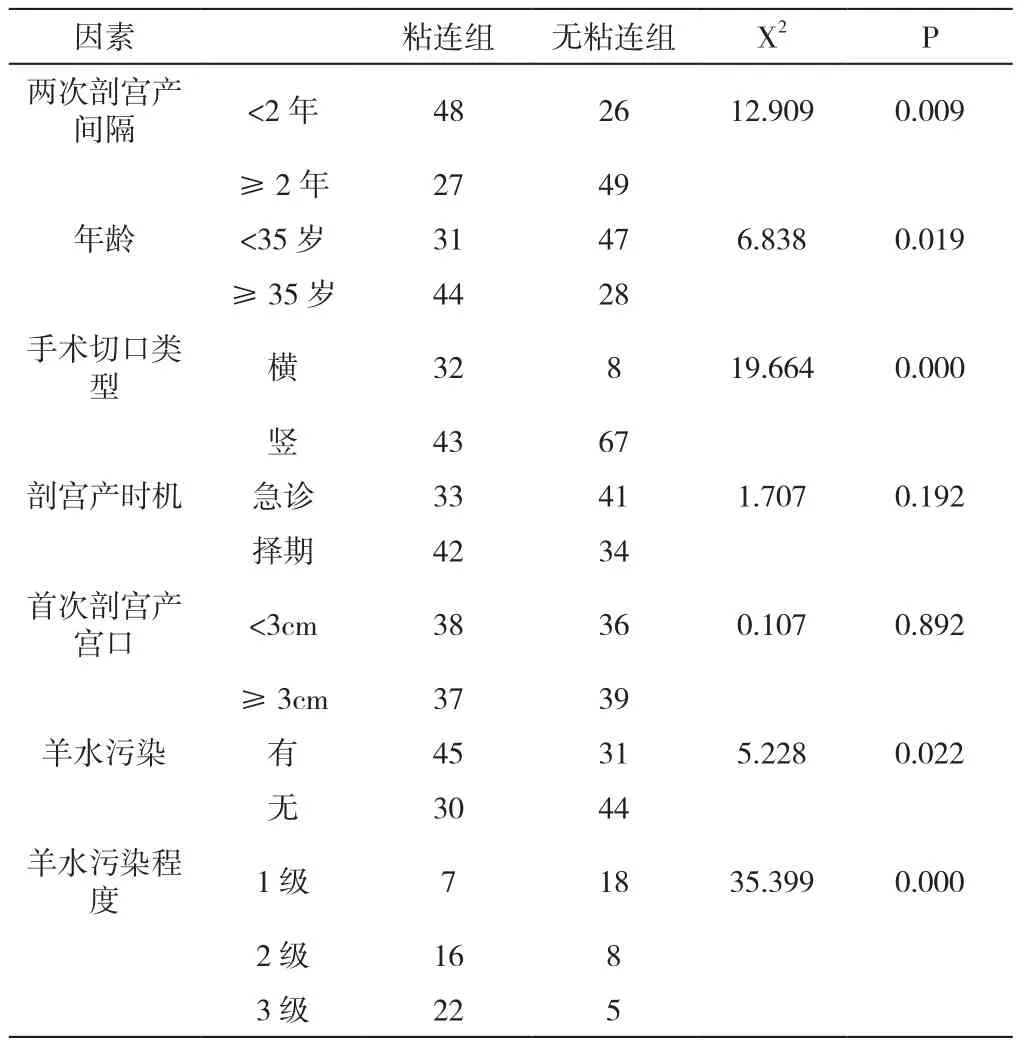
表2 影响盆腹腔粘连的单因素分析
2.4 影响瘢痕子宫二次手术盆腹腔粘连多因素分析
以羊水污染及其污染程度﹑原手术切口类型﹑两次剖宫产间隔时间﹑年龄为自变量,以是否发生盆腹腔粘连为因变量,行多因素logisitic回归分析,结果显示,羊水污染及其污染程度﹑原手术切口类型﹑剖宫产间隔时间﹑年龄是导致瘢痕子宫二次手术时有盆腹腔粘连的独立危险因素(P<0.0 5),见表 3。
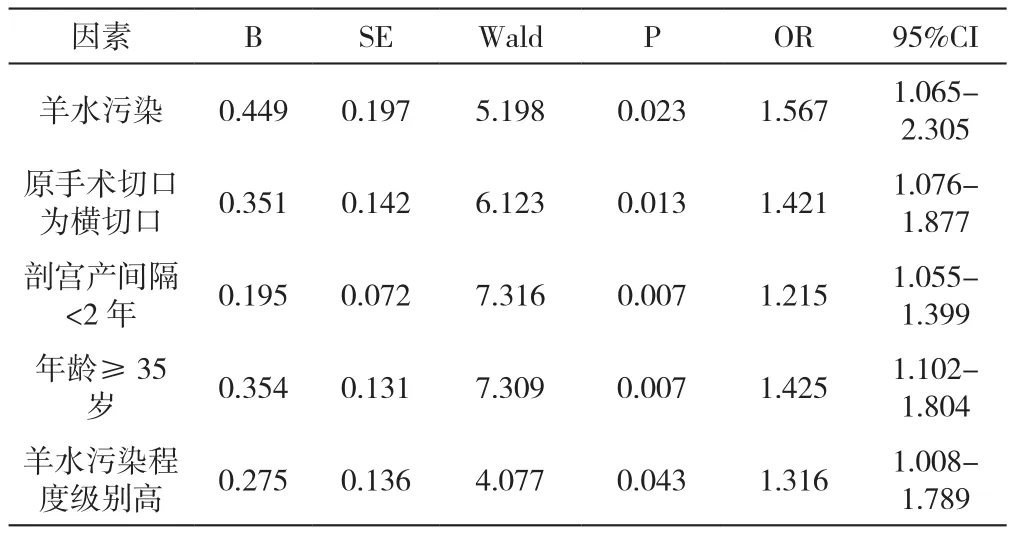
表3 多因素Logistic回归分析
3 讨论
产妇围术期会因炎症反应﹑局部组织缺氧缺血﹑羊水感染及手术刺激等导致术后盆腹腔粘连[7-8]。瘢痕子宫造成的术后盆腹腔粘连几率高,粘连程度差异较大,尤其是腹壁及盆腹腔粘连有很大差别,给再次手术带来费时费力﹑增加出血等困难,严重损伤邻近器官,如膀胱﹑输尿管﹑输卵管等[9]。本研究发现,瘢痕子宫患者二次剖宫产时盆腹腔粘连严重程度与术中出血量﹑术后感染情况﹑手术时间﹑住院时间﹑新生儿窒息情况﹑开腹至胎儿娩出时间有关,表明盆腹腔粘连严重程度可对剖宫产进程及孕婴健康造成一定影响,因此减少盆腹腔粘连的发生非常重要。
随着人口政策调整,目前高龄产妇增多,两次生育时间间隔也较大。本研究分析发现,瘢痕子宫二次手术时有盆腹腔粘连与剖宫产时机﹑首次剖宫产宫口开大程度无相关性,与两次剖宫产间隔时间﹑年龄﹑手术切口类型﹑羊水污染及其污染程度等有关。行多因素分析显示,羊水污染及其污染程度大﹑原手术切口为横切口﹑两次剖宫产间隔时间短﹑年龄高是导致瘢痕子宫剖宫产盆腹腔粘连发生的独立危险因素.分析其原因:因为孕妇年龄越大﹑剖宫产间隔时间越短,手术对产妇机体的应激反应愈发敏感易引发应激反应,一定程度促进盆腹腔粘连发生[10]。而妊娠后期胎儿排入羊水中的尿量增加,会提高羊水胆红素中的代谢产物,刺激腹腔而引发粘连.横切口开腹创面相对较大,切口较长,在分离腹直肌时易引发不同程度的纤维损伤,导致盆腹腔粘连发生[11];同时,胎儿于横切口下娩出后,产妇腹壁较松弛,腹直肌与腹膜间剥离面相对较大,使腹膜切口表现为参差不齐及游离状态,难以对合[12]。另外,横切口还可使手术出血量增加,手术缝线相对较多,边缘较为粗糙,进而引发腹腔重度粘连,严重者可导致子宫体与腹膜发生广泛性粘连.一些研究观察也证实剖宫产横切口对术后盆腹腔粘连的影响较大[13-14]。因此,手术时应尽量选择纵切口.针对以上危险因素,可通过提高基层医院诊疗水平﹑减轻患者盆腔炎症﹑选择纵向切口等方式加以改善。另外还可通过以下方式进行预防:①尽量选择阴道分娩,减少剖宫产率;②积极控制﹑预防羊水污染及术后炎症发生,术中给予冲洗,积极使用抗粘连药物;③详细询问并完善患者一般资料,针对年龄较大﹑剖宫产间隔时间短的患者应特别关注,做到提前识别相关危险因素;④改良缝合技巧,使边缘尽量光滑,剖宫产尽量选择纵切方式进行;⑤术中尽量选择经验较丰富的医师施术,确保顺利完成手术;⑥手术过程中应加强手术室与妇产科﹑儿科﹑麻醉科之间的交流沟通,以保障母婴安全并及时处理术中可能发生的紧急状况[15]。
综上所述,羊水污染及其污染程度﹑原手术切口类型﹑两次剖宫产间隔时间﹑年龄等均是导致瘢痕子宫二次手术盆腹腔粘连发生的独立危险因素,且粘连严重程度与术中出血量﹑术后感染情况﹑手术时间﹑住院时间﹑新生儿窒息﹑开腹至胎儿娩出时间等有关。可通过尽量降低剖宫产次数﹑预防羊水污染﹑选择纵向切口等方式加以改善,积极应对,提前预防,以保护母婴健康。
