系统免疫炎性指数与急性缺血性卒中严重程度及预后的相关性分析
2022-04-06刘忠刘媛媛徐少峰郭伟康海
刘忠,刘媛媛,徐少峰,郭伟,康海
炎症是免疫反应的一部分,可以发生在人体各个系统[1]。近些年国内外相关研究发现慢性炎性反应几乎贯穿于缺血性卒中的所有阶段,且可以影响缺血性卒中的结局[2]。既往文献提出缺血性卒中患者的不良预后与较高的中性粒细胞计数和中性粒细胞与淋巴细胞比值(neutrophil-tolymphocyte ratio,NLR)有关[3-5]。系统免疫炎性指数(systemic immune-inflammation index,SII)是通过计算中性粒细胞计数和血小板计数的乘积除以淋巴细胞计数获得的综合炎症指数,其在NLR及血小板与淋巴细胞比值(platelet-tolymphocyte ratio,PLR)的基础上加入了血小板或中性粒细胞计数,能够更全面地评估免疫与炎症反应之间的关系。Hu等[6]发现SII是肝脏肿瘤患者术后预后不良的预测指标,较高的SII与肿瘤、心内膜炎、冠状动脉疾病、痴呆的加重有关[7-10]。目前,SII与缺血性卒中严重程度及预后的相关研究较少。本研究通过对初次缺血性卒中患者的临床资料进行回顾性分析,探讨SII与缺血性卒中患者入院时病情严重程度及90 d预后的关系。
1 对象与方法
1.1 研究对象 本研究数据来源于脑卒中防治工程管理专项数据库,该数据库包括2019年至今全国各卒中中心卒中患者的人口学及临床资料。本研究回顾性连续纳入2020年8月-2021年8月烟台毓璜顶医院急诊内科收治的266例首次发病24 h内的缺血性卒中患者。
入组标准:①年龄≥18周岁;②首次卒中,且符合《中国各类主要脑血管病诊断要点2019》中缺血性卒中的诊断标准[11];③发病24 h内,且NIHSS≤22分;④发病48 h内完成头颅MRI检查;⑤血常规检验在入院24 h内完成;⑥所有入组患者均给予缺血性卒中急性期及二级预防规范治疗。
排除标准:①既往有缺血性卒中或脑出血病史;②缺血性卒中早期给予再灌注治疗[静脉溶栓和(或)机械取栓];③妊娠期或哺乳期;④合并严重心脏(心功能分级为Ⅲ级或Ⅳ级,或超声心动图显示左室射血分数<40%)、肺(血氧饱和度<90%,有呼吸急促、发绀等症状)、肝脏(血清谷丙转氨酶水平>10倍参考区间上限)、肾脏(血清肌酐水平>443 μmol/L)和肿瘤疾病;⑤有自身免疫性疾病病史;⑥确诊时存在感染(体温>37.5 ℃,白细胞计数高于参考值上限);⑦头颅MR DWI示梗死灶平均直径>4 cm,或发病6 h内MR DWI显示梗死体积>80 mL,或发病14 h内梗死体积>145 mL,或梗死灶波及两个脑叶以上者。
1.2 资料收集 收集所有患者的人口学特征(年龄、性别)、血管危险因素(高血压、糖尿病、心房颤动)、卒中病因分型(大动脉粥样硬化型、小动脉闭塞型、心源性栓塞型),以及入院首次白细胞计数、中性粒细胞百分比、淋巴细胞百分比、血小板计数、肌酐、空腹血糖、TC、TG、HDL-C、LDL-C、Hcy、INR、糖化血红蛋白等实验室检查结果。SII=(P×N)/L,其中P、N和L分别是外周血血小板、中性粒细胞和淋巴细胞计数。
1.3 分组 收集患者入院3 h内完成的NIHSS,将NIHSS>5分者作为中重度卒中组,NIHSS≤5分者作为轻度卒中组。收集患者发病90 d电话随访获得的mRS,采用mRS评估患者的功能结局,以mRS>2分者作为预后不良组,mRS≤2分者作为预后良好组。
1.4 统计学方法 采用SPSS 26.0软件进行统计分析。符合正态分布的计量资料采用表示,两组间比较使用t检验进行分析;非正态分布的计量资料采用M(P25~P75)表示,两组间比较使用Mann-WhitneyU检验进行分析;计数资料以频数(%)表示,组间比较使用χ2检验或Fisher确切概率法。采用两种模型进行多因素logistic回归分析(模型1未校正混杂因素;模型2校正年龄、性别、高血压、糖尿病、心房颤动、TC、TG、HDL-C、LDL-C、Hcy),将NIHSS和mRS以分类变量形式(中重度赋值1,预后不良赋值1)作为因变量,分析SII、NLR、PLR与急性缺血性卒中患者严重程度及预后的关系。绘制SII、NLR、PLR预测mRS的ROC曲线,计算AUC,其差异采用Medcalc软件Z检验进行分析。以P<0.05为差异有统计学意义。
2 结果
2.1 基线资料 共纳入卒中患者266例,其中轻度卒中组168例(63.2%),中重度卒中组98例(36.8%)。中重度卒中组的白细胞计数、中性粒细胞百分比、NLR、PLR、SII、TC、HDL-C、LDL-C、INR高于轻度卒中组,男性患者比例、淋巴细胞百分比低于轻度卒中组,两组患者卒中病因分型比较,差异均有统计学意义,其余资料差异均无统计学意义(表1)。
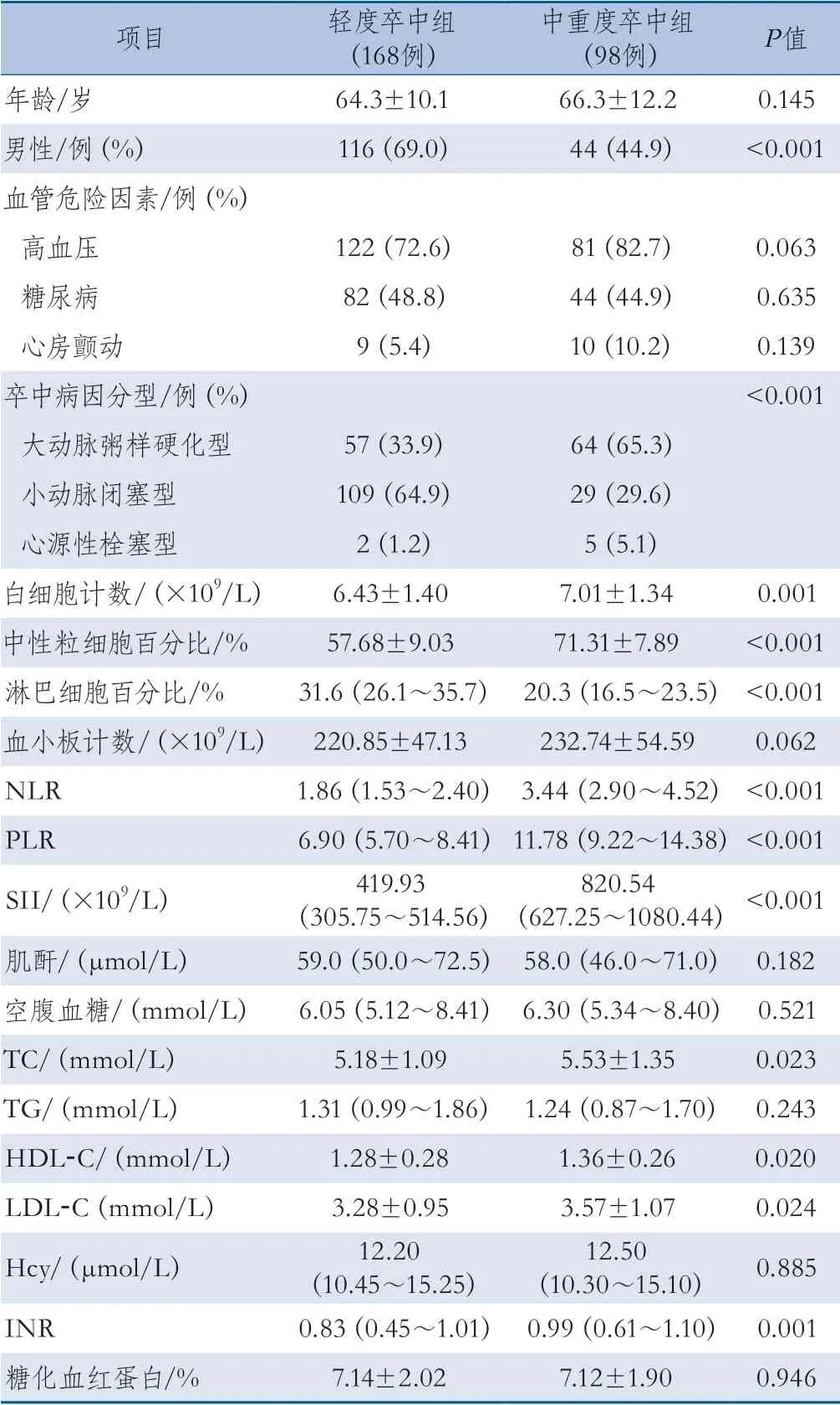
表1 轻度卒中组和中重度卒中组患者基线资料比较
168 例轻度卒中患者中有124例(73.8%)预后良好,44例(26.2%)预后不良。预后不良组的中性粒细胞百分比、血小板计数、NLR、PLR、SII水平高于预后良好组,淋巴细胞百分比低于预后良好组,差异均有统计学意义,其余资料差异均无统计学意义(表2)。

表2 轻度卒中组预后良好和预后不良患者基线资料比较
98例中重度卒中患者中有42例(42.9%)预后良好,56例(57.1%)预后不良。预后不良组的中性粒细胞百分比、血小板计数、NLR、PLR、SII水平高于预后良好组,淋巴细胞百分比低于预后良好组,差异均有统计学意义,其余资料差异均无统计学意义(表3)。

表3 中重度卒中组预后良好和预后不良患者基线资料比较
2.2 患者病情严重程度的多因素分析结果
logistic回归分析校正混杂因素后结果显示,高SII(OR1.004,95%CI1.001~1.006,P=0.007)、高NLR(OR1.189,95%CI1.081~1.324,P=0.004)与急性缺血性卒中患者入院时病情严重程度相关(表4)。

表4 SII、NLR、PLR对急性缺血性卒中患者病情严重程度的影响多因素logistic回归分析
2.3 不同病情严重程度患者90 d预后的多因素分析结果 logistic回归分析校正混杂因素后结果显示,对于轻度卒中组患者,高SII(OR1.016,95%CI1.0 05~1.032,P=0.016)、高NL R(OR1.167,95%CI1.045~1.302,P=0.005)是其90 d预后不良的独立危险因素;对于中重度卒中组患者,高SII(OR1.010,95%CI1.006~1.011,P=0.025)、高NLR(OR1.142,95%CI1.022~1.283,P=0.020)、高PLR(OR1.003,95%CI1.000~1.010,P=0.032)是其90 d预后不良的独立危险因素(表5)。
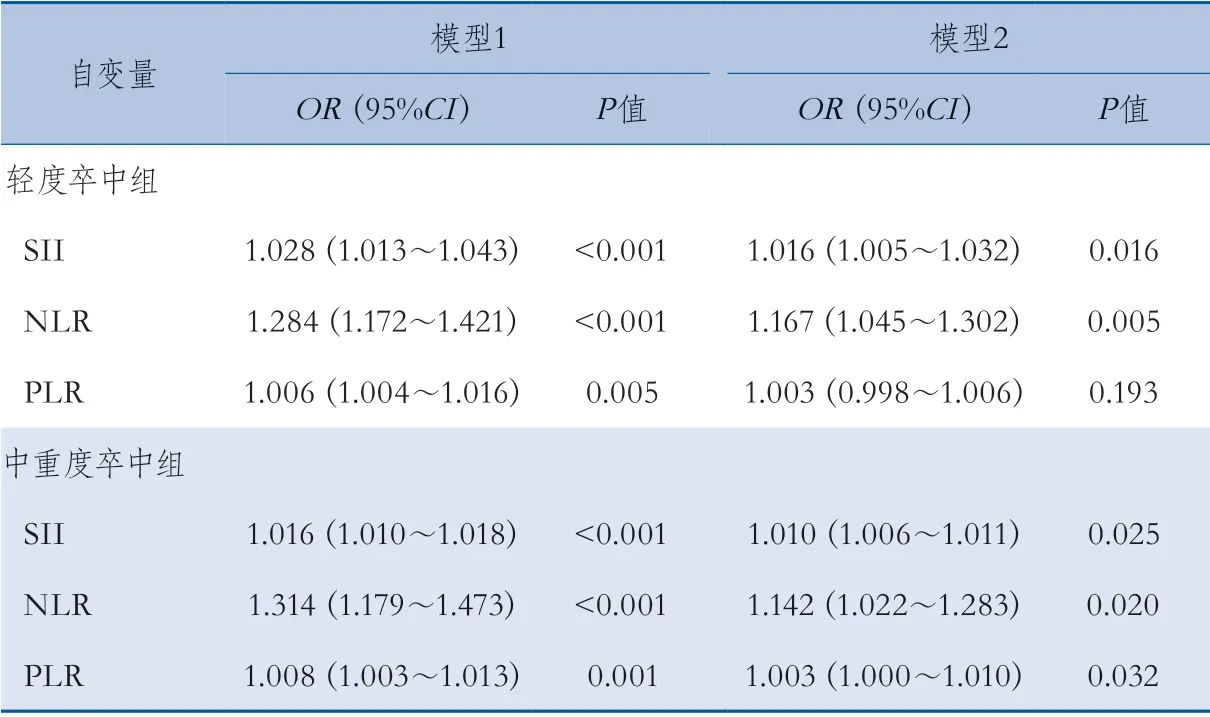
表5 SII、NLR、PLR对不同严重程度急性缺血性卒中预后不良的影响多因素logistic回归分析
2.4 SII、NLR、PLR对急性缺血性卒中患者预后不良的预测价值 根据所有患者的资料构建ROC曲线,SII预测急性缺血性卒中患者预后不良的AUC为0.750(95%CI0.692~0.808),SII处于最佳截断值449.76×109/L时,敏感度为83.7%,特异度为67.3%。NLR预测急性缺血性卒中患者预后不良的AUC为0.704(95%CI0.637~0.772),NLR处于最佳截断值2.83时,敏感度为93.9%,特异度为43.3%。PLR预测急性缺血性卒中患者预后不良的AUC为0.742(95%CI0.692~0.808),PLR处于最佳截断值8.31时,敏感度为95.9%,特异度为58.1%。SII与NLR(P<0.001)、PLR(P=0.047)的AUC差异有统计学意义(图1)。

图1 SII、NLR、PLR预测急性缺血性卒中患者90 d预后不良的ROC曲线
3 讨论
本研究结果发现SII与急性缺血性卒中患者入院时严重程度独立相关,且不论是轻度卒中组还是中重度卒中组,SII均为急性缺血性卒中患者90 d预后不良的独立危险因素。SII在预测急性缺血性卒中90 d预后不良方面较NLR、PLR更准确。
多种与炎性免疫反应有关的指数,如NLR、PLR等,均被证实与急性缺血性卒中相关[12]。Zhang等[13]的一项meta分析显示NLR可以预测缺血性卒中后出血转化及3个月死亡率。PLR升高可以预测急性缺血性卒中后抑郁的发生[14]。本研究发现SII在预测急性缺血性卒中患者90 d预后不良方面比NLR及PLR更加准确。SII作为一种综合了血小板、淋巴细胞及中性粒细胞的免疫炎性指数,许多研究发现其与冠心病、溶栓治疗的缺血性卒中患者的不良事件相关[15-16],由此可以看出SII与心脑血管疾病有着紧密的关系。
SII与急性缺血性卒中的严重程度及预后相关的可能解释是急性缺血性卒中发生时的免疫炎性改变。动脉粥样硬化是缺血性卒中的主要病因,动脉粥样硬化斑块破裂涉及固有免疫及适应性免疫之间复杂的相互作用。急性缺血性卒中会激活免疫系统,在急性缺血性卒中早期6~24 h内中性粒细胞迁移至脑实质内的血管周围,中性粒细胞会释放大量炎性因子,其中包括MMP、活性氧、髓过氧化物酶、弹性酶、组织蛋白酶G和趋化因子等[17],从而导致血脑屏障及脑组织损伤[18]。本研究结果表明,轻度卒中组的中性粒细胞水平明显低于中重度卒中组,提示中性粒细胞水平可能与急性缺血性卒中病情严重程度相关。缺血性卒中患者脑组织中淋巴细胞聚集发生的比中性粒细胞晚,大约在急性缺血性卒中发生后的3~6 d[19]。本研究虽然未收集到卒中发病3~6 d的淋巴细胞计数值,但仍观察到缺血性卒中早期中重度组患者淋巴细胞绝对值的降低。较低水平的淋巴细胞与长期预后不良相关,其可能的机制包括淋巴细胞的减少代表着身体处于应激状态,另外,淋巴细胞的相对减少反映了皮质醇水平升高和交感神经的兴奋[20],这样可以增加促炎细胞因子的产生,加重脑组织缺血性损伤。淋巴细胞主要包括B细胞和T细胞,特别是CD4+、CD8+T细胞和γδT细胞,通过产生促炎细胞因子,如干扰素-γ和IL-17[21],在炎症反应中发挥重要作用。而Treg细胞通过释放抗炎细胞因子IL-10起到神经保护作用[22]。虽然目前还不清楚哪种亚型的淋巴细胞在缺血性卒中发生后的病理生理中起主导作用,但是淋巴细胞整体缺少对缺血性卒中的严重程度及预后是具有负面影响的。血小板在血管受损后快速聚集,在止血和血栓形成过程中起着重要作用,另外血小板还参与免疫炎性反应,可以通过改变P-选择素或CD40的表面表达直接与循环白细胞相互作用,形成血小板-白细胞聚集物,激活淋巴细胞对缺血组织的固有免疫[23]。
综上所述,考虑到免疫炎性反应的复杂性,临床当中选取多种炎性及免疫细胞测量后的比值,如NLR、PLR、SII,更能综合全面地反映固有免疫与适应性免疫之间的平衡。SII是由NLR和PLR改进而来,在NLR或PLR的基础上加入了血小板或中性粒细胞计数,能够更加准确地评估缺血性卒中的严重程度及预后。
本研究的不足:①本研究是单中心研究且样本量较小,可能存在一定程度上的人口地域性选择偏倚;②本研究仅收集了患者入院时的SII值,缺少对SII随时间变化的动态监测;③本研究试图减少混杂因素对结局的影响,但logistic回归分析中仍有尚未纳入的混杂因素;④本研究的随访时间过短,更进一步地探究SII与急性缺血性卒中患者长期预后的关系需要延长随访时间。
【点睛】SII的水平与初次发病的缺血性卒中患者入院时严重程度及90 d预后不良相关,并且SII在预测缺血性卒中患者90 d预后不良方面较NLR及PLR更加准确。
