胰腺癌的早期诊断
2022-02-28俞亦奇黄华张太平
俞亦奇 黄华 张太平
中国医学科学院北京协和医学院 北京协和医院疑难重症及罕见病国家重点实验室基本外科,北京 100730
【提要】 早期诊断是改善胰腺癌患者预后的关键因素之一,针对高危人群的定期筛查有望实现这一目标。遗传易感者、50岁后新发糖尿病、主胰管型导管内乳头状黏液瘤等病变均为胰腺癌的高危因素。随着流行病学研究的深入,未来可能将吸烟、饮酒、肥胖、慢性胰腺炎等因素一并纳入胰腺癌风险评估体系中,通过更精确的风险分级让更多个体从胰腺癌早期筛查中获益。对于高危群体,联合MRI与EUS是首选的筛查手段。影像组学、分子影像技术、代谢组学、液体活检等技术可作为辅助诊断措施,具备深度学习能力的人工智能模型能够整合基因组学、代谢组学、影像组学等多个层面的海量数据实现胰腺癌发病风险分级与早期诊断。但目前这些技术还停留在基础研究阶段,距离临床应用仍有一定距离。
胰腺癌是一种预后极差的侵袭性疾病,5年生存率仅为9%[1]。超过80%的患者在诊断时肿瘤已进展至局部侵袭甚至远处转移[2]。但T1、T2期胰腺癌患者经R0手术切除后,5年生存率可高达66.7%[3]。因此,早期诊断、早期治疗是改善胰腺癌患者总体预后的重要途径[4]。目前胰腺癌早期诊断仍面临诸多挑战。胰腺癌起病隐匿,早期症状不典型,且进展迅速,患者常在出现显著临床表现后就诊,此时肿瘤的分期往往已较晚,积极治疗对预后的改善较为有限。真正有效、及时的干预需建立在临床前阶段的规律筛查之上。然而, 胰腺癌发病率较低,仅每年8~12例/100 000,在普通健康人群中开展大规模筛查并不现实,且筛查产生的假阳性结果及后续的有创治疗意味着个体生理、心理上的严重负担,因此面向高危人群的定期筛查是实现胰腺癌早期诊断的主要手段。
一、早期胰腺癌与筛查
根据美国癌症联合委员会(American Joint Committee on Cancer,AJCC)于2018年发布的第8版肿瘤分期指南,无血管侵犯的TNM ⅠA、ⅠB、ⅡA期胰腺癌患者的平均总生存期分别为73.5、41.9、24.2个月[5],可见胰腺癌的分期和预后密切相关。然而,我国胰腺癌的早期诊断工作仍面临严峻挑战,在2004-2009年上海肿瘤登记机构记录的11 672例胰腺癌患者中[6],仅有4%在确诊时为TNM Ⅰ期。缺少特异性症状是胰腺癌早期诊断较为困难的重要原因。Kanno等[7]回顾分析了2006-2015年间日本14个中心共200例早期胰腺癌患者的临床特征,其中仅25.0%的患者因不适(以腹痛、背痛较为多见)主动就诊,大部分患者为被动筛查(17.0%)或因其他疾病就诊时偶然发现(51.5%)。考虑到胰腺癌在群体中的低发病率,故笔者推荐仅在高危人群中开展胰腺癌筛查,并联合使用影像、血清学标志物等多种检查手段,以期尽早发现分期较早的病变,提高筛查特异度。
二、胰腺癌高危人群
1.遗传易感者:根据国际胰腺癌筛查联盟(International Cancer of the Pancreas Screening Consortium, CAPS)最新发布的指南[8],应对具有遗传易感因素的个体开展早期筛查,具体包括黑斑息肉病(Peutz-Jeghers syndrome, PJS)患者(携带LKB1/STK11基因突变者)和携带CDKN2A基因突变者,从40岁或比家族发病年龄提前10岁开始筛查;携带BRCA2、BRCA1、PALB2、ATM、MLH1、MSH2、MSH6之一基因突变且至少有1名1级亲属患胰腺癌者,或至少有1名1级亲属患胰腺癌且该亲属的1级亲属中也有胰腺癌患者,从50岁或比家族发病年龄提前10岁开始筛查。
2.高危因素:胰腺癌患者中携带易感基因者仅占10%[9],其余90%属于较难早期诊断的散发病例,解析这部分患者的危险因素有助于完善胰腺癌早期筛查策略。多项流行病学研究提示,胰腺癌的危险因素包括吸烟、化学试剂或重金属暴露、肥胖、运动不足、摄入过多红肉或加工肉制品、新发糖尿病、慢性胰腺炎、幽门螺杆菌或乙肝病毒感染等[10-11]。但是,各因素所致胰腺癌患病风险的权重尚不明确,无法定量比较各危险因素对胰腺癌患病风险的影响,因此尚无法建立基于个体危险因素水平精确估算胰腺癌患病概率的模型。
3.血糖代谢障碍:超过50%的胰腺癌患者在诊断时存在血糖代谢障碍[12],他们的空腹血糖在胰腺癌诊断前30~36个月开始上升,并在诊断前6~12个月达到糖尿病标准[13]。50岁后新发糖尿病群体中有近1%会在3年内罹患胰腺癌[14],为正常人群发病率的6~8倍。因此,新发糖尿病可作为胰腺癌筛查的重要危险因素之一。宾夕法尼亚大学的Boursi等[15]综合人口学、行为学及临床指标建立的预测模型能有效富集这部分高危人群,预测胰腺癌发病的特异度与灵敏度分别可达94%、44.7%。梅奥诊所的Chari 团队建立了一项仅纳入年龄、血糖变化、体重变化的预测模型(END-PAC模型)[16],其在新发糖尿病群体中预测胰腺癌发病的特异度与灵敏度均可达80%以上。随着内分泌和消化病学专家对胰源性糖尿病(3c型糖尿病)理解的加深,新发糖尿病有望成为胰腺癌患病风险分层的关键因素[17]。
4.胰腺囊性病变:胰腺囊性病变是胰腺癌的癌前病变之一,可见于约15%的胰腺癌患者[18]。然而,因偶然发现的胰腺囊性病变仅有27/100 000为恶性,并非所有胰腺囊性病变都需要纳入胰腺癌筛查[19]。导管内乳头状黏液瘤(intraductal papillary mucinous neoplasm,IPMN)是最常见的癌变风险高的胰腺囊性肿瘤,分为主胰管型与分支胰管型,进展为恶性肿瘤的概率分别为40.0%与13.1%[20]。主胰管型患者推荐直接手术切除病灶,分支胰管型患者则是胰腺癌筛查的重要人群。如何在分支胰管型等囊性病变中识别出早期恶性病变是胰腺癌早期诊断的热点之一。美国胃肠病协会(American Gastroenterological Association, AGA)指南[19]推荐低危的囊性病变患者采用MRI规律筛查,而>3 cm、存在实性成分或伴主胰管扩张的高危者应行EUS引导下的细针穿刺活检术(EUS guided fine needle aspiration,EUS-FNA)。EUS-FNA结合细胞学分析诊断恶性病变的特异度可接近100%[21]。二代测序技术的发展进一步提升了EUS-FNA的灵敏度:KRAS、GNAS等基因突变以及黏蛋白等生物标志物在囊液中的高表达对分支胰管型胰腺囊性病变的良恶性鉴别有十分重要的意义[22-23]。
三、胰腺癌影像学筛查
1.MRI和EUS:多个指南均推荐将MRI与EUS作为遗传易感者[8]和高恶变风险胰腺囊性病变[19,24-27]的首选检查。一项多中心前瞻性研究比较了MRI与EUS对139例高危个体的早期诊断能力,发现MRI更适合囊性病变,而EUS对实性病变的灵敏度较高,两种方法检出的阳性结果仅有55%重合[28]。因此在条件允许时,建议综合MRI与EUS结果,以系统评估胰腺病变的恶性可能。MRI是识别各型胰腺囊性病变的首选检查,拥有较高的软组织分辨率,联合T1、T2与ADC序列可准确区分胰腺癌与慢性胰腺炎(AUC=0.94)[29]。一项以MRI为唯一影像学手段的胰腺癌筛查试验随访了40例高危个体约1年时间,共发现14例IPMN与2例PDAC[30]。另一项对262例高危个体行平均4.2年的MRI随访发现84例可疑病变,包括3例PDAC与1例胰腺神经内分泌肿瘤(pancreatic neuroendocrine tumors, pNET)[31]。与MRI相比,EUS对亚厘米级早期病变[32-33]和非特异性实质病变的敏感性较高,后者多与胰腺上皮内瘤变(pancreatic intraepithelial neoplasia,PanIN)引起的局部导管梗阻、小叶中心性萎缩相关[34]。一项综合20项研究的Meta分析指出,EUS诊断胰腺癌的准确性因T分期而异,诊断T1~T2期肿瘤的灵敏度与特异度分别为72%、90%,而T3~T4期肿瘤则分别为90%、72%[35]。此外,EUS检查也有其不可避免的局限性,受操作者影响大[36],且由于大多数胰腺肿物在EUS下均表现为低回声,鉴别肿物良恶性的能力有限。现在已有造影增强超声内镜(contrast enhanced EUS, CE-EUS)、谐波造影增强超声内镜(contrast-enhanced harmonic EUS, CH-EUS)等技术通过对比胰腺实质与病变部位的血流灌注来增加诊断准确度[37-38]。
在MRI或EUS提示胰腺形态正常或仅有胰腺分叶、良性囊肿等低位病变时,可1年后复诊;若出现主胰管轻度扩张或狭窄的表现,则应缩短复诊间期至3~6个月;对于可疑恶性的囊、实性占位或严重的主胰管缩窄,则应尽早行CT或EUS-FNA以明确病变性质,评估手术指征;若暂时不进行手术,则应将复诊间期缩短至3个月。
2.CT:CT应用于胰腺癌筛查的准确性有限,还存在放射暴露、碘剂潜在风险等问题,因此不作为筛查的首选方案。数个胰腺癌早期诊断试验证实MRI与EUS识别可疑恶性病变的灵敏度与特异度均高于CT[9,39-40]。在225例无症状高危受试者中,CT、MRI与EUS发现早期病变的比例分别为11.0%、33.3%、42.6%[9]。但CT可作为无法行EUS或MRI时的替代选项或在高度怀疑胰腺癌时作为辅助诊断方案,例如CT图像中主胰管狭窄部位附近胰腺基质的局限性萎缩有助于区分早期胰腺癌与引起主胰管狭窄的良性病变[41]。薄层CT和重建技术可以直观地表现肿瘤的血管侵犯情况,是判断肿瘤可切除性的重要手段。
3.分子影像学技术:分子影像技术作为传统影像学的补充,有望能进一步提升胰腺癌诊断的准确性。以胰腺癌细胞高表达的某些分子作为靶点,构建与之特异性结合的标记探针,从而实现精确辨识肿瘤的细胞成分,辅助良恶性鉴别。在SPECT-CT检查中应用111In标记的闭合蛋白-4(occludin-4)探针能准确识别小鼠移植瘤模型中的肿瘤细胞[42]。寡核苷酸适配子也可用于探针构建[43],基于此技术构建的超顺磁性氧化铁纳米粒子能在MRI检查中指示高表达黏蛋白-1的胰腺癌细胞[44]。双特异性探针有助于降低分子影像检查的脱靶率。中国医学科学院肿瘤医院的赵心明教授团队近年先后研发了靶向结合网蛋白/整合蛋白[45]、VEGF/EGFR[46]的新型探针,并在小鼠模型上进行了近红外荧光影像辅助手术的实验。放射性标记的成纤维细胞活化蛋白抑制剂(fibroblast activation protein inhibitor, FAPI)可以在基质含量高的肿瘤中以很高的对比度进行快速成像,在胰腺癌诊断中具有较高的应用前景[47-48]。需要强调的是,目前许多胰腺癌的分子影像学研究仍然停留在基础阶段,在实现临床转化之前还有肿瘤浸润效率等许多关键问题需要解决。
4.影像组学:长久以来,影像学检查的灵敏度与特异度始终受到肉眼识别能力的限制。影像组学技术有望增强对胰腺癌早期病变的识别能力,并且能通过客观、定量的方式计算高危个体的发病风险。目前,基于胰腺CT图像的算法已可准确分辨胰腺癌与正常胰腺组织(灵敏度与特异度分别为100%、98.5%)[49]。早期病变边界区域的CT图像特征在定量转换后,有助于提示病变的恶性可能、进展速度甚至长期预后[50-51]。第一代计算机辅助诊断模型可从预设的图像分割方案中提取胰腺癌的特征变量,经过大规模数据集的训练与验证后应用于临床诊断。基于此流程开发的胰腺癌诊断工具的灵敏度、特异度均可达95%以上[52]。结合深度学习与人工智能的影像组学工具更是能在训练过程中不断提升诊断准确性,有望为肿瘤早期诊断带来革命性突破[53]。人工智能可用于评估CT影像中个体肌肉与脂肪含量的变化,监测胰腺癌早期的消耗症状[54]。一项纳入200余例胰腺癌患者的大型回顾性研究发现,腹部皮下脂肪的显著减少可在诊断前8~16个月出现,而内脏脂肪和肌肉含量的下降则在诊断前8个月内出现[55]。人工智能辅助影像组学研究未来将着眼于如何优化训练集结构和设计多种影像数据交互参考的策略等方向。
四、胰腺癌生物学标志物筛查
与影像学技术相比,更便捷的生物学标志物检查能扩大筛查人群范围,让更多患者从早期诊断中获益。然而,胰腺癌生物标志物的研究面临许多严峻的挑战,例如胰腺癌的高度异质性限制了单一标志物的预测能力,其低发病率又增加了建立筛选队列的难度。此外,胰腺癌患者多并发糖尿病或梗阻性黄疸,许多筛选所得的标志物可能仅与并发疾病相关[56]。CA19-9是目前唯一临床确定与胰腺癌病情相关的生物标志物,但它仅在65%可切除胰腺癌的病例中高表达[57]。较高水平的CA19-9也可见于慢性胰腺炎等良性病变,因此CA19-9在早期诊断中的应用价值有限。
1.代谢组学分析:肿瘤细胞的Warburg效应等代谢重编程机制让代谢组学分析在胰腺癌早期诊断中拥有广阔的前景。质谱技术的发展正不断提升小分子代谢物检测的灵敏度,近期一项基于液相色谱/三级四极质谱系统(LC/TQ-MS)的研究发现联合肌酸、肌苷等多种代谢分子水平构建的预测模型诊断胰腺癌的能力高于传统的肿瘤标志物[58]。类似的研究发现脂质[59]、氨基酸等小分子[60-61]在早期胰腺癌患者与正常人群中表达具有差异,但在Ⅰ期、Ⅱ期病例中鲜有上述标志物的特征性表达。在胰腺囊性病变[62]、新发糖尿病[63]等高危群体中,代谢组学分析也有助于胰腺癌的风险分级与早期诊断。未来更大规模临床样本的纳入有望进一步发掘代谢组学在胰腺癌早期诊断领域的潜能。
2.液体活检技术:针对miRNA、外泌体、循环肿瘤DNA(circulating tumor DNA, ctDNA)等的液体活检技术为胰腺癌早期诊断提供了新的证据。外泌体标志蛋白诊断早期胰腺癌的灵敏度和特异度均可达80%以上[64]。此外,外泌体能保护内部的miRNA不受内源性RNA酶降解,从而协调肿瘤细胞之间的转录调控[65]。目前已在胰腺癌患者与正常人群的外周血、胰液、尿液等体液中检测到外泌体miRNA水平的显著差异[66-67],联合检测CA19-9与特定多个miRNA水平也可应用于胰腺良性病变及正常人群中以识别早期胰腺癌患者[68]。除传统的实时荧光定量聚合酶链式反应(quantitative real-time polymerase chain reaction,qRT-PCR)以外,纳米通道、Staudinger还原探针等技术有望在未来提升外周血miRNA检测的效率与精度[69-71]。ctDNA是肿瘤早期诊断领域的研究热点之一,但对早期胰腺癌患者而言,ctDNA在外周血中含量极低,在全部游离DNA(cell free DNA, cfDNA)中占比低于0.2%。较低的灵敏度是限制ctDNA检测应用于临床的主要因素。联合检测多个目标突变或采用灵敏度更高的检测技术都将提升ctDNA在胰腺癌早期诊断中的应用价值[72]。联合分析CA19-9、CEA、HGF、OPN等蛋白标志物可将ctDNA诊断Ⅰ期胰腺癌的灵敏度由25%提升至50%[73],但仍然远未达到临床应用标准。与ctDNA相比,基于cfDNA的液体活检灵敏度相对较高。近期研究发现胰腺癌患者cfDNA的全基因组甲基化特征与肿瘤细胞同步,因此cfDNA甲基化测序可用于胰腺癌的早期诊断,识别Ⅰ期病变的AUC值可达0.90[74]。另一项基于cfDNA 5-甲基胞嘧啶(5mC)与5-羟甲基胞嘧啶(5hmC)特征的诊断模型更是将液体活检识别胰腺癌的灵敏度提高到了93.8%(AUC=0.997)[75]。
近年来,越来越多与胰腺癌早期病变相关的分子标志物被发现,若干标志物的联用能显著提高胰腺癌的早期诊断能力[76](表1)。值得注意的是,现有的生物学标志物研究多基于胰腺癌患者明确诊断时的样本分析,可能与诊断前的标志物水平有一定差异。为了适应早期筛查的需要,生物学标志物研究应综合其他临床变量,聚焦于大规模前瞻性队列管理、诊断前样本验证以及Ⅰ期胰腺癌的识别等方面。
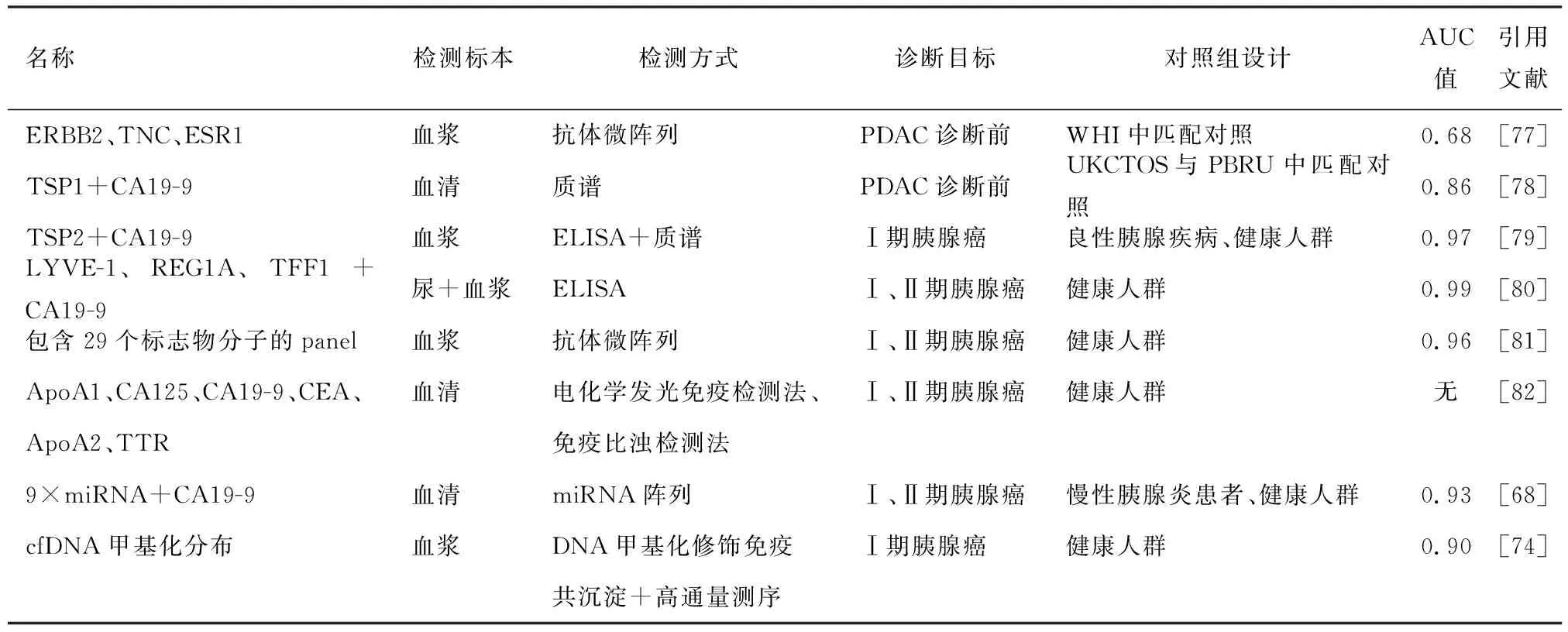
表1 胰腺癌早期诊断的几种生物学标志物
五、小结与展望
综上所述,目前的临床检查手段诊断早期胰腺癌的灵敏度与特异度有限,难以实现准确评估,分子影像、高通量测序、人工智能等新兴领域的发展有望突破这一技术瓶颈。对胰腺癌病程早期肿瘤细胞特征的研究发现了大量具有临床转化潜能的诊断标志物,一方面可作为靶点设计用于MRI、PET-CT等影像学检查的分子探针,另一方面可作为测序目标完善基于miRNA、ctDNA等核酸片段的液体活检方案。未来,具备深度学习能力的人工智能模型能够整合基因组学、代谢组学、影像组学等多个层面的海量数据实现胰腺癌发病风险分级与早期诊断,有望极大提升早期胰腺癌的检出能力。
利益冲突所有作者声明无利益冲突
