妊娠期糖尿病糖耐量检测与治疗对分娩结局相关性研究
2022-02-14王涛刘萍
王涛,刘萍
(1.芦溪县妇幼保健院检验科;2.萍乡市中医院妇产科,萍乡 337000)
妊娠期糖尿病(Gestational Diabetes Mellitus GDM)是指在妊娠阶段首次发生或发现的任何程度的糖代谢异常的疾病[1]。绝大部分的妊娠期糖尿病患者并没有特异性的表现,但这是一种严重的妊娠并发症,影响着全球16.5%的妊娠[2]。GDM的后果包括增加母亲患心血管疾病及2型糖尿病的风险,同时增加婴儿不良分娩结局的风险[3]。GDM的研究至今已有50余年的历史,期间各国学者对GDM的诊断方法和标准,妊娠期应对哪些人群进行干预,对何种程度的糖代谢异常进行管理等问题争议不断[4]。及时诊断和治疗妊娠期糖尿病可以有效地帮助医生发现并及时采取预防治疗措施,降低对孕妇和胎儿的危害。
本课题通过口服葡萄糖耐量试验(Oral Glu-Cose Tolerance Test OGTT)的检查结果为主要临床指标。收集在本院住院分娩的产妇数据,分析孕妇妊娠中期所检测的OGTT结果,通过干预治疗,并跟踪其后的妊娠分娩情况,以了解孕妇糖耐量血糖水平与妊娠分娩结局关系。
1 资料和方法
1.1 一般资料 选取本院2019年1月至2021年1月做产检并分娩的759例健康孕妇,年龄18~45岁,排除糖尿病合并妊娠和双(多及)死胎,内分泌患者,自身免疫性疾病及妊娠期服用糖皮质激素等影响血糖水平的药物。其中正常分娩结局组孕妇639例,不良分娩结局组120例。根据孕妇有无GDM分为89例GDM组和670例对照组(非GDM组)。
1.2 方法 在孕24~28周直接行75gOGTT3个时间点的检测血糖值,即空腹、服糖后1小时和服糖后2小时(FPG、1 hPG和2 hPG)。
1.3 GDM诊断标准 根据美国糖尿病学会2015版妊娠期糖尿病一步诊断法,诊断界值为[5]:(1)空腹血糖≥5.1 mmol/L;(2)妊娠24~28周空腹8h后行75 gOGTT后1h血糖≥10.0 mmol/L;(3)OGTT2h血糖≥8.5 mmol/L。血糖值超过上述任一指标即可诊断为GDM。分娩结局观察指标不良分娩结局有:妊娠高血压疾病、胎儿窘迫、胎膜早破、早产、巨大儿、产后出血等。
1.4 干预治疗的方法及观察指标 对GDM患者先进行干预治疗,具体为加强健康教育及心理疏导,饮食干预,每天热量摄入控制在150 KJ/Kg,并辅助相应的运动控制体重的增加。干预失败的60例诊断为GDM患者,使用门冬胰岛素注射液(诺和诺德,规格3 mL:300IU/支)皮下注射治疗,用药量为0.3-0.8 U/l(kg.d)每日2~3次。从诊断为GDM起用药直至分娩结束,用药期间加强血糖监测,并根据血糖水平调整剂量。观察指标为治疗前后FPG、1 hPG和2 hPG水平及分娩结局。以上研究活动均经过医院伦理委员会批准,患者知情同意。
1.5 统计学方法 应用SPSS 20.0软件进行统计分析,计数资料用频数和率表示,构成比、率的比较采用χ2检验;正态分布的计量资料以(±s)表示,两组间比较采用t检验;采用AUROC曲线分析孕妇OGTT3个时间点血糖值,并绘制ROC曲线,以判断OGTT血糖对分娩结局的诊断效率;以P<0.05为差异有统计学意义。
2 结果
2.1 一般情况分析 纳入统计总数为759例,其中GDM病例数为89例,占比11.7%。不良分娩结局的病例数为120例,占比15.8%。在120例不良分娩结局病例中,GDM组发生率为40.45%(36/89),非GDM组发生率为12.54%(84/670)。GDM组不良分娩结局发生率明显高于非GDM组。两组间不良分娩结局差异有统计学意义(χ2值为21.39,P<0.01)。
2.2 GDM组与非GDM组血糖值比较 按OGTT血糖水平检测对孕中期孕妇进行筛选,将其分为GDM组和非GDM组。检测三个时间点的血糖水平,GDM组三个时间点的血糖水平明显高于非GDM组,差异有统计学意义(P<0.05)。见表1。
2.3 不同分娩结局OGTT血糖水平的比较 根据分娩结局不同将759例入选病例分为分娩正常组639例,不良分娩组120例。通过OGTT监测,比较三个时间点的血糖水平,可以发现,不良分娩组的血糖水平明显高于分娩正常组,差异有统计学意义(P<0.01)。见表2。
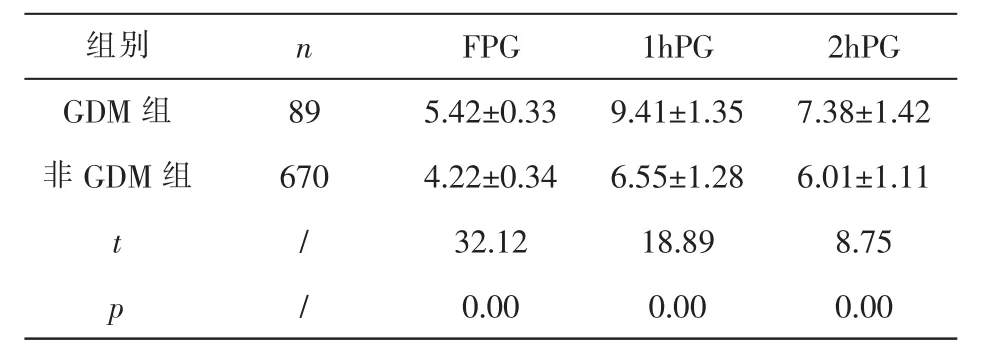
表1 G DM组与非G DM组O G TT血糖值比较(mm ol/L)
2.4 GDM组与(非GDM)孕妇分娩并发症比较 对120例不良分娩病例分娩并发症进行比较,其中GDM组分娩不良并发症36例,非GDM组发生分娩不良并发症84例。GDM组孕妇剖宫产、产后出血、巨大儿、早产、胎膜早破、胎儿窘迫和妊娠高血压综合征发生率均高于非GDM组,差异有统计学意义(P<0.05)。见表3。
2.5 OGTT血糖对分娩结局的诊断效率 我们通过ROC曲线分析120例不良分娩结局患者OGTT血糖水平,评价不同时间点对不良分娩结局的预测价值。通过最佳截断值预测不良分娩结局的发生率,再设置最佳干预的阈值,指导临床医生对GDM患者早治疗,以降低不良分娩的发生率。见表4

表3 G DM组与(非G DM)孕妇分娩并发症比较[n(%)]
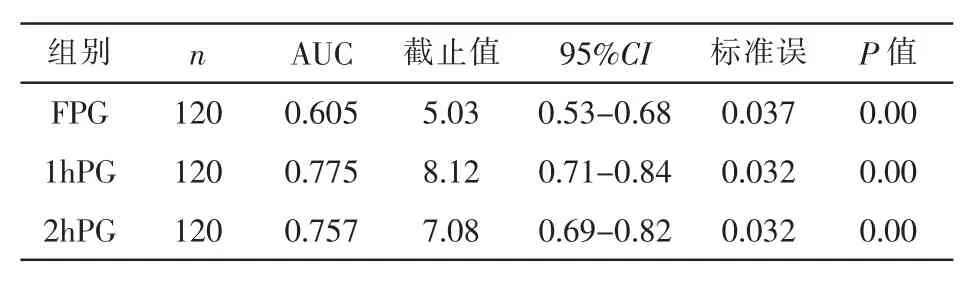
表4 三个不同时间点的血糖值预测不良妊娠结局的R OC曲线
2.6 治疗前后血糖水平的比较 对60例GDM患者进行干预治疗,治疗前后血糖水平的比较,治疗后血糖水平明显下降,三个不同时间点的血糖水平明显低于治疗前的水平(P<0.05)。见表5。
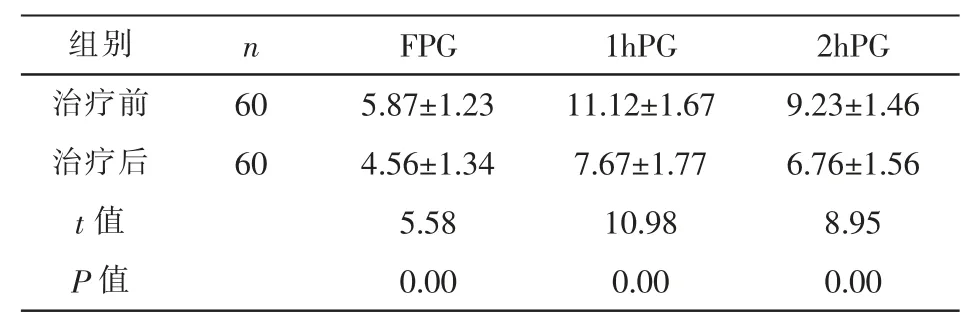
表5 治疗前后血糖水平的比较
2.7 治疗后不良分娩结局与未经治疗的比较 60例GDM患者通过门冬胰岛素治疗后血糖水平得到有效控制,在对分娩结局统计显示不良分娩结局9例,不良分娩占比15.0%,不良妊娠发生率明显下降,差异有统计学意义(P<0.05)。见表6。
3 讨论
GDM已经成为一种流行病,给我国带来了巨大的健康和经济负担。在众多危险因素中,高龄可能是一个重要的危险因素,尤其是2015年全面实施“二胎政策”[3,6-7]。随着高龄产妇的增加,高龄产妇新成代谢相对较慢,对血糖耐受力相对较差,GDM患病率未来可能逐年上升[8]。从长远来看,它可能导致母亲及其子女患上慢性非传染性疾病[9]。因此,早期识别高危人群有助于采取预防和干预措施,以降低GDM风险和不良围产期结局,提高母婴健康是目前产科医生面临的主要问题。因此,我们建议在对高龄产妇进行GDM诊断时,OGTT检测显得尤为重要,甚至应当联合其他指标综合判断,指导临床医生及早干预,以免造成不良的母婴并发症。

表6 G DM治疗后不良分娩结局与未经治疗的比较
自1964年O Sullivan和Mahan发表了第一个GDM的诊断标准以来的50多年间,GDM诊断和治疗标准方面争议不断[10]。该标准是根据752名怀孕期间的孕妇进行100 g葡萄糖水做OGTT,在计算FPG、1 hPG和2 hPG的均值和标准差。在推出的50余年里,因种族、地域、体质、年龄等因素的差异,多国对GDM诊断标准争论不断。国内学者研究显示国际糖尿病和妊娠研究组协会(IADPSG)标准可能更适合我国情况[11]。该标准建议所有孕妇在第一次产前检查时进行FPG测试后,在26-28周之间进行OGTT。对于基层医院,操作简便和经济实惠的诊断方法更是迫切所需。在我们的研究中,不良分娩组OGTT三个时间点的血糖水平明显高于分娩正常组,并且随着FPG、1 hPG和2 hPG水平上升,分娩不良结局的发生率呈比例上升。GDM组不良发生率为40.45%,明显高于非GDM组的12.54%。
在对GDM干预治疗时,对于基层医院,当GDM患者血糖水平达到何种程度,何时进行干预治疗,应用何种治疗方式,应该是基层医院最大的问题[12-13]。国内荟萃分析提示可根据标准设置GDM诊断和干预治疗的合理阈值,相同的阈值将有助于保持一致性和统一性,对GDM的诊断和治疗具有重大意义[14]。根据我院的实际情况,本研究应用ROC曲线分析OGTT三个时间点的血糖水平预测120例不良分娩的患者分娩并发症的发生率,OGTT三个时间点的血糖水平对不良分娩的发生率均有较高价值,AUC曲线下面积分别是0.605、0.775 和0.757,最佳截断值分别为5.03、8.12和7.08 mmol/L。对GDM患者应用短效胰岛素治疗后,不良分娩结局的发生率明显降低,由原来的40.45%降低到治疗后的15%,效果显著。
综上所述,孕中期采用OGTT是一种相对安全、操作简单、经济实惠的诊断技术,适合在各个基层医院开展,对早期糖耐量受损,GDM的诊断和干预治疗具有重大意义。同时,各医疗机构应当制定相应的诊断和干预治疗的合理阈值,以降低不良分娩的发生率。
