不同手术方式治疗对基底节区高血压脑出血患者围术期指标及术后并发症的影响观察
2022-02-14姜滨曹金宝赵林
姜滨,曹金宝,赵林
(台安县恩良医院神经外科,辽宁 鞍山 114100)
高血压脑出血(hypertensive intracerebral hemorrhage,HICH)作为高血压患者一类严重并发症,在50~70岁群体中发病率较高,是指于高血压状态下出现的脑部实质性出血,且基底节区属于常见的出血位置[1]。患者多起病急,且病情发展速度较快,极易致残致死。因此,疾病一经确诊后需及时开展相应治疗。临床在HICH治疗中多选择手术,有研究[2]表明,显微镜手术能充分清除颅内的血肿占位,同时手术操作与传统颅内手术相比更加方便和直观,手术时间更短,已被广泛应用于临床,但对部分术前意识状态不佳、脑疝及深部肿瘤需在术后行去骨瓣减压者,采取该手术方式预后不佳。于神经内镜下开展微创手术可被应用于整个神经系统的治疗中,其手术视野更广,能充分清除深部结构和血肿死角,迅速发挥止血作用[3]。基于此,本研究选取2019年1—12月本院收治的78例基底节区HICH患者为研究对象,旨在分析两种不同术式对该类患者围术期指标和术后并发症的影响,现报道如下。
1 资料与方法
1.1 临床资料 选取2019年1—12月本院收治的78例基底节区HICH患者为研究对象,依据随机数表法分为对照组与观察组,各39例。对照组男22例,女17例;年龄54~65岁,平均(60.25±3.36)岁;病程1~10 h,平均(6.26±1.82)h;血肿量30~50ml,平均(40.10±4.26)ml。观察组男21例,女18例;年龄55~68岁,平均(60.32±3.25)岁;病程1~11 h,平均(6.35±1.75)h;血肿量30~48 ml,平均(40.38±4.15)ml。两组临床资料比较差异无统计学意义,具有可比性。本研究经本院医学伦理委员会审核批准,患者及家属均知情同意并签署知情同意书。
纳入标准:均符合《中国脑出血诊治指南》[4]中有关HICH的诊断标准,存在高血压病史,入院后血压水平>140/90 mmHg,开展头部CT检查确定出血位置在基底节区;均在发病12 h内确诊脑出血,并于72 h内开展手术,具有明确手术指征;幕上脑出血的血肿体积>30 ml;临床资料完整。排除标准:伴随麻醉或手术禁忌证者;确诊为小脑、丘脑、脑干或原发性的脑室出血者;入院时出血量于较快时间内增多同时伴随意识障碍加重或深度昏迷者;颅脑外伤、血管畸形或颅内动脉瘤等引发的脑出血者;肝、肾、心等其他重要脏器有严重疾病者。
1.2 方法 对照组予以小骨窗开颅手术,具体操作方法如下:患者进入手术室后开展全面麻醉,并选取对侧卧位,常规开展消毒和铺巾处理,于血肿同侧的额颞部位置做一弧形的手术切口,切开皮下和帽状腱膜层,开展彻底止血处理,对帽状腱膜行分离操作,等到皮瓣成形后翻往颅底侧后方。切开骨膜和颞肌,剥离颞肌,并翻往颅底侧,确保充分显露颅骨,在颅骨上开展钻孔处理,经铣刀游离骨瓣,约为10 cm。观察到硬脑膜后,在骨窗周边悬吊硬膜,以“H”型切开硬膜,观察到脑组织,在显微镜引导下分离侧裂,切开岛叶,进入血肿腔内能观察到暗红色的斑块,予以清除。暴露脑组织,对周围脑表开展电凝止血,注意观察是否存在活动性出血,选择0.9%氯化钠溶液开展冲洗处理。完成上述操作后,对硬膜开展颞肌减张缝合,人工缝补硬脑膜,清除骨瓣,放置好引流管,后予以缝合及包扎处理。
观察组于神经内镜下开展手术,具体操作方法如下:患者进入手术室后展全面麻醉,选择仰卧位,常规开展消毒和铺巾处理。于血肿相同一侧中线旁的2.0 cm位置,将发髻线以内约2 cm作为中心,切开头皮、皮下与帽状腱膜层,予以彻底止血处理。经牵开器牵开切口,促使颅骨充分暴露,在血肿相同一侧额部开展穿孔,经铣刀游离骨瓣,呈现3 cm×3 cm骨窗,充分暴露硬膜后,于骨窗周边开展硬膜悬吊,采取十字形切开硬膜,将骨窗中心作为穿刺点,选择导管扩张器的导向棒穿刺血肿位置,约为7 cm,拔除导向棒的内芯,沿导向棒置入外鞘,拔除导向棒后,放置外鞘于血肿腔中,鞘底能观察到暗红色的凝血块,于神经内镜下开展血肿清除,采取速即纱对血肿腔开展填塞处理,未观察到活动性出血可推出外鞘,缝合骨膜及硬脑膜,对硬脑膜开展人工修补,还原骨瓣,并留置好皮下引流管,缝合及包扎头皮、帽状腱膜层,结束手术后送往神经外科ICU开展护理观察。
1.3 观察指标 ①围术期指标:主要包含术中失血量、手术时长、住院时长和血肿清除率等。血肿清除率为术前与术后的血肿量差值/术前血肿量×100%,结合术前术后的头颅CT结果计算得出。②颅内压水平:分别在术前与术后1、3及7 d选择颅内压监测仪(美国强生Godman公司)监测两组颅内压,结合血肿的具体位置确定监测深度,监测管是脑室型或基本型,无需另外开展钻孔处理,若颅内压>20 mmHg,应静滴125 ml的20%甘露醇6~8 h。③日常生活能力:分别在术前与术后3、6个月选择日常生活能力(activities of daily living,ADL)[5]评分评估两组日常生活能力,总分16~100分,单项得分1分代表正常,2~4分代表功能低下,总分>22分代表存在功能障碍。分成1级(死亡)、2级(以植物状态生存,存在较小反应,生活完全依靠他人,基本不存在身体知觉)、3级(无法独立生活、平时生活需他人照料)、4级(日常生活部分恢复,语言思维依旧存在障碍)、5级(恢复较好),统计两组各级人数占比。④预后:选择格拉斯哥预后量表(Glasgow Outcome Scale,GOS)[6]评估两组预后。⑤并发症:主要包括肺部感染、尿路感染、消化道出血及肾功能不全。
1.4 统计学方法 采用SPSS 23.0统计软件进行数据分析,计量资料以“±s”表示,比较采用t检验,计数资料以[n(%)]表示,比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 两组围术期指标比较 观察组术中出血量少于对照组,手术及住院时间均短于对照组,血肿清除率高于对照组(P<0.05),见表1。
表1 两组围术期指标比较(±s)
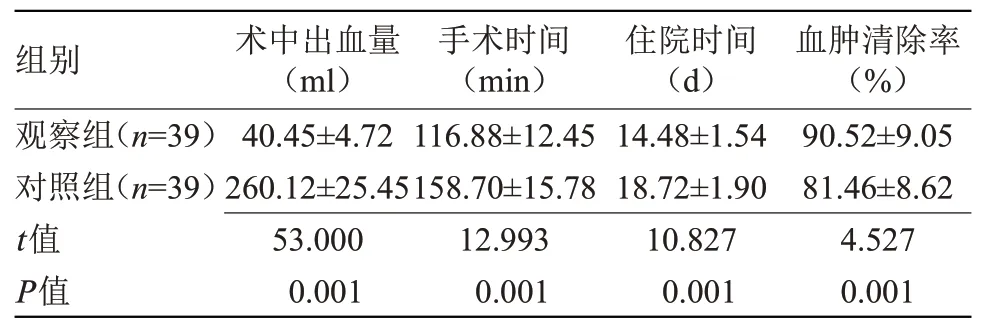
表1 两组围术期指标比较(±s)
?
2.2 两组颅内压改变情况比较 术前及术后1 d,两组颅内压比较差异无统计学意义;术后3、7 d,观察组颅内压低于对照组(P<0.05),见表2。
表2 两组颅内压改变情况比较(±s,mmHg)
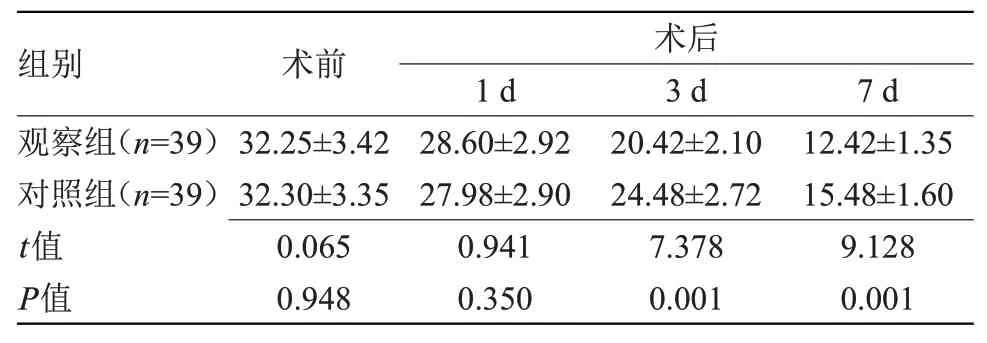
表2 两组颅内压改变情况比较(±s,mmHg)
?
2.3 两组ADL评分比较 术前,两组ADL评分比较差异无统计学意义;术后3、6个月,观察组ADL评分高于对照组(P<0.05),见表3。
表3 两组ADL评分比较(±s,分)

表3 两组ADL评分比较(±s,分)
?
2.4 两组术后GOS分级比较 术后,观察组GOS分级优于对照组(P<0.05),见表4。
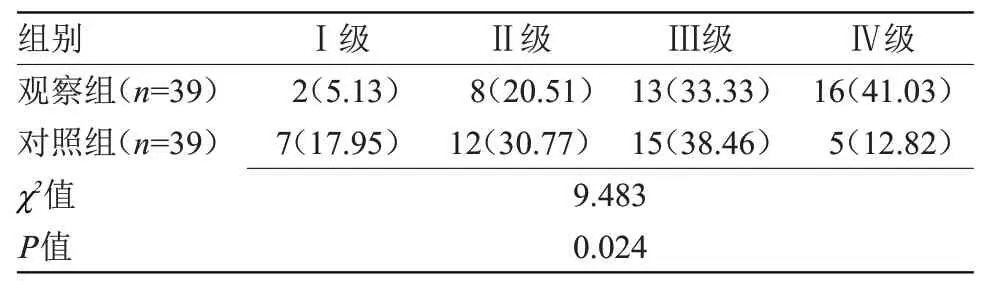
表4 两组术后GOS分级比较[n(%)]
2.5 两组并发症情况比较 观察组并发症总发生率低于对照组(P<0.05),见表5。
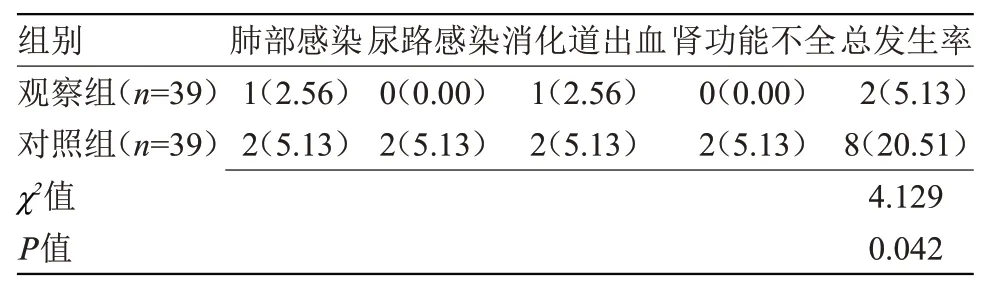
表5 两组并发症情况比较[n(%)]
3 讨论
高血压属于临床一类常见疾病,发病率呈逐年上升且年轻化趋势发展,已逐渐成为社会公共卫生中的一大难题。基底节HICH作为老年人群常见的脑血管病,伴随老龄化程度加剧和生活水平提升,其患病人数也在逐年升高,患者除伴随血肿压迫受损外,血肿于凝结、液化分解期间会生成较多的毒性物质,引发脑部继发损伤和感染等一系列并发症。因此,尽早确诊疾病后予以进一步治疗对改善患者预后有重要意义。手术于基底节区HICH治疗中的作用已经获得临床广泛认可,手术重点是清除局部血肿,同时降低颅内压,最大程度促进脑部功能恢复。开颅小骨窗显微手术能于避开大血管和重要脑部组织功能区的同时有效清除血肿占位,并降低颅内压,具备创伤较低、疗效佳及术后易恢复等优点,但只在浅部血肿清除中有良好适用性,对术前患者的意识情况有一定要求[7]。于神经内镜下开展微创手术能于内镜直视下操作,推开穿刺通道中脑组织,并非开展皮层造瘘脑组织切除,其对于脑部组织带来的损伤轻于前者[8]。
本研究结果显示,观察组术中出血量少于对照组,手术及住院时间均短于对照组,血肿清除率高于对照组(P<0.05),提示在神经内镜下开展手术能改善患者的围术期各项指标,与杨军等[9]研究结果一致。小骨窗显微术式具备开颅骨瓣血肿清除、血肿穿刺引流两种手术优点,然而无法提供清晰的手术视野,特别是伴随大脑深处的手术光线不断衰减,通过肉眼难以观察出血位置,止血效果不理想,易出现残留血肿,在临床应用时存在一定限制;于神经内镜下开展微创手术能提供清晰的手术视野,可于直视的状态下开展操作,有助于充分清除深部血肿,促进血肿清除率提升,同时能防止术中对脑部组织及血管产生牵拉作用,降低对正常组织的损伤,是颅内血肿治疗的新方法,此外,该项手术术中所做的切口较小,能明显缩短手术时间及减少术中失血,有助于术后患者尽早恢复。血肿扩张属于早期神经受损一个重要的原因,同时血肿原始大小一定程度决定神经受损程度,脑出血后的占位效应能引发颅内压升高现象,促使脑部组织出现移位,引发脑疝,颅内压过高也会影响脑部灌注压,进而不利于脑组织血流,导致脑部缺氧和缺氧,因此,开展外科手术清除颅内血肿是为降低血肿对附近组织的压迫,降低颅内压。本研究结果显示,术后,两组颅内压均有显著降低,同时术后3、7 d颅内压均低于对照组(P<0.05),说明两种手术方式均具有一定降颅内压效果,于显微镜下开展开颅血肿清除可减轻损伤,并在直视状态下开展操作,有效及时清除颅内血肿,解决脑部受压问题,但受手术视野影响,开颅小骨窗血肿清除位置较深、出血量较多患者中适用性较低,对于基底节HICH昏迷患者,虽行开颅手术无较大的技术性难题,但通常开颅手术的风险更高,而与小骨窗显微术相比,于神经内镜下开展手术疗效更佳,能更好消除脑内的血肿占位,采取颈皮层离血肿距离最近位置作为手术通道,通过钻孔放置神经内镜于血肿腔内,再经通道利用0.9%氯化钠溶液开展血肿腔冲洗[10]。术后3、6个月,观察组ADL评分高于对照组,GOS分级优于对照组(P<0.05),提示观察组术式能改善患者的预后,促进其日常生活能力提升。分析原因为,神经内镜手术能加快清除血肿,起到止血作用,切口较小,给穿刺组织和细胞内带来的挤压作用较小,能经穿刺道确定有无出血,减少硬膜外的渗血返流进入血肿腔中,使患者获取良好预后。观察组并发症总发生率低于对照组(P<0.05),说明观察组术式安全性更高,分析原因为,神经内镜和显微镜相比操作视野更广泛,能充分暴露血肿位置,协助医师较快获取脑深部结构,发现血肿死角后开展处理,创伤更低,并发症更少。此外,本研究中仍有一定的不足之处,如选取的样本量较小,术后随访时间较短,还需日后研究中增加样本量,并对两组开展远期深入随访,进一步分析两种术式对基底节HICH的远期疗效,更好地指导临床实践。
综上所述,与开颅小骨窗显微手术相比,神经内镜手术能改善基底节区HICH患者围术期各项指标,且并发症更少,值得临床推广应用。
