缺血性脑血管病患者血小板高反应性与脑梗死分型及预后的关系
2022-01-17俞志刚方邦江孙丽华屠亦文
俞志刚 方邦江 孙丽华 曹 敏 郭 全 屠亦文
上海中医药大学附属龙华医院,上海 200032
脑血管病泛指脑部血管的各种疾病。近年来,随着人口老龄化现象越发严重,脑血管病已成为导致人口残疾和死亡的主要原因之一。研究报道,脑血管病患者已超过2.3亿人,每年死亡人数近300 万[1]。因此,探讨脑血管病的发病机制和诱导因素,降低其发生率并改善预后刻不容缓。脑梗死是最为常见的脑血管病之一,是缺血性脑卒中的总称[2]。脑梗死是由各种原因所致的局部脑组织区域血液供应障碍,导致脑组织缺血缺氧性病变坏死,进而产生临床上对应的神经功能缺失表现[3-4],具有较高的致残率和致死率,严重威胁患者的生命健康。目前,对脑梗死的研究很多,其中包括脑梗死危险因素、脑梗死预测模型、药物及物理治疗等方面[5-8],但至今还未见统一结论。已知血栓的形成机制是在相关危险因素的作用下血管内皮出现损伤,从而造成血小板高反应性,导致血小板黏附和聚集。因此,血小板高反应性与缺血性脑卒中、冠心病及外周血管疾病等的发生密切相关[9]。有研究报道显示[10],血小板系统的变化是脑梗死的重要危险因素之一,因此,血小板水平在脑梗死的临床诊断和治疗中具有重要意义。
临床上脑梗死可根据不同的病因、临床表现及影像学资料划分为不同类型,而不同类型和时期的病理改变不同,治疗方法也不同,预后也有明显差异。英国牛津郡社区脑卒中项目(Oxfordshire Community Stroke Project,OCSP)分型是完全依据患者的临床表现,不依赖影像学结果的一种新的分型方法[11],该方法能够在没有辅助检查结果的情况下,根据患者症状、体征,帮助医生迅速对患者做出定位及定性诊断,因此受到广大医务人员的欢迎。研究显示[11],在OCSP分型中TACI亚型的发病率最高,其次为LACI亚型,然后是POCI亚型,发病率最低的亚型为PACI亚型,因此,可根据不同OCSP分型有效预测患者发病风险概率以及长期预后。本研究旨在分析脑梗死患者血小板水平与脑梗死OCSP分型的关系,探讨血小板高反应性在脑梗死患者发病及预后中的作用,以期为脑梗死患者的临床治疗以及预后提供理论依据。
1 资料与方法
1.1 一般资料选择2019-07—2020-12 在上海中医药大学附属龙华医院神经内科住院治疗的220例脑梗死患者为研究对象,其中男111 例,女109 例,年龄35~75(55.64±13.96)岁。收集所有患者的性别、年龄、体重指数(body mass index,BMI)、既往病史、个人史(包括吸烟史、饮酒)等基本资料。影像学资料包括头颅电子计算机断层扫描(computed tomography,CT)、磁共振成像(magnetic resonance imaging,MRI)、数字减影血管造(digital subtraction angiography,DSA)、经颅多普勒三维扫描(transcranial Doppler,TCD)、颈部血管超声、超声心动图等。
纳入标准:(1)符合《中国急性缺血性脑卒中诊断指南2014》[8]中关于脑梗死的诊断标准;(2)首次发病,并在发病24 h 内入院治疗;(3)经头颅CT 和(或)MRI 证实存在责任病灶。排除标准:(1)发病前2 个月内服用过促红细胞生存素和他汀类药物的患者;(2)有脑出血史的患者;(3)肝脏、肾脏、心脏和肺脏有严重器质性病变者;(4)凝血功能障碍、严重感染或合并恶性肿瘤患者;(5)免疫系统疾病患者;(6)脑血管畸形或合并动脉炎患者。本研究所有患者均知情并签署知情同意书,获院伦理委员会批准。
1.2 收集实验室指标患者入院次日清晨空腹(禁食8~12 h)采集外周血标本5 mL 两管,一管采用LH750 全自动血细胞分析仪检测血小板水平,另一管离心(3 000 r/min,15 min)分离血清,检测总胆固醇(total cholesterol,TC)、三酰甘油(triacylglycerol,TG)、低密度脂蛋白胆固醇(low density lipoprotein cholesterol,HDL-C)、高密度脂蛋白胆固醇(high density lipoprotein cholesterol,HDL-C)、空腹血糖、血同型半胱氨酸(homocysteine,Hcy)、血尿酸(uric acid,UA)、血浆纤维蛋白原(fibrinogen,FIB)、C 反应蛋白(C-reactive protein,CRP)及白细胞计数(white blood cell count,WBC)。血小板高反应性为血小板水平>300×109个/L。
1.3 临床分型入选患者就诊时根据临床症状进行OCSP分型,均由本院2名临床医师完成。OCSP分型标准[3]:根据患者临床表现可分为:(1)完全前循环梗死(total anterior circulation infarcts,TACI);(2)部分前循环梗死(partial anteriorcirculation infarcts,PACI);(3)后循环梗死(posterior circulation infarcts,POCI);(4)腔隙性梗死(lacunar infarcts,LACI)。
1.4 神经功能缺损评分采用美国国立卫生研究院卒中量表(National Institute of Health stroke scale,NIHSS评分)[9]评分标准对ACI患者的神经功能进行评分:NIHSS评分≤6分为轻度神经功能损伤;NIHSS评分7~15分为中度神经功能损伤;NIHSS评分≥15分为重度神经功能损伤。
1.5 随访采用电话查询、门诊复查、病历查询等方式对患者随访半年,每2 个月一次,随访终点为患者死亡或达到随访截止日期,无失访病例,随访率100%。
1.6 统计学分析利用SPSS 23.0 统计软件进行数据统计,计量资料均以均数±标准差(±s)表示,2组间比较采用t检验,正态随机变量的总体方差采用F检验;计数资料用百分率(%)表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2 结果
2.1 各组一般资料比较根据OCSP 分型标准,220 例脑梗死患者分为TACI 型54 例(24.55%,男23 例,女31 例),PACI 型60 例(27.27%,男31 例,女29 例),POCI 型32 例(14.55%,男16 例,女16 例),LACI 型74 例(36.64%,男41 例,女33 例),OCSP 分型中以LACI型与PACI型较多。各亚型患者性别、年龄、BMI、舒张压、吸烟史等差异无统计学意义(P>0.05),在收缩压、TC、Hcy、梗死体积、高血压史、脑血管狭窄程度等方面差异有统计学意义(P<0.05),其中TACI型患者中血小板高反应性的发生率显著高于其他3种分型。见表1。

表1 各组一般资料比较 [n(%)]Table 1 Comparison of general data of each group [n(%)]
2.2 不同分型患者血小板表达水平及NIHSS评分TACI 型患者血小板水平在4 种亚型中最高,PACI 型患者的血小板水平在4 种亚型中最低,NIHSS评分随着血小板水平的升高呈逐渐上升趋势,差异均有统计学意义(均P<0.01)。见表2、图1。
表2 不同分型患者血小板表达水平及NIHSS评分 (±s)Table 2 Platelet expression levels and NIHSS scores of patients with different types (±s)
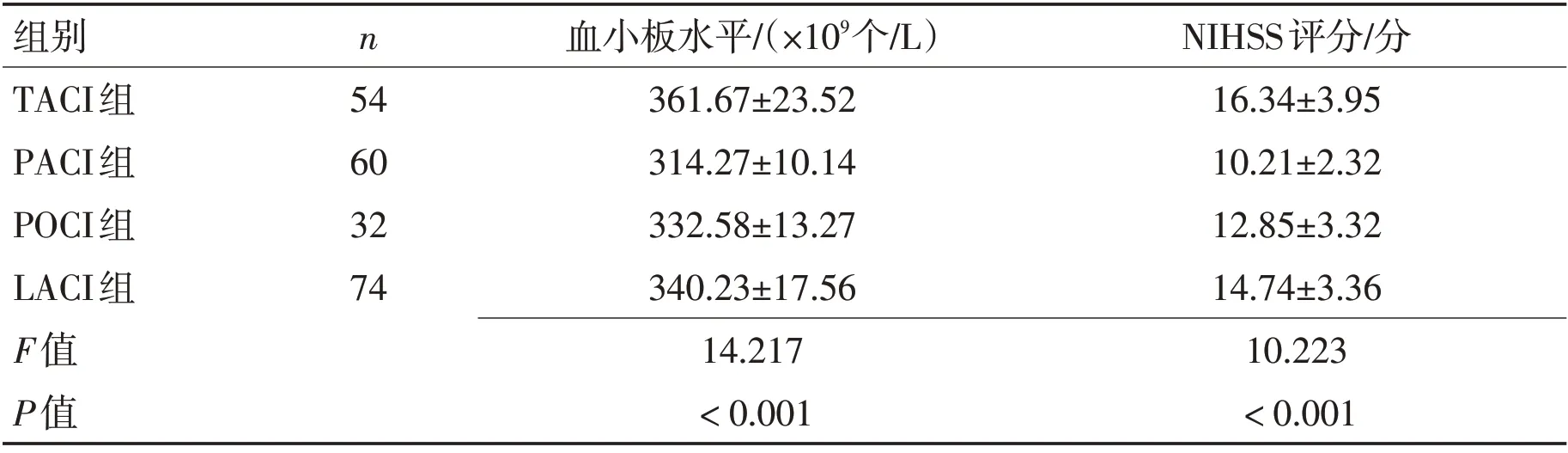
表2 不同分型患者血小板表达水平及NIHSS评分 (±s)Table 2 Platelet expression levels and NIHSS scores of patients with different types (±s)
组别TACI组PACI组POCI组LACI组F值P值n 54 60 32 74血小板水平/(×109个/L)361.67±23.52 314.27±10.14 332.58±13.27 340.23±17.56 14.217<0.001 NIHSS评分/分16.34±3.95 10.21±2.32 12.85±3.32 14.74±3.36 10.223<0.001

图1 不同分型患者血小板表达水平及NIHSS评分 A:血小板水平;B:NIHSS评分Figure 1 Platelet expression level and NIHSS score of patients with different types. A:platelet level;B:NIHSS score
2.3 脑梗死OCSP分型与血小板水平相关性分析采用Spearman 相关性分析对OCSP 分型与血小板水平进行相关性分析,结果显示,OCSP 分型中TACI 型与血小板水平呈显著正相关(r=0.683,P<0.05)。见图2。

图2 脑梗死OCSP分型与血小板水平相关性分析Figure 2 Correlation analysis between OCSP classification of cerebral infarction and platelet level
2.4 脑梗死OCSP分型的独立影响因素将表1 中具有统计学意义的因素作为自变量进行多因素回归分析,结果显示,高血压史、Hcy、梗死体积以及血小板高反应性均为脑梗死OCSP 分型的独立影响因素,根据独立影响因素构建预测模型(图3),赋值如下:OCSP分型(Y):TACI 型=1;非TACI 型=0;高血压(X1):是=1,否=0;Hcy(X2):≥25 μ mol/L=1,<25 μmol/L=0;梗死体积(X3):≥12 cm3=1,<12 cm3=0;高血小板反应性(X4):是=1,否=0,模型1 表达式:Logit(Y)=0.603+1.352X1+1.342X2+1.667X3;模型2 表达式:Logit(Y)=0.603+1.352X1+1.342X2+1.667X3+2.146X4。Logistic回归方程各协变量取值定义及回归系数等见表3,各影响因素与脑梗死OCSP 分型的线性关系见图4。

图3 脑梗死OCSP分型预测模型的森林图 A:模型1(未纳入血小板高反应性的森林图);B:模型2(纳入血小板高反应性的森林图)Figure 3 The forest diagram of the OCSP classification prediction model of cerebral infarction. A:Model 1(not including the forest plot of high platelet reactivity);B:Model 2(including the forest plot of high platelet reactivity)

图4 各影响因素与脑梗死OCSP分型的线性关系 A:高血压;B:Hcy;C:梗死体积;D:血小板高反应性Figure 4 Linear relationship between various influencing factors and OCSP classification of cerebral infarction. A:Hypertension;B:Hcy;C:Infarct volume;D:High platelet reactivity

表3 脑梗死OCSP分型的影响因素分析Table 3 Analysis of influencing factors of OCSP classification of cerebral infarction
2.5 模型评价通过绘制ROC曲线对脑梗死OCSP 分型预测模型进行评价,预测模型1 的AUC 为0.806(95% CI 0.782~0.814),模型灵敏度为0.725,特异度为0.736。预测模型2 的AUC 为0.814,预测灵敏度为0.749,特异度为0.764(图5)。两个模型内部数据验证结果显示,校准图中标准曲线与预测曲线贴合较好,提示预测的脑梗死OCSP 分型与试剂观测的情况存在良好的一致性(图6)。

图5 预测模型的ROC工作曲线Figure 5 ROC working curve of the predictive model

图6 两个模型的内部验证校准图 A:模型1(未纳入血小板高反应性的校准图);B:模型2(纳入血小板高反应性的校准图)Figure 6 Internal verification calibration diagram of the two models. A:Model 1 (calibration chart for high platelet reactivity is not included);B:Model 2 (calibration chart for high platelet reactivity is included)
2.6 血小板高反应性对患者的预后影响出院6 个月后,根据血小板水平将220 例患者分为血小板高反应性组(n=84)和非血小板高反应性(n=136),2 组患者肢体瘫痪和心肌梗死发生率差异无统计学意义(P>0.05),但血小板高反应性组患者复发率、意识障碍概率以及病死率较非血小板高反应性组患者显著提高(P<0.05)。见表4。

表4 2组患者不良预后情况对比 [n(%)]Table 4 Comparison of the poor prognosis of the two groups [n(%)]
3 讨论
脑血管疾病是发生在脑部血管,因颅内血液循环障碍而造成脑组织损害的一组疾病,以急性发病居多,临床主要表现为偏瘫、言语障碍,具有较高的发病率、复发率、致残率以及病死率[12-15]。急性脑血管病一般分为缺血性和出血性两类,其中脑梗死是最常见的缺血性脑血管病。脑梗死是由患者脑部血液供应障碍引起的局限性脑损伤[16-18],其本质原因是由于颅内外动脉发生闭塞性病变未能获得及时且充分的侧支循环,从而导致局部脑组织供血量不足,因此脑梗死是一个动态的发展过程[19-21]。临床上根据病因、临床表现将脑梗死划分为不同的类型和分期,依据不同分期选择可靠的治疗方案。目前关于脑梗死的分型方法很多,最常用的有病因学分型、症状学分型和影像学分型[22]。其中,OCSP 分型是以急性脑梗死的临床表现作为依据,不依赖影像学结果的一种分型方法,由于该方法简便易行,目前已成为公认而有效的急性脑梗死分型方法,对于患者的远期预后也有较好的预测价值[23]。
随着科技的不断进步,血液生物标志物已经广泛应用于临床的各种疾病防治中,其中血小板水平是最常用的疾病风险标志物之一[24]。血小板是血细胞中最小的一种,形成于骨髓巨核细胞的细胞质脱落片段。当人体受伤或其他原因引起血管破损时,大量血小板会马上聚集在血管破损处,聚集成团,形成血栓,堵在血管裂口处。此外,血小板还会释放出促使血管收缩和血液凝固的物质,防止血液从破损处流出。正常人血液中的血小板数量会维持在一定水平,某些疾病原因可导致血小板数量的减少或增多,因此血小板水平有助于临床上止血和血栓性疾病的诊断和鉴别诊断[25]。目前已有大量研究证实血小板水平与脑梗死之间有不可忽视的密切关系[26],对此本研究将进一步对血小板高反应性与脑梗死OCSP 分型之间的关系进行探讨,并对患者预后进行分析。
本研究发现,4组患者除收缩压、TC、Hcy、梗死体积、高血压史、脑血管狭窄程度等方面存在差异外,在血小板水平方面也存在明显差异。血小板高反应性患者更趋向于TACI 型,PACI最少,因此血小板高反应性是影响OCSP分型的一个重要因素。研究[27]显示,不同OCSP分型的急性期脑梗死患者神经功能缺损程度不同,TACI 型患者的NIHSS 评分高于其他3种亚型,本研究结果与此相符。本研究还发现,NIHSS评分随着血小板水平的升高呈逐渐上升趋势,TACI 型患者的血小板水平在4种亚型中最高,PACI型患者的血小板水平在4种亚型中最低,表明高血小板反应性越严重,对患者的神经功能造成的损害越大,这是由于血小板活化及血小板反应性增高会造成血小板黏附和聚集,聚集到一定程度就会导致血栓形成,从而影响患者的神经功能[28]。通过Spearman 相关性分析发现,脑梗死患者OCSP分型中TACI型亚型与血小板水平呈显著正相关,进一步证实血小板水平异常升高会对患者的OCSP 分型造成影响。既往研究[29]显示,血小板高反应性与缺血性脑卒中、冠心病及外周血管疾病的发生有关,是脑梗死发生的独立危险因素,血小板高反应性患者发生脑梗死的风险概率要远大于血小板水平正常者。本研究也验证了这一点,通过多因素Logistic 回归分析发现,血小板高反应性为脑梗死OCSP 分型的独立影响因素,血小板高反应性患者趋向为TACI型,脑梗死风险概率更大。此外,本研究还确定了其他3个独立危险因素,分别为高血压史、Hcy、梗死体积,基于4 个独立影响因素,构建脑梗死OCSP 分型的预测模型,并对模型的性能进行评价。相关研究[30]根据脑梗死患者发病后6 个月的生活自理能力分级和死亡复发情况发现,脑梗死的OCSP 分型不同,其各亚型的预后也有很大差异,TACI 型患者的预后效果最差。WANG 等[31]研究显示,血小板高反应性与急性脑梗死不良预后有十分密切的关系。本研究中患者出院6 个月后,血小板高反应性组患者的复发率、意识障碍发生率以及病死率较高,非血小板高反应性组患者预后相对较好,与血小板高反应性和OCSP 分型之间的密切关系有关,血小板高反应性的患者OCSP分型更倾向于TACI亚型,预后效果较差,进一步强调了血小板高反应性在脑梗死OCSP分型中的重要作用。
本研究局限性:由于时间限制,样本量尚小,限制了因素组合的结果,且收录范围有限,由于地区间的差异,更大范围的应用应慎重。
