两种俯卧位角度对急性呼吸窘迫综合征机械通气患者临床指标的影响
2022-01-11郭阿茜王海播刘富梅宾永张红林
郭阿茜 王海播 刘富梅 宾永 张红林
急性呼吸窘迫综合征(ARDS)主要是以呼吸窘迫及难治性低氧血症为临床特征的较常见的急危重症[1]。ARDS患者约占ICU患者数量的12.4%,重度ARDS死亡率高达41.9%~50.4%[2]。俯卧位通气(PPV)是指协助患者采取俯卧位进行机械通气的一种治疗性体位,这种通气方式对于改善中、重度ARDS患者通气/血流比、氧合能力和降低其病死率有显著效果[3-4],故其已经成为目前临床治疗ARDS患者的重要手段。我国呼吸危重症患者营养支持治疗专家共识[5]指出对于俯卧位通气患者,建议床头抬高10°~25°以改善患者的喂养耐受性。然而,目前国内外对俯卧位机械通气角度的相关研究尚少且不统一,本研究通过比较10°、25°头高足低俯卧位通气对患者氧合、血流动力学、压力性损伤发生率以及VAP发生率的差异,探讨两种俯卧位体位角度对患者多项临床指标的影响,为临床实践提供参考依据。
1 对象与方法
1.1 研究对象
选取2020年4月—2021年4月河南省人民医院呼吸与重症医学科收治的60例ARDS患者。纳入条件:符合柏林诊断标准且行机械通气的中、重度ARDS患者[6];拟行俯卧位通气,且每次俯卧位时间≥12 h者;年龄≥18岁;患者或家属知情、同意参与本研究。排除条件:妊娠、腹部术后等俯卧位禁忌证[7]者;研究期间出现严重心律失常,如心率≤25次/min、心脏骤停者;医师或家属要求终止研究;转出或死亡。按组间基本特征具有可比性的原则分为观察组25例和对照组26例,对照组男18例,女8例;年龄56.85±10.05岁;BMI 22.92±2.54;APACHE Ⅱ评分18.35±3.50分;人工气道方式:气管插管21例,气管切开5例。观察组中男15例,女10例;年龄56.48±9.12岁;BMI 23.12±2.67;APACHE Ⅱ评分18.16±3.57分;人工气道方式:气管插管19例,气管切开6例。两组一般资料比较,差异无统计学意义(P>0.05)。本研究通过伦理论证。
1.2 干预方法
1.2.1 俯卧位安置方法
(1)评估:评估患者有无俯卧位禁忌证、血流动力学是否稳定,调节镇静镇痛药使患者RASS躁动镇静评分为-5~-4分。
(2)患者准备:去除导联线、电极片,夹闭非紧急管道,在患者下颌、胸前、足下等易发生压力性损伤部位粘贴减压敷料。
(3)翻身:采取五人翻身法[7]将患者置于俯卧位,除在胸部、髋部、小腿处放置软枕外,另在患者足部与床尾间放置软枕,并给予约束带适当约束,以避免患者因重力下滑或减少患者的静摩擦力。
(4)翻身后:翻身结束后整理导管并固定。每2 h更换1次头部方向和肢体位置,预防压力性损伤。
1.2.2 机械通气参数 所有患者均使用PHILIPS V60呼吸机(荷兰),设置通气模式为同步间歇指令通气模式,潮气量6~8 ml/kg,吸气时间1.0~1.2 s,呼吸频率16~20次/min。
1.2.3 床面角度设置 采用可调节床面倾斜角度的电动病床(广州人来康复设备制造有限公司,型号RLRF254)调整床面角度。对照组患者将床面倾斜10°,观察组将床面倾斜25°,除床面倾斜角度差异,其他措施两组均一致。
1.3 监测指标
(1)氧合指标:由护士使用BD公司生产的血气针抽取动脉血,进行血气分析并记录俯卧位通气前2 h及俯卧位通气后6 h患者动脉血氧分压(PaO2)和二氧化碳分压(PaCO2)以及氧合指数(PaO2/FiO2)进行比较。
(2)血流动力学指标:观察记录俯卧位通气前2 h及俯卧位通气后6 h患者心率(HR)、平均动脉压(MAP)、中心静脉压(CVP)。
(3)压力性损伤发生率:记录患者压力性损伤发生情况,判断标准参考2019版压力性损伤实践指南。
(4)VAP发生情况:记录患者VAP发生情况,判断标准参考《中国成人医院获得性肺炎与呼吸机相关性肺炎诊断和治疗指南(2018年版)》[8]。
1.4 统计学方法
采用SPSS 21.0统计学软件进行数据分析,计量资料以“均数±标准差”表示,组间均数比较采用t检验;计数资料组间率的比较采用两独立样本的χ2检验。检验水准α=0.05,以P<0.05为差异有统计学意义。
2 结果
2.1 两组氧合指标比较
干预前后两组患者氧合指标比较,差异均无统计学意义(P>0.05),见表1。
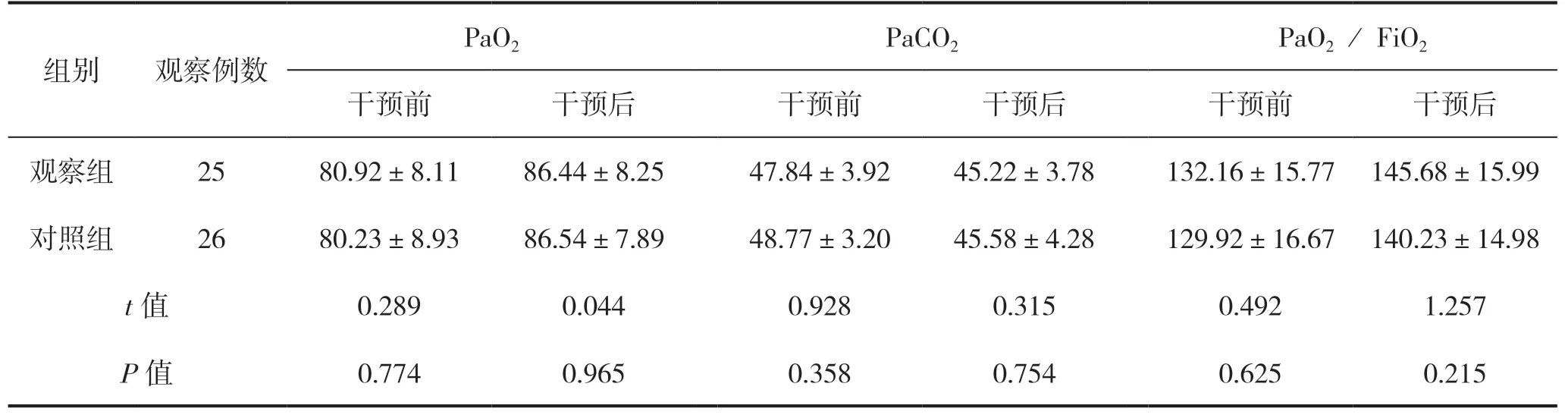
表1 两组患者氧合指标比较(mmHg)
2.2 两组血流动力学比较
干预前后两组患者血流动力学比较,差异均无统计学意义(P>0.05),见表2。

表2 两组患者血流动力学比较
2.3 两组压力性损伤及VAP发生率比较
治疗后,观察组压力性损伤及VAP发生率均明显低于对照组,差异有统计学意义(P<0.05),见表3。
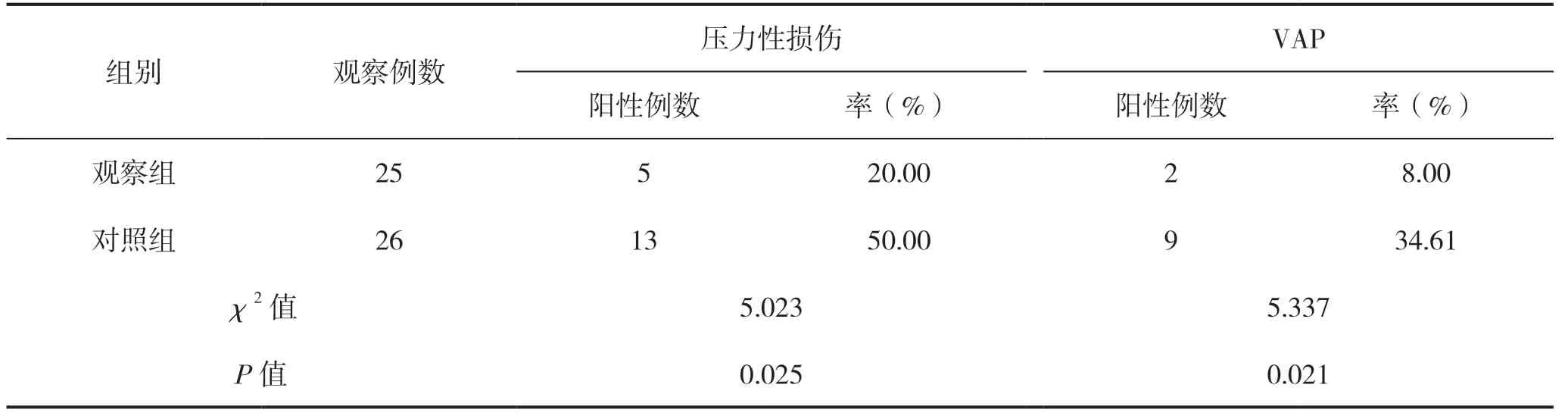
表3 两组患者压力性损伤及VAP发生率比较
3 讨论
3.1 10°与25°俯卧位组患者在改善氧合指标方面无差异
本研究结果显示,相比于干预前,干预6 h后10°俯卧位的对照组与25°俯卧位的观察组在氧合指标方面均有改善,这与以往研究[9-10]结果相似。俯卧位干预改善患者氧合指标的原理为俯卧位可以使ARDS患者胸内压力重新分布,使患者背侧肺部萎缩的肺泡重新复张,从而改善患者的通气血流比,改善患者的氧合[11]。另外,本研究结果显示,两组在氧合指标改善效果方面差异无统计学意义(P>0.05)。原因可能是,床面倾斜25°的俯卧位患者的胸腔内压力梯度改善不明显,使得肺部血流重新分布的区域有限,造成氧合改善效果不如对照组,但床面倾斜25°又恰恰使患者的膈肌下降,使胸腔扩大,改善了通气,从而抵消了血流重新分布区域有限的负面效果,最终,氧合指标改善值没有与对照组表现出统计学差异。本研究结果与刘亚等[12]的研究结果不同,刘亚等认为PPV床头抬高角度越高,患者的血氧情况改善越明显。分析造成研究结果差异的原因可能是,刘亚等研究PPV床头抬高方法仅为将床头抬高,而本研究抬高是通过将床面整体倾斜使患者置于头高脚低位,从而达到抬高床头的目的所致。
3.2 两组患者在血流动力学方面比较无差异
本研究发现,两组患者干预后心率较干预前均有改善,这与Jozwiak等[13]的研究一致,认为俯卧位通气可以降低右心室后负荷,增加左心室前负荷,从而增加左心射血指数,改善患者心率。另外,本研究结果显示,两组患者在心率、平均动脉压、中心静脉压等血流动力学指标方面差异无统计学意义(P>0.05),这说明体位的改变并未影响患者的血流动力学指标。
3.3 25°俯卧位通气有利于降低压力性损伤发生率及VAP发生率
本研究结果显示,观察组患者压力性损伤发生率低于对照组患者。由受力分析可知,随着床面角度抬高,患者躯体所受的床面压力逐渐转化为平行床面斜向下的力,颜面部、胸部等躯干所受压力逐渐减小,躯体静摩擦力逐渐增大,但本研究又通过足下床尾垫枕及足部粘贴减压敷料等保护措施,有效预防了患者摩擦力的产生,因此相较于对照组,观察组患者颜面部、胸部等所受压力较小,故压力性损伤发生率较低。研究显示[14-15],抬高床头角度是目前公认的VAP发生的保护因素,可以有效降低患者胃内容物的反流与误吸、VAP等并发症的发生率。患者行俯卧位机械通气时,因腹内压升高、频繁使用镇静及肌松药会导致患者胃肠蠕动能力下降,食管括约肌松弛,抗反流功能降低;同时患者进行气管插管或气管切开,破坏了呼吸道正常生理和防御机制,口咽部定植菌易误吸入肺内,以上均易导致反流、微误吸、感染等并发症,最终导致VAP发生[16-17]。本研究选取10°、25°俯卧位角度进行比较,结果显示,观察组患者的VAP发生率明显低于对照(P<0.05),这与国外研究者[18]的研究结果相似。分析原因可能是相比于对照组,观察组抬高的角度更高,从而更加能够借助重力作用促进胃排空,降低反流发生率,减轻患者胃内容物的反流与误吸,从而降低患者VAP的发生。
4 小结
本研究显示,两种头高足低俯卧位通气均可改善患者氧合指标,其中观察组在降低压力性损伤和VAP发生率方面效果优于对照组,建议临床护理人员在条件允许的情况下,对ARDS患者采用25°俯卧位通气体位,以降低压力性损伤及VAP发生率。本研究样本量较少且对于氧合指标和血流动力学指标观察时间较短,需要进一步进行多中心、大样本研究以验证该结果。
