缓和镇静药物使用研究进展
2021-12-30杨嘉年黄光华刘红菊宁晓红黄宇光
杨嘉年 黄光华 刘红菊 宁晓红 黄宇光
(1北京协和医学院,北京 100730;北京协和医院 2麻醉科;3老年医学科,北京 100730)
缓和镇静被定义为缓解临终病人的严重和顽固性症状的一种最后手段。其通过使用镇静催眠药诱导病人处于意识降低或无意识状态,从而以一种病人、家属和医护人员在伦理层面均可接受的方式减轻临终病人因顽固性症状造成的不能忍受的痛苦[1]。欧洲肿瘤内科协会 (European Society for Medical Oncology, ESMO) 缓和镇静临床实践指南认为顽固性症状应满足如下标准:现有治疗已无法充分缓解的症状;且已无除降低病人意识之外在时间和风险上均可接受的其他治疗方案[2]。
缓和镇静与安乐死的区别在于对病人使用镇静催眠药降低意识状态的目的是缓解病人的痛苦,而非加速病人的死亡[1]。ESMO缓和镇静临床实践指南认为,缓和镇静不会加速临终病人的死亡[2]。即使是缓和镇静中争议最大的持续深度镇静 (continuous deep sedation, CDS),也不会影响病人的生存期[3]。一项回顾性队列研究的分析显示,终末期肿瘤病人的中位生存期与是否接受CDS无关[3]。缓和镇静与安乐死的区别还依赖于严格把握CDS的指征:病人的预期生存期较短(一般1~2周),取得病人及其监护人的知情同意,以及与缓和医疗小组共同协作制定、调整镇静方案和监测病人状态[4]。
在缓和医疗不断发展的背景下,缓和镇静作为缓解临终病人痛苦的重要措施的需求也在增加。目前我国开展缓和镇静的现状是开展的医疗机构较少;医护人员对缓和镇静的概念仍需要进一步加深理解;病人家属和社会对缓和镇静仍有较多误解。我国缓和镇静临床研究数量少,其中多为病例报道和小样本临床研究,且在缓和镇静的用药方面缺乏共识。
在缓和镇静中正确地使用镇静药物在缓解病人痛苦和不违背伦理原则方面均非常重要。虽然已有国内文献提出缓和镇静的阶梯用药策略,指出缓和镇静药物的四级阶梯,并给出了各阶梯药物及推荐剂量[5]。但实际临床应用中缓和镇静的类型差异、所控制的症状差异、联合用药等问题均会影响药物种类的选择和使用剂量。近年来国外有较多关于缓和镇静用药方面的临床研究,且已有关于缓和镇静的指南和综述对缓和镇静的用药给出建议。本文就国外和我国的缓和镇静用药临床研究进行综述,以期为我国更好地开展缓和镇静提供参考。
一、缓和镇静的分类
1. 间歇/持续缓和镇静
缓和镇静可按给药的时间模式分为间歇/持续缓和镇静,也可根据镇静深度分为浅度/深度镇静。欧洲缓和医疗协会 (European Association for Palliative Care, EAPC) 缓和镇静推荐准则和ESMO缓和镇静临床实践指南均认为缓和镇静的深度应是可以缓解病人症状的最轻深度。除临终时的紧急情况,应先开始浅度镇静或间歇镇静,在定期评估病人状态和症状控制效果的基础上,滴定调整镇静药物的维持剂量。浅度镇静指给予病人镇静药物,但病人仍处于有意识状态;间歇镇静则指在难以控制的症状发作时给予镇静药物,通过非持续地给药以维持病人每日数小时的清醒[6]。多国将间歇镇静作为与持续镇静并列的缓和镇静方法[6,7]。
与持续镇静相比,间歇镇静保留了病人与家属清醒交流的机会,也给家属更多理解缓和镇静理念的时间,可在病人症状进展后再转为持续镇静。在接受缓和镇静的病人中有50%~70%有间歇镇静经历[6]。无论是持续浅度镇静还是间歇镇静,随着病人症状的进展,最终都可能根据需要调整为持续深度镇静直至死亡[1,2]。
2. 居家缓和镇静
居家缓和镇静是给居家临终病人的缓和镇静。出于安全考虑,有临床研究推荐居家镇静适用于居住地距医院20 min路程内且家庭中无其他慢性病病人的临终病人,且应每8 h接受一次医护的监测[8]。呼吸困难等难处理症状的病人较少采用居家临终,居家缓和镇静的原因以谵妄最为常见,尽管如此,有研究显示居家镇静病人生前24 h意识状态和症状缓解率与院内镇静病人相比无显著差异[8]。
二、缓和镇静药物及常用联合使用药物
1. 咪达唑仑
咪达唑仑是院内缓和镇静最常用的药物,也是荷兰缓和镇静国家指南推荐的缓和镇静首选用药[1,2,9~11]。咪达唑仑可经静脉或皮下给药。其较短的半衰期利于咪达唑仑的剂量滴定[11]。
EAPC缓和镇静推荐准则和ESMO缓和镇静临床实践指南推荐持续缓和镇静的咪达唑仑起始剂量为0.5~1 mg/h;一般有效剂量为1~20 mg/h[1,2]。咪达唑仑经推注给药时的效应达峰时间很短(约2~5 min),经持续输注给药时的效应达峰时间较长(50~60 min),在诱导病人进入镇静的阶段,可按需静脉或皮下注射咪达唑仑1~5 mg[1,2]。咪达唑仑具有很高的表观分布容积,滴定后的维持剂量个体差异较大[16]。在国外的多项回顾性分析中,持续镇静的咪达唑仑维持剂量一般为每日5~60 mg,而文献报道的咪达唑仑最大剂量可达每日404 mg和每日480 mg[9,10]。
一项纳入54例接受咪达唑仑持续缓和镇静病人的研究发现,接受缓和镇静的病人在临终前的咪达唑仑维持剂量较起始缓和镇静时显著升高(平均维持剂量分别为3.6 mg/h,1.5 mg/h,病人的平均生存时间为27.4 h)[12]。此外咪达唑仑维持剂量的增加还可能与接受缓和镇静前的咪达唑仑暴露史有关,在该研究中,有68.5%病人在缓和镇静前已使用过咪达唑仑。暴露组的平均维持剂量(1.9 mg/h)和临终前的平均维持剂量(4.4 mg/h)均显著高于非暴露组(0.5 mg/h, 1.8 mg/h)[12]。
用药时间方面,在一项纳入62例接受咪达唑仑缓和镇静的病人的回顾性研究中,对于持续镇静不短于14 天的病人,咪达唑仑的平均最大维持剂量(每日74 mg)较未超过14 天的病人(每日28 mg)显著增加。因此,该研究不推荐咪达唑仑用于持续缓和镇静的时间超过2周[13]。
虽然咪达唑仑是缓和镇静的一线用药,但并非对于所有顽固性症状均为最佳方案。以顽固性呼吸困难为例,联合应用吗啡和咪达唑仑可能是更好的选择。一项临床研究比较了三种方案对临终病人呼吸困难的控制效果,方案1:按时间歇性皮下注射咪达唑仑及暴发性呼吸困难(breakthrough dyspnea,BD)时加用吗啡;方案2:按时间歇皮下注射吗啡及BD时加用咪达唑仑;方案3:按时间歇皮下注射吗啡和咪达唑仑及BD时加用吗啡,结果显示三种方案的24 h呼吸困难缓解率分别为69%、46%、92%;48 h BD发生率分别为38%、38.5%、24%。故联合应用吗啡(2.5 mg/4 h或已用剂量增加25%)和咪达唑仑(5 mg/4 h)镇静能更好地控制临终病人的呼吸困难[14]。
谵妄是临终病人的常见症状,可根据临床表现分为兴奋型、混合型和淡漠型。有学者推荐咪达唑仑作为兴奋型谵妄临终病人的缓和镇静一线用药,皮下注射起始剂量为每2~4 h 注射咪达唑仑2.5~5 mg,之后可按需给予该剂量,若在24 h内按需给予咪达唑仑2次或2次以上,应考虑皮下连续输注咪达唑仑每日5~10 mg[15]。在多个国家和地区的临床研究中,咪达唑仑亦被用于临终病人兴奋型谵妄的缓和镇静[9,10,12]。
值得注意的是,咪达唑仑等苯二氮䓬类药物可引发包括呼吸抑制及加重谵妄发作在内的不良反应。以呼吸抑制为例:ESMO缓和镇静临床实践指南认为对濒临死亡的病人给予苯二氮䓬类药物行缓和镇静时,其剂量无需根据病人病程中的呼吸频率降低进行调整;但对于非濒临死亡的临终病人在给予苯二氮䓬类药物行缓和镇静时应监测呼吸频率;当病人发生危及生命的呼吸抑制时,可减少其剂量或予氟马西尼拮抗[2]。
2. 劳拉西泮
除咪达唑仑外,EAPC缓和镇静推荐准则还推荐其他苯二氮䓬类药物作为缓和镇静药物,如劳拉西泮[1]。劳拉西泮的使用率在不同国家和中心之间差异较大,可能与医师的经验和偏好有关。与咪达唑仑相比,劳拉西泮的效应达峰时间更长(约30 min)、故可能不适用于控制快速进展的症状;但劳拉西泮的半衰期相对更长且葡糖醛酸化后的代谢产物没有镇静效应,有利于其被用于间歇给药或希望维持暂时镇静的病人[16]。EAPC缓和镇静推荐准则指出劳拉西泮可静脉或皮下给药,起始剂量为每2~4 h给予劳拉西泮0.05 mg/kg[1]。由于更长的效应达峰时间,其剂量滴定难度也更大,滴定时应注意镇静深度[16]。
3. 氟哌啶醇
氟哌啶醇为丁酰苯类抗精神病药,可用于治疗临终病人的兴奋型谵妄和恶心、呕吐症状。由于其镇静作用较弱,ESMO缓和镇静临床实践指南和EAPC缓和镇静推荐准则均未推荐氟哌啶醇作为缓和镇静药物[1,2]。虽然有回顾性研究提示氟哌啶醇被用于兴奋型谵妄和恶心病人的缓和镇静;但是也有纳入谵妄临终病人的回顾性研究发现所有使用氟哌啶醇的目的是治疗谵妄而非用于缓和镇静,且大剂量应用氟哌啶醇可观察到频繁的锥体外系症状发作[9]。此外,当氟哌啶醇用于治疗兴奋型谵妄和恶心、呕吐时,其中位维持剂量可高于报道的用于缓和镇静的中位维持剂量,因此以治疗症状或以缓和镇静为目的应用氟哌啶醇之间并无清晰的剂量界限。综上所述,氟哌啶醇可作为谵妄病人缓和镇静时的辅助用药,但不宜作为持续深度镇静的诱导起始用药。
对于兴奋型谵妄,有多项研究报道苯二氮䓬类药物联合氟哌啶醇的缓和镇静方案。一项临床研究提出的方案为:躁动发作时肌注咪达唑仑5 mg联合氟哌啶醇5 mg,若30 min后症状未被控制,可再次皮下注射咪达唑仑5 mg联合氟哌啶醇2 mg,30 min后若需要可第二次给予同样剂量。继续观察30 min若症状仍未被控制,可每小时皮下注射咪达唑仑5 mg直至症状缓解。结果显示97%的躁动发作在两次给药后可被控制[17]。国内文献也有报道1例咪达唑仑联合氟哌啶醇用于兴奋型谵妄病人的间歇缓和镇静[4]。
4. 氯丙嗪
ESMO缓和镇静临床实践指南和EAPC缓和镇静推荐准则推荐两种适用于缓和镇静的抗精神病药物:左美丙嗪和氯丙嗪[1,2]。氯丙嗪可经静脉注射、肌内注射或经直肠给药;亦有报道可经口服给药[1,2]。推荐的起始剂量为每4~12 h静注或肌注氯丙嗪12.5 mg或经直肠给予氯丙嗪25~100 mg;或持续静脉输注氯丙嗪3~5 mg/h[1,2]。一般有效剂量为肠外每日37.5~150 mg,经直肠每日75~300 mg[1,2]。
除咪达唑仑外,氯丙嗪亦被用于兴奋型谵妄病人的缓和镇静[2]。一项纳入68例病人的临床研究中,对已接受低剂量氟哌啶醇治疗后RASS评分> 1分的兴奋型谵妄临终病人应用三种缓和镇静方案:方案1:每4 h静注氟哌啶醇2 mg;方案2:每4 h静注氯丙嗪25 mg;方案3:每4 h静注氟哌啶醇1 mg联合氯丙嗪12.5 mg。各组的补救用药剂量与各方案剂量相同,按需间隔1 h给予。结果显示三组病人的平均RASS评分无显著差异,但单用氯丙嗪组病人的暴发性躁动发作频率更低,给予补救剂量的次数更少。而对于淡漠型谵妄的临终病人,有研究显示氟哌啶醇和氯丙嗪均不能有效控制其症状,故淡漠型谵妄病人的缓和镇静用药尚需进一步研究[18]。
氯丙嗪和咪达唑仑均是居家缓和镇静的常用药物。氯丙嗪用于居家镇静的优势有:居家镇静病人中谵妄占顽固性症状的比例更高;氯丙嗪的给药方式更方便、获得程序更简单、价格更便宜。一项意大利的居家缓和镇静研究显示,在院内缓和镇静病人和居家缓和镇静病人中,咪达唑仑的使用比例分别为93.8%和75.2%;而氯丙嗪分别为6.5%和24.8%[8]。
5. 巴比妥类药物
巴比妥类药物可以快速降低病人的意识状态。ESMO缓和镇静临床实践指南指出苯巴比妥可作为极度耐受苯二氮䓬类药物病人的缓和镇静药物,推荐的苯巴比妥皮下或静脉注射的单次剂量为1~3 mg/kg;然后持续输注药物剂量为0.5 mg/(kg·h);通常有效剂量为50 ~100 mg/h[2]。EAPC缓和镇静推荐准则指出另一种巴比妥类药物—戊巴比妥,也可作为缓和镇静药物,其推荐的戊巴比妥静脉注射的起始负荷剂量为2~3 mg/kg(静脉推注速度不超过50 mg/min),然后开始持续输注,维持剂量1~2 mg/(kg·h),可进一步滴定至所需镇静深度[1]。
6. 丙泊酚
丙泊酚作为全身麻醉药物,在缓和镇静中主要用于持续深度镇静。ESMO缓和镇静临床实践指南推荐丙泊酚可作为极度耐受苯二氮䓬类药物病人的缓和镇静药物[2]。EAPC缓和镇静推荐准则推荐的起始剂量为0.5 mg/(kg·h),通常有效剂量为1~4 mg/(kg·h)[1]。在一项纳入22例病人的前瞻性研究中,丙泊酚被用于咪达唑仑合用或不合用氟哌啶醇镇静失败的临终病人的缓和镇静,其起始剂量范围为0.6~2 mg/(kg·h),整个治疗期间的维持剂量范围为0.5~6 mg/(kg·h)[19]。
丙泊酚可持续静脉输注给药或静脉推注给药。静脉推注给药适用于快速诱导病人进入持续深度镇静状态,或紧急控制已接受丙泊酚持续输注病人的症状发作。其起效时间(可低至10 s)、效应达峰时间(60 ~ 90 s)和持续时间(4~8 min)均很短,使其剂量可以被快速地滴定[19]。一篇综述推荐,丙泊酚用于快速诱导CDS状态的起始静推剂量为0.25 mg/kg,推注时间须≥10 s,若2 min未起效,再给予静推0.5 mg/kg;若用于紧急控制已接受丙泊酚持续输注病人的症状发作,可每5 min按需给予0.25 mg/kg或0.5 mg/kg丙泊酚静脉推注,并增加10 ~ 30 μg/(kg·min)的丙泊酚静脉输注剂量[19]。
7. 右美托咪定
虽然EAPC缓和镇静推荐准则和ESMO缓和镇静临床实践指南均未推荐右美托咪定作为缓和镇静药物,但近年来其在缓和镇静中有广泛应用。日本学者对心衰病人缓和医疗的全国调查显示,将右美托咪定作为首选缓和镇静药物的中心所占比例(33%)高于首选咪达唑仑的中心比例(29%)[20]。
右美托咪定用于缓和镇静的优势包括兼具镇痛效应,可减少合用的阿片类药物剂量;诱导的镇静可被唤醒,唤醒后病人神志清醒,沟通交流无碍[20,21]。现有病例系列报道,右美托咪定可用于顽固性疼痛、谵妄、呼吸困难和阿片类药物引发痛觉过敏病人的缓和镇静;可用于持续浅度镇静和间歇镇静[22]。但当应用右美托咪定进行镇静的病人需要调整为持续深度镇静时,国内外均有病例报道停用右美托咪定改用咪达唑仑作为持续深度镇静用药[21,22]。右美托咪定是否适合用于持续深度镇静及深度镇静的效果尚需更多研究证据。
Massey's Thomas缓和医疗单元右美托咪定输注指南推荐右美托咪定用于顽固性疼痛病人的缓和镇静时的起始剂量为0.2 μg/(kg·h);并可每30 min根据疼痛控制效果滴定增加0.1 μg/(kg·h)[23]。国内报道的1例维持剂量为100 μg/h[21]。
8. 阿片类药物
阿片类药物常与镇静催眠药合并用于缓和镇静。多个国家和地区的数据表明,接受缓和镇静病人合并应用阿片类药物的比例为80%~100%,特别是对于原先已接受大剂量阿片类药物镇痛但效果不佳的临终病人,可在继续使用阿片类药物的基础上加用镇静催眠药行缓和镇静,并可根据镇静效果降低阿片类药物的使用,如国内报道的一例咪达唑仑联合舒芬太尼用于终末期癌痛病人的缓和镇静[24]。但值得注意的是,临床上存在单独使用阿片类药物作为缓和镇静用药的现象:荷兰一项对护士的调查显示49.8%的护士有在居家缓和镇静中单用吗啡诱导镇静的经历;荷兰一项对医师的调查表明22%的缓和镇静的用药为单用阿片类药物,而缓和医疗团队会诊可减少该现象的发生(因会诊次数少,该结论无统计学意义)[25]。过量使用阿片类药物不仅可引起便秘、恶心呕吐、肌阵挛、呼吸抑制、谵妄等多种不良反应,且大剂量应用并非总能诱导镇静;荷兰缓和镇静国家指南也反对将阿片类药物作为缓和镇静药物[14]。因此在缓和医疗中使用阿片类药物控制症状时,不应将阿片类药物诱导的意识降低或无意识作为控制症状的手段,反而应积极预防和控制阿片类药物造成的镇静。
三、总结和展望
缓和镇静被定义是为缓解临终病人的严重和顽固性症状的一种最后手段。其与安乐死的区别在于对病人使用镇静催眠药降低意识状态的目的是缓解病人的痛苦,而非加速病人的死亡。其可根据缓和镇静的时间模式、深度和实施地点进一步分为间歇镇静和持续镇静、浅度镇静和深度镇静、院内镇静和居家镇静。缓和镇静中的药物使用总结如下(见表1):咪达唑仑是上述所有缓和镇静分类的一线用药,且联合吗啡能更好地控制呼吸困难;联合氟哌啶醇能更好地控制兴奋型谵妄。氯丙嗪也能较好地控制兴奋型谵妄,并在居家镇静中更有优势。苯巴比妥和丙泊酚适用于上述缓和镇静药物不能控制的顽固性症状的镇静。右美托咪定兼具镇痛效应、镇静可被唤醒的优势,在浅度镇静和间歇镇静中应用较多,但尚无文献支持其用于深度镇静。阿片类药物常作为缓和镇静的联合用药,不应作为镇静药物单独用于缓和镇静。
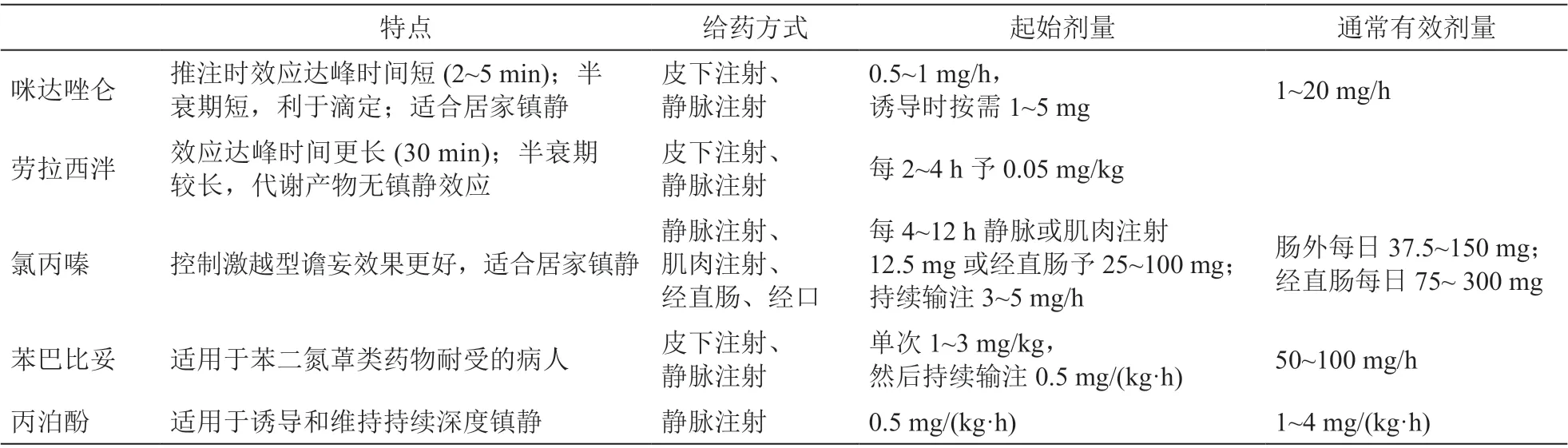
表1 ESMO和EAPC推荐使用的缓和镇静药物药物
对未来的关于缓和镇静用药的临床研究期望:①根据缓和镇静的定义严格病人的纳入标准;②扩大样本量,可利用病例资料总结单中心经验,并可考虑开展多中心研究;③对缓和镇静进行分类,研究不同分类下的适用镇静药物,比较各镇静药物的症状控制效果和不良反应发生率。
