PCOS合并妊娠期糖尿病患者母婴结局分析
2021-12-29尹爱梅
文 /尹爱梅
在女性生育疾病的治疗中,多囊卵巢综合征属于比较常见的疾病类型,患有此病的女性存在生殖功能异常、酶分泌代谢紊乱、排卵障碍等多种不良生理反应,在孕龄期女性群体中,发病率达到4%-8%。此外,在女性妊娠期间,因产妇饮食不合理、遗传等多方面因素的影响,妊娠糖尿病有着较高的发生概率。首次发生时,观察患者对葡萄糖的耐量情况,往往会存在不同程度的异常表现。若未及时进行干预,后期还会引发其他疾病。据临床统计可知,与正常孕妇相比较,患有多囊卵巢疾病的孕妇,其发生妊娠糖尿病的概率高出3倍,发生率在6%-15%之间。对于孕妇来说,在妊娠期间,以上两种疾病同时存在,必然是一个较大的心理负担。为避免对母婴结局造成较大的不利影响,临床医生需要对孕妇的病情进行详细的分析,制定科学、合理的治疗与干预方案,确保母婴的安全,达到良好的妊娠结局。
1 资料与方法
1.1 一般资料
本次研究对象为我院收治的200例产妇,按照产妇所患疾病类型的不同,将其分为三组展开实验。其中,包括患有多囊卵巢综合征(PCOS)+妊娠糖尿病(GDM)的A组、单一妊娠糖尿病(GDM)的B组,各项指征均正常的产妇C组,对应人数分别为45例、65例、90例。经临床诊断标准,所有的PCOS+GDM、GDM产妇均已经确诊,其他的正常孕妇经产检糖耐量无异常变化。患者无其他内科疾病,精神、意识状态正常[1]。
1.2 方法
对所有孕妇的一般资料、妊娠结局、糖脂代谢指标和新生儿结局分别进行整理。其中,在孕妇的一般资料中,涉及的内容有年龄、孕次、产次、自然流产次数、分娩孕周等。在妊娠结局的分析中,涉及早产、胎膜早破、羊水过多、产后出血等情况发生对应的患者人数与占比值。在糖脂代谢指标的分析中,包含HbALc、TC、HDL等多项指标;在新生儿结局的分析中,包含新生儿的体重、巨大儿、呼吸窘迫综合征等各项观察指标。
1.3 观察指标
将A组、B组、C组孕妇的一般情况、糖脂代谢指标、妊娠结局和新生儿结局分别进行比较,分析各项指标之间存在的差异性。
1.4 统计学处理
本次研究中的数据使用SPSS20.0统计学软件进行整理,计量单位用表示,计数单位用%表示,在t、x2检验方式下,当组间差异满足P<0.05的要求,视为具有统计学意义[2]。
2 结果
(1)在三组孕妇孕前BMI、不良孕史人数比值、自然流产率、胚胎停育率相关资料的整理中,A组产妇各项指标较其他两组,对应数值相对较高,差异符合统计学意义的评判标准(P<0.05)。此外,在糖尿病家族史的调查中,A组、B组孕妇占比值较C组明显偏高,差异符合统计学意义的评判标准(P<0.05)。详细数据请见表1。
表1 两组患者不同时间段血脂水平指标比较()
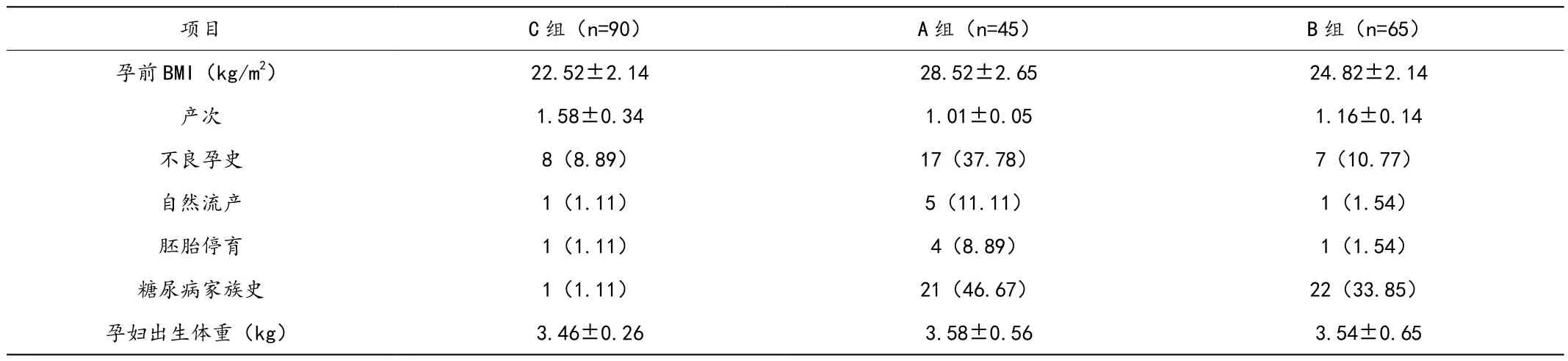
表1 两组患者不同时间段血脂水平指标比较()
项目 C组(n=90) A组(n=45) B组(n=65)孕前 BMl(kg/m2) 22.52±2.14 28.52±2.65 24.82±2.14产次 1.58±0.34 1.01±0.05 1.16±0.14不良孕史 8(8.89) 17(37.78) 7(10.77)自然流产 1(1.11) 5(11.11) 1(1.54)胚胎停育 1(1.11) 4(8.89) 1(1.54)糖尿病家族史 1(1.11) 21(46.67) 22(33.85)孕妇出生体重(kg) 3.46±0.26 3.58±0.56 3.54±0.65
(2)在孕妇早产、子痫前期、羊水过多、羊水过少几种不良妊娠情况发生率的比较中,A组较其他两组,对应比值明显较高,差异符合统计学意义的评判标准(P<0.05)。详细数据请见表2。
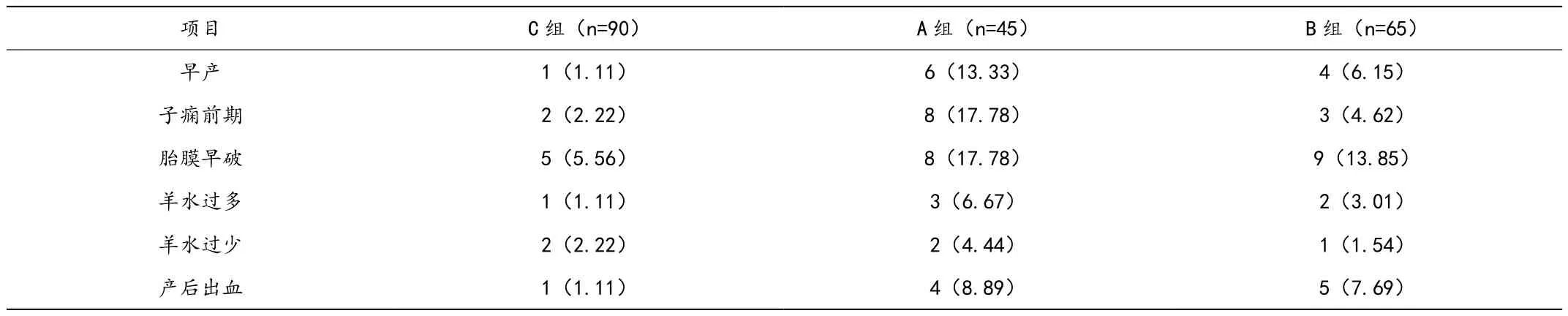
表2 三组孕妇妊娠结局比较(n,%)
(3)在巨大儿、大于胎龄儿、新生儿黄疸、呼吸窘迫综合征、新生儿低血糖等几种新生儿不良结局的比较中。A组、B组对应比值较C组明显偏高,差异符合统计学意义的评判标准(P< 0.05)。详细数据请见表3。

表3 三组新生儿结局比较(n,%)
3 讨论
伴随着社会的快速发展,人们的生活习惯、饮食结构及所处的环境在不断地发生着变化,在这种大环境的影响下,存在生育问题的女性患者不断增多。其中,多囊卵巢综合征属于女性常见的内分泌及代谢异常疾病,患者的临床症状表现为肥胖、闭经、不孕等,对想要受孕的女性来说,是一大难题。不过,从我国目前的医疗技术来看,在对多囊卵巢综合征患者的月经周期进行调节,加上使用促排卵或辅助生殖技术,多数患者还是可以成功受孕的。不过,患者成功受孕并不能表示能够拥有良好的妊娠结局。从医院多数案例中显示,在多囊卵巢综合征女性怀孕期间,妊娠糖尿病的发生率要比正常孕妇高出3倍的概率。因此,怀孕期间孕妇必须接受早期代谢筛查,对母胎各项指标进行监测,采取有效的预防措施,将GDM的发生概率降至最低[3]。
为了进一步的了解PCOS与GDM合并存在对母婴结局产生的影响,在本次研究中共选取了200例孕妇展开实验。从研究结果的相关描述中可以发现,单独存在GDM的孕妇其自然流产、不良孕史、糖尿病家族史、孕前BMI相关指标数值较PCOS+GDM相比,对应数值明显偏低。其中,在自然流产次数的统计中,PCOS+GDM组患者次数最多。由此可以得出,孕妇自然流产的原因,与PCOS疾病的存在有很大的关系。分析原因,存在以下几个方面。一方面,PCOS患者最为常见的并发症和病理特征是肥胖和IR,导致自然流产的风险升高。另一方面,在PCOS不孕症患者治疗期间,氯米芬是主要的药物,虽具有较好的药效,但也存在弊端。主要是在子宫内膜的发育上,会受到拮抗雌激素的影响,从而导致内部发育欠佳,对受精卵的着床发育带来不利影响。
在母婴结局相关指标的分析中,将PCOS组孕妇与非PCOS组孕妇相比较,前组孕妇的子痫前期、早产、羊水过多几种情况的发生率显著高于后一组。由此可知,GDM孕妇不良妊娠结局的出现与PCOS疾病的存在有很大的关系。在新生儿结局中相关指标的分析中,发现GDM新生儿体重、大于胎龄发生率要比PCOS组低。为此,PCOS合并GDM会增加新生儿不良出生结局的发生概率,临床医生应加强对此类孕妇妊娠期间的监护力度,对产妇的饮食、体重进行干预,降低新生儿的出生风险[4]。
