超声引导下前列腺活检技术进展
2021-12-28周凌朱江
周凌,朱江
前列腺癌(PCa)是全球范围内所有男性最常见的恶性肿瘤之一,在欧美国家的发病率位列首位。随着我国人口老龄化的加剧及医学检查手段的进步,国内的PCa 发病率也在不断上升。PCa 的诊断手段也从传统的直肠指检、血清前列腺特异性抗原(PSA)到现在的磁共振(MR)及经直肠超声(TRUS)等影像学检查,检出率逐渐提高。目前,病理标本是明确其诊断的“金标准”,超声引导下的前列腺穿刺活检以其操作方便、安全有效的特点成为目前应用最广泛的确诊手段,尤其联合了其他影像学方法更是明显提高了活检的准确率。本文主要针对超声引导下前列腺穿刺活检的不同方法和途径进展进行综述。
1 超声在前列腺活检中的发展史
1.1 超声引导下前列腺活检的方法学回顾 1989年Hodge 等第一次提出了TRUS 引导下6 点穿刺法,即将前列腺在横断面上分为底、中及尖部3 部分(封二彩图1a~c),分别在双侧叶的底、中及尖部各穿刺1 针(封二彩图1d)。由于6 点法的穿刺针数较少,漏诊率较高,有文献报道其漏诊率可高达34%。为了提高系统性穿刺的准确率,学者们以6 点法为基础,通过在不同部位中增加穿刺点从而形成新的穿刺法:8 点法即在双侧叶的外侧中部各加1 点(封二彩图1e),或双侧叶外侧底、中部各2 点加上侧边中部、尖部各2 点(封二彩图1f);10 点法较常用的是在双侧叶外周带各加2 点(封二彩图1g);11 点法即在双侧叶外周带、移行带各加1 点,中线上1 点(封二彩图1h);12 点法即在双侧叶外周带外侧的底、中、尖部各加1 点(封二彩图1i);13 点法即在前列腺内侧的底、中、尖部各加1 点,双侧叶外侧各加2 点(封二彩图1j);14 点法即在双侧叶外周带外侧各加1点,双侧移行区、尿道周围区各加1 点,双侧叶中央区各1 点(封二彩图1k);18 点法即在12 点法的基础上,对中线两侧各加3 点(封二彩图1l);21 点法即在12 点法的基础上,对中间部位间隔增加穿刺3 点,双侧叶移行区各3 点(封二彩图1m);24 点法即在前列腺双侧叶底、中、尖部各8 点,分别于每层外周带的外侧、侧边、内侧各1 点,外加移行区1 点(封二彩图1n);饱和穿刺法即从前列腺双侧叶外侧外周带中线开始,逐渐向中间呈放射样推进(封二彩图1o);26点法为联合穿刺法,即经会阴穿刺14 点(即双侧叶外腺区偏前、偏后、偏外各穿刺2 点,移行区各穿刺1点)+经直肠12 点法,对前列腺进行立体穿刺(封二彩图1p~r)。此外,为了减少活检针数,同时提高活检检出率,一些学者提出单纯靶点穿刺及个性化穿刺。单纯靶点穿刺指只对可疑的病灶进行穿刺活检,该方法明显减少了穿刺针数,降低了并发症发生率,但也增加了漏诊率。因此,单纯性靶点穿刺大多适用于对身体耐受力差、病灶明确的患者。个性化穿刺是指不同的系统穿刺+靶点穿刺,如“6+X”穿刺法,“6”代表系统穿刺法的穿刺点数,“X”代表靶目标的穿刺点数。该方法结合了系统性穿刺和靶点穿刺,有效的弥补了单纯靶点穿刺针数不足的缺点,也提高了活检针数的阳性率。
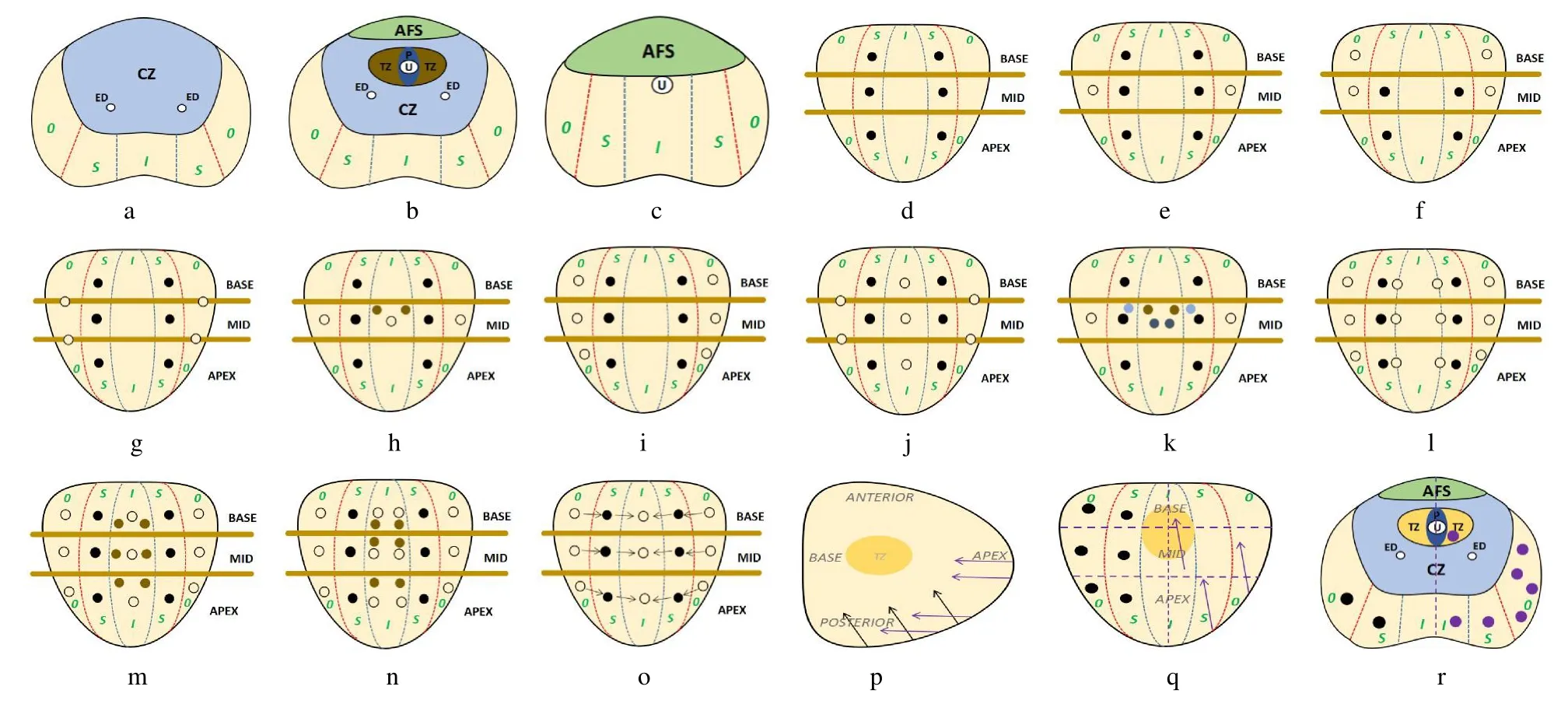
图1 前列腺活检主要方案模式图
1.2 前列腺活检方法的选择与影响因素 前列腺穿刺针数的多少往往与活检阳性率呈正相关,同时也与术后并发症的发生率呈正相关,如何选择合适的穿刺针数,既能保证穿刺阳性率,又能减少术后并发症的发生率,不同学者提出不一样的研究结果。大部分学者在穿刺方法的选择上更倾向于12 点法和10 点法,他们认为10 点法和12 点法在活检阳性率上差异无统计学意义,但都优于6 点法,而并发症的发生率相较于6 点法没有明显增加;同时与13 点、16 点及18 点等穿刺方法相比,其活检阳性率差异无统计学意义,但并发症的发生率有着显著降低。
同时,前列腺穿刺方法的选择也与患者前列腺的体积及PSA 的水平等因素有关。通常前列腺体积与PCa 的检出呈负相关,当体积>50 ml 时,12 点法的穿刺阳性率高于10 点法,尤其>90 ml,“12+X”穿刺法的活检阳性率更是优于10 点法。同样,PSA水平与PCa的发生率具有一定的正相关性,其数值的增加往往增加了每针的阳性率,当PSA 位于灰区时,12点法的阳性率要高于6 点法,而PSA>10ng/ml,6 点法和12 点法阳性检出率差异无统计学意义。同样,也有学者报道当PSA<4 ng/ml,且前列腺体积>70 ml时,21 点法的阳性诊断率要高于12 点法和6 点法。
2 超声引导下前列腺活检中不同穿刺途径的比较
前列腺活检途径有经直肠前列腺穿刺活检(TRB)和经会阴前列腺穿刺活检(TPB),两者的穿刺过程具有明显区别,同时使用的超声探头也不一样(表1)。TRB 对于探头的要求不高,适用性广泛,同时操作相对简单,耗时较短,但由于没有局部麻醉,患者疼痛感明显,活检体验感差;活检方式是经直肠壁穿刺进入前列腺实质内(封二彩图2a),其进针方向往往与前列腺外腺垂直,适用于内腺区增生明显、具有可疑病灶的前列腺活检。TPB 需要专门的双平面探头,活检过程中需要来回切换探头平面,操作相对繁琐,耗时较长;活检方式是经会阴部皮肤穿刺进入前列腺实质内(封二彩图2b),其进针方向往往与前列腺外腺平行,适用于外腺腺体较薄、具有可疑病灶的前列腺活检。

图2 TRB 和TPB 穿刺矢状面示意图

表1 TRB 和TPB 穿刺过程的比较
由于进针途径不同,两者活检方式的术后并发症也不一样(表2),相较于TRB,TPB的进针路线不经过直肠壁,从而减少了肠道细菌对于穿刺点的污染,同时也减少了肠壁的出血,但患者往往伴有会阴部的肿胀、尿潴留、血尿等并发症,总体来说TPB出现并发症概率及严重性要低于TRB。然而,大多数的学者认为这两种穿刺途径在与术后病理的符合率方面及漏诊率方面差异无统计学意义,当然,也有部分学者认为针对不同前列腺体积、不同病灶位置选择合适的穿刺方式往往能在一定程度上提高活检阳性率。

表2 TRB 和TPB 术后并发症的比较
3 介入性超声联合MR 在PCa 诊断中的应用
PCa 本身具有异质性、多焦点及散在分布的生物学特性,单纯性TRUS 的相关检查,如三维超声、弹性成像及超声造影等对于PCa的检出仍具有一定的局限性,有文献显示漏诊率甚至达到40%~50%,从而影响超声引导下的活检阳性率。而其他影像学手段,如多参数MR 具有很好的组织分辨率和空间分辨率,其多参数的平面成像能力明显优于TRUS,能够精准定位局灶性病灶,但MR 引导下的前列腺活检往往受到金属器材、耗时久、空间局限及价格昂贵等限制,不利于广泛开展,因此将介入性超声与MR 进行有效结合成为一项重要命题。
3.1 TRUS-MR 视觉/认知导向活检 视觉/认知导向活检是指操作者在活检前依据MR图像对可疑病灶进行定位,再进行TRUS 下的穿刺活检。该方法不需要精密仪器和软件设备,易于实施开展,但该方法完全依赖于个人的视觉评估和认知,对病灶进行空间上的定位,对于操作者的临床经验具有较高要求。有研究表明,该方法相较于单纯TRUS下的系统性穿刺具有更好的病灶检出率,尤其适用于检出有临床意义的肿瘤,其检测范围也更广。更有学者认为,一位有经验的操作者在该方法的引导下进行穿刺,活检的阳性率可以与基于软件的活检相媲美;同样,一位经验不足的操作者活检后的阳性率也会差强人意。这也是TRUS 图像与MR 图像的第一次“融合”。
3.2 TRUS-MR 融合导航技术 TRUS-MR 融合导航技术是基于软件将TRUS 的图像与MR 的图像进行有效结合,可以将仅在MR 上发现的病灶对应到相应的TRUS 图像上,再进行TRUS 下的穿刺活检,增加了单针的阳性检出率,也减少了对操作者经验的依赖性。该技术主要包括脏器图像追踪技术、基于电磁传感器的追踪技术和基于传感器的跟踪系统。有研究表明,该技术引导下的靶向穿刺部位与PCa 根治术后的病灶部位具有很好的一致性,且单针阳性率明显高于单纯TRUS 下的系统性穿刺。还有学者提出,TRUS-MR 融合导航技术引导下的靶向穿刺联合系统性穿刺能够显著提高PCa的检出率,尤其对于高危PCa的检出具有很好的敏感性,从而增加了有临床意义肿瘤的检出率,减少了诊断出无意义PCa的数量。
但TRUS-MR 融合成像技术仍存在一定的局限性。首先,在两种影像手段的融合上,由于需要人工选取一些TRUS 图像上的坐标点与MR 图像相匹配,其过程中存在一定的误差;其次,由于前列腺本身质地较软,容易受压发生形变,受到膀胱充盈程度和腔内探头操作的影响较大,加上穿刺过程较长,很难保证融合的图像不发生错位;最后,由于部分患者自身的原因,如起搏器的植入、骨关节金属物的植入等无法进行MR 检查,因而也不适合TRUS-MR 融合导航技术引导下的前列腺穿刺活检。
综上所述,超声以其精准、微创、实时及高效等优势,在PCa的诊断中具有不可替代的价值,随着穿刺技术的不断改进,从活检方法和穿刺途径的多样性,到与MR等其他影像手段进行融合的新技术,超声引导下前列腺穿刺对于PCa的诊断检出率不断提高,为患者后续及时、有效的治疗作出了一定的贡献。(参考文献略,读者需要可向编辑部索取)
