超声在机械通气患者脱机中的研究进展
2021-12-22钱志伟
钱志伟
(邯郸市第一医院呼吸与危重症医学科,河北邯郸 056000)
0 引言
机械通气是ICU挽救危重症患者生命的一种有效手段,随着机械通气时间的延长,会导致患者引发ICU获得性功能障碍(ICU-acquired weak,ICUAW)、呼吸机相关性肺炎、呼吸机相关性气压伤、血流动力学不稳定、睡眠障碍等并发症,其死亡率也随着机械通气时间的延长而增加[1]。然而,过早的脱机拔管会增加患者再次插管的风险,死亡率也会明显升高[2]。为了及时成功脱机,临床上多以患者通过自主呼吸试验(spontane ous breathing test,SBT)作为脱机的指征[3]。即使采用SBT指导脱机,仍有15%左右的患者脱机失败,需再次机械通气[4]。脱机失败的原因是多方面的,常见的原因有膈肌功能障碍、心肺功能障碍等,及时发现这些原因,并进行有针对性地干预是提高脱机成功率的关键[5]。近年来超声因具有无创、无辐射、便携、可重复等优势,又可以实时监测脱机过程中患者心脏、肺、膈肌等脏器的功能状态,成为临床医师在脱机过程中重要的评估工具[6]。本文主要就超声在机械通气患者脱机过程中的研究进展展开综述。
1 膈肌超声在机械通气患者脱机中的研究进展
1.1 膈肌与机械通气、脱机的关系
膈肌是重要的呼吸肌,占所有呼吸肌功能的60%~80%。呼吸衰竭被认为是由呼吸负荷与呼吸肌功能之间不平衡造成的,膈肌功能障碍会造成呼吸衰竭[7]。机械通气为呼吸衰竭患者治疗原发病争取了时间,但也会通过膈肌蛋白分解增加和蛋白合成减少等机制导致患者膈肌萎缩和收缩功能障碍[8]。由于机械通气时间的延长会引起ICUAW,导致膈肌功能障碍发生率是肢体肌肉功能障碍发生率的2倍[9]。膈肌萎缩的发生与机械通气时间延长、ICU住院时间延长以及并发症发生率的升高有关[10-11],同时膈肌功能障碍也会引起患者脱机失败[12]。
1.2 膈肌功能的评价指标
膈肌功能的评价指标有电生理、压力、形态学等,其中代表性的电生理指标如膈肌电活动,因对测量技术要求高、有创伤,临床应用受到限制。压力指标如跨膈压,因需患者配合、人群变异性大、可重复性差,也使其应用推广受到限制。此外评估膈肌形态学的方法有MRI、膈肌透视、胸片、肺部CT和超声,其中因超声无创、简单、无辐射、易重复、易操作,在临床上应用越来越广泛,其他检查手段因有辐射,又需搬动患者,限制了其在临床中的应用[13]。
1.3 膈肌超声在机械通气患者脱机中的应用
超声评估膈肌功能的指标目前常用的包括膈肌位移(diaphragmatic displacement,DD)、膈肌浅快呼吸指数(diaphragmatic rapid shallow breathing index,DRSBI)、膈肌增厚分数(diaphragm thickening fraction,DTF)[14]。DD是膈肌力量、胸内压、腹内压相互作用的结果。膈肌超声通过使用相控阵探头测量DD,探头位于锁骨中线肋下缘,使用M模式产生的图像可以显示膈肌随时间的运动,可精确测量膈肌在呼吸周期内的位移[15]。研究发现,DD是ICU机械通气患者脱机能否成功的预测因子[16-17]。Muhammad等[17]在SBT 20 min时进行数据采集,发现以DD<1.2 cm作为界值来预测脱机失败,敏感度为78.95%,特异度为70.83%。
Sherif等[18]将DD与浅快呼吸指数(rapid shallow breathing index,RSBI)相结合,利用DD代替RSBI中的潮气量,得出一个新的指标DRSBI。该研究对106例机械通气超过48 h的患者,准备在其首次通过SBT时脱机。在SBT开始1 min后,计算RSBI和DRSBI。将患者根据是否需继续进行SBT分成2组,Ⅰ组取决于RSBI的结果,Ⅱ组取决于DRSBI的结果。行SBT 30 min后,重新评估患者对SBT的耐受性,并计算RSBI和DRSBI。结果表明,在SBT持续30 min时,将DRSBI<1.6次/(min·mm-1)作为界值来预测脱机成功率的敏感度为97.3%,特异度为93.9%。与传统的RSBI相比,以DRSBI来预测脱机结果更准确,敏感度、特异度与DD相比明显提高。脱机时如果膈肌存在功能障碍,机体为维持正常的潮气量,会增加呼吸中枢驱动,同时动员辅助呼吸肌工作,上述代偿的结果会掩盖膈肌功能障碍。由于辅助呼吸肌更容易疲劳,那些在脱机前从辅助呼吸肌获得同样的潮气量的患者,因DD较差,与膈肌功能正常的患者相比,更有可能由于随后的辅助呼吸肌疲劳导致脱机失败。DRSBI能反映呼吸中枢、呼吸肌与呼吸负荷之间的动态平衡关系,与传统的RSBI相比,其兼顾呼吸肌和呼吸负荷的因素,所以预测脱机结果更精准[19]。
DTF是用吸气末膈肌厚度减去呼气末膈肌厚度,所得的差除以呼气末膈肌厚度得出的结果,与肺容积直接相关,也可代表膈肌功能[20]。Soliman等[21]研究了50例大肠癌术后机械通气患者的脱机过程,SBT时间是60 min,数据采集第一次是在机械通气开始后24 h内,此后每天采集一次[间隔(24±6)h],直到脱机前获得最后一次数据。结果提示,在机械通气48 h时的DTF>24.2%,脱机成功率明显升高,敏感度为84.6%,特异度为100%;在机械通气72 h时的DTF>29.5%,脱机成功率明显升高,敏感度为95.8%,特异度为100%。而王志力等[22]对48例机械通气脱机患者在SBT 30 min时进行数据采集,得出的结果是DTF<32.1%,脱机失败率明显升高,AUC为0.894,特异度和敏感度分别为80.2%和89.7%。上述2个实验结果都提示DTF可以预测脱机结果,但2个界值相差较大,是否与这些实验的样本量小、入组患者的病种不同、数据采集的时间点不同有关,需进行大样本量的实验来验证。
2 心脏超声在机械通气患者脱机中的研究进展
2.1 心功能不全与脱机的关系
心功能不全也是脱机失败的常见原因[23]。Konomi等[24]发现机械通气患者脱机失败的关键因素是左心室舒张功能障碍。左心室舒张功能障碍的患者,尤其是严重舒张功能障碍的患者,SBT的失败率比舒张功能正常的患者更高[25]。舒张功能障碍与延长脱机时间有关,患者左心室舒张功能障碍后充盈压力增加可能是脱机试验失败的关键机制[26-27]。急性呼吸衰竭的患者中,脱机性肺水肿(weaning-induced pulmonary oedema,WIPO)与左室舒张功能障碍的严重程度相关,与收缩功能无关。脱机过程对于机械通气患者而言,是一次心脏的运动负荷试验,正压通气状态向负压通气状态转换,患者呼吸和心血管系统会发生一系列病理、生理的变化,包括胸腔内压显著下降、呼吸功增加、低氧血症、高碳酸血症、肾上腺素能激活等,导致左心室舒张功能障碍,从而引发WIPO[28]。Bedet等[29]发现在患者首次SBT失败中,WIPO比较常见,其发生率在21.2%~59.6%。
2.2 心功能的评价
及时发现并诊断WIPO依赖于肺动脉嵌压(pulmonary artery occlusion pressure,PAOP),或依赖于反映心血管功能的生化指标脑钠肽和氨基末端B型钠尿肽前体的浓度、血浆蛋白或血红蛋白水平,或依赖于测量升高的左心室充盈压力[30]。测量PAOP需要置入右心导管,操作有创且风险高。如果患者出现左室流出道梗阻或严重二尖瓣返流时,会导致PAOP升高,单纯依靠PAOP可能会做出左心衰的错误诊断[31]。脑钠肽的半衰期为22 min,氨基末端B型钠尿肽前体的半衰期为120 min,这表明脑钠肽的测定在脱机过程中更有意义[32]。Konomi等[24]发现SBT完成时,脑钠肽升高与脱机失败风险增加有关。在SBT失败的患者中,其血浆蛋白浓度、血红蛋白浓度和脑钠肽升高,可替代PAOP作为诊断WIPO的方法,但这些方法不能直接测量或反映左心室充盈压力和WIPO的机制[30]。与检测生化指标相比,心脏超声具有便携、无创、易于使用等优点,可识别高危人群、监测患者血液流动、监测突然增加的左心室充盈压力、识别肺水肿的潜在机制,是检测WIPO的理想方法。评估心脏舒张功能要求操作超声的医师能够正确地使用脉冲多普勒超声和组织多普勒超声。用脉冲多普勒超声记录二尖瓣血流的情况,E波代表左心室早期舒张充盈,反映左心房和左心室之间的驱动压力。在二尖瓣环外侧用组织多普勒超声测量e'速度,校正左室松弛对e波的影响。因此,E/e'比值被认为是测量左心室充盈压力的可靠方法,左心室固有松弛或年龄对其影响很小。e'波的降低和E/e'比值的升高是心室舒张储备功能受损的标志[33-34]。
2.3 心脏超声在机械通气患者脱机中的应用
王慧等[35]发现在SBT前进行数据测量,E/e'>7.9对脱机失败有预测价值,AUC为0.85,敏感度为91.3%,特异度为80.7%,同时发现左室舒张功能不全但收缩功能正常的患者脱机失败风险明显升高。Moschietto等[36]在SBT开始前、SBT开始后10 min对实验数据进行多次采集,结果表明,SBT开始前,E/e'>12.6对脱机失败有预测价值,AUC为0.75,敏感度为60%,特异度为95.8%;在SBT开始后10 min,E/e'>14.5,AUC为0.86,敏感度为75%,特异度为95.8%,在SBT开始后10 min,测量的E/e'预测脱机结果的敏感度更高。同时发现脱机失败的患者在SBT期间e'无明显变化,但在脱机成功的患者中e'有增加,提示舒张功能受损以及在SBT期间不能增强舒张功能与脱机失败有关,该实验也发现心脏收缩功能与脱机结果无关。Fathy等[37]发现胸腔积液对脱机造成影响时,高龄会增加脱机失败的风险。Liang等[38]对能成功通过SBT 30 min,但SBT 120 min时失败的机械通气患者的特征进行分析后得出,对于预测脱机独立风险因素评分>2分的患者推荐SBT 120 min,风险因素评分≤2分的患者推荐SBT 30 min,其中独立风险因素就包含了年龄。预测脱机独立风险因素评分标准如下:(1)在SBT前评分。存在慢性心肺疾病或年龄≥75岁为1分,动脉血二氧化碳分压pa(CO2)≥48 mmHg(1 mmHg=133.32 Pa)为2分,SBT 30 min成功前曾进行SBT 1次及以上为3分。(2)SBT 30 min期间。RSBI≥69或ΔpH≥0.02为1分,pa(CO2)≥50 mmHg为2分,Δpa(O2)/FiO2(吸入气中的氧气体积分数)≥13为3分。SBT选择30、60、120 min,将直接影响实验结果。王慧等[35]与Moschietto等[36]的研究得出的E/e'界值相差较大,是否与采集数据的时间点不同和入组人群年龄差异因素有关,有待进一步验证。
3 肺部超声在机械通气患者脱机中的研究进展
3.1 肺部超声评价指标
肺功能障碍也是脱机失败的常见原因,表现为呼吸系统顺应性下降造成肺泡塌陷,引起肺通气减少,导致脱机失败。在SBT开始初期肺泡塌陷尚未发生时,肺通气减少就已经开始了[39]。此前临床上多应用胸部X射线片、肺部CT、纤维支气管镜评估患者的气道及肺功能来指导脱机,但因上述检查有辐射、有创、重复性差限制了其应用。肺部超声评分(lung ultrasound score,LUS)通过量化肺通气减少程度,实现了由影像向具体数值的转变,以此来评估肺水肿、肺实变、肺复张。LUS是将每侧肺依据胸骨旁线、腋前线、腋后线、脊柱旁线分成3个区,每个区再分成上、下2个部分,两侧肺分成12个区域[40](如图1所示),然后分别对各区域进行肺部超声扫描,按照以下标准进行评分:(1)正常肺通气。存在肺滑动征及A线或不超过2条B线为0分。(2)中度肺通气丧失。超过2条明确的B线为1分。(3)严重肺通气丧失。多条合并B线为2分。(4)肺实变。肺呈组织样回声存在为3分(如图2所示)。将12个区域评分相加所得的总分即LUS,总评分为0~36分[41]。

图1 LUS十二分区法[40]
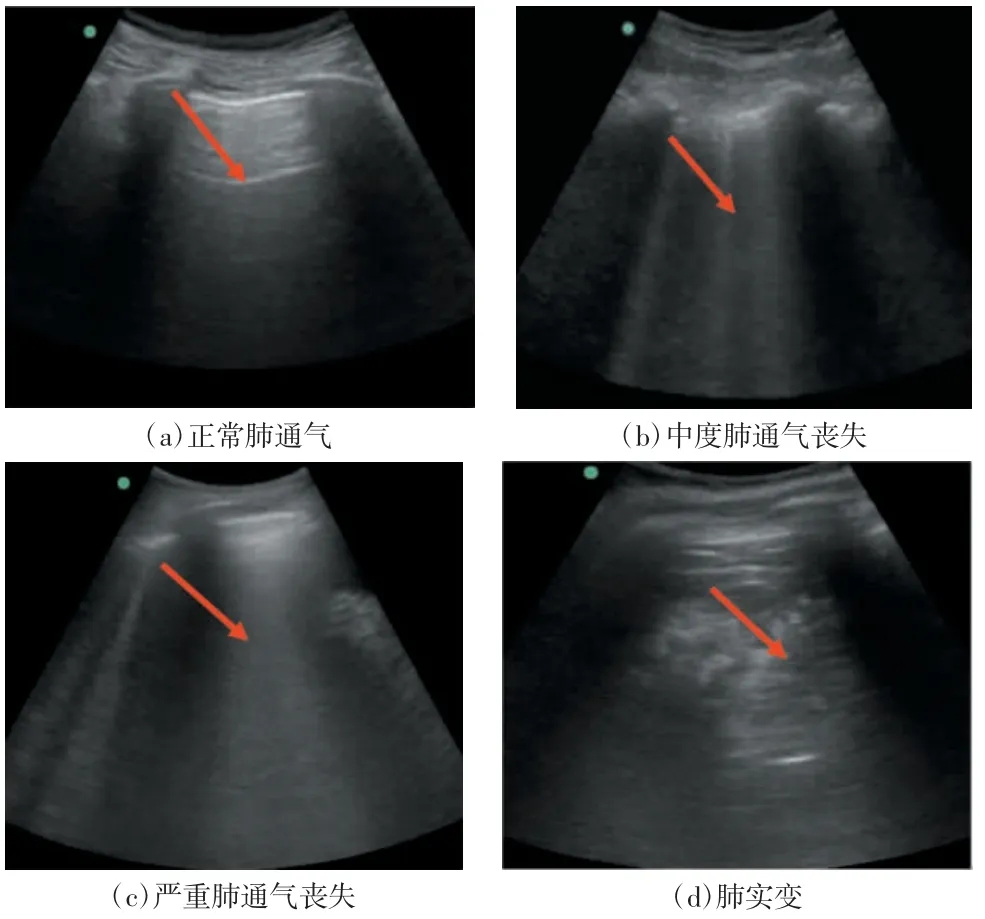
图2 LUS示例图[41]
3.2 LUS在机械通气患者脱机中的应用
郭宏斌等[42]发现在诊断肺水肿的敏感度、特异度、准确率中,肺部超声明显高于胸部X射线检查,证实在新生儿肺水肿诊断中,肺部超声比胸部X射线的应用价值更高。相关研究已证实LUS对机械通气患者脱机结果有预测价值[43-44]。Soliman等[45]的研究采用SBT 60 min发现,以LUS>15.5分为界值来预测机械通气患者脱机失败,敏感度为70%,特异度为82.5%,AUC为0.836。Eva等[46]采用SBT 120 min,同时对上述的LUS方案进行改良、简化程序,称之为改良肺部超声评分(modified lung ultrasound score,LUSm)。LUSm是将每侧肺分成前上、前下、外侧和后基底4个区域,两侧肺共分成8个区域,总评分在0~24分。这种方法避免移动患者,可防止相关并发症的发生,简化了操作人员的检查过程。研究结果为以LUSm评分<7分为界值预测脱机成功,敏感度为76%,特异度为73%,AUC为0.80。上述实验都提示LUS可以预测脱机结果,但改良后的特异度较之前降低。王宏阳等[40]在LUS十二分区法的基础上,进行多种简化组合并比较,观察各个简化的LUSm与LUS十二分区的相关性,发现LUS八分区与LUS十二分区相关性最好,证实了上述实验的差异与LUS方法无关,而上述2个实验结果的差异是否与SBT时间不同有关,有待进一步验证。
4 多脏器超声联合检测在机械通气患者脱机中的应用
脱机失败受多种因素影响,有时是其中某单一因素影响,有时是多种因素同时作用。肺部超声使临床医生能及时全面地评估肺通气情况,可通过量化的方法评估肺通气缺失的严重程度,从而在脱机过程中发挥作用。肺部超声对于单纯的肺部疾病评估作用大,但因其不能对膈肌功能、心功能进行评估,在患者的病情评估方面存在缺陷。Stefanone等[47]通过将LUS与超声心动图监测的心脏射血分数相结合,可提高对肺动脉楔压的预测,在预测肺通气情况的同时,也可明确血流动力学状态。郑清江等[48]将LUS与DD联合起来对机械通气患者脱机结果进行评估,以LUS与DD为自变量、脱机成功与否为因变量,得出联合评价预测值,发现联合评价预测值>0.18时,敏感度为100%,特异度为95.6%,对预测脱机结果具有更高的价值。Luo等[49]对SBT成功后脱机的患者用超声测量E/e'、DD,结果发现E/e'可预测患者脱机后48 h内的再次插管,而DD可更准确地预测拔管后一周内的再次插管。姜明明等[50]通过胸部超声对脓毒症患者机械通气脱机结果的预测价值进行研究,发现脓毒症患者脱机前肺及膈肌功能相对稳定,但仍有一些患者脱机失败,提示脱机成功与否涉及多方面因素,除肺、膈肌外,还与患者的心脏功能有关。这也提示在预测脱机结果方面,单一脏器超声检测或2个脏器超声联合检测对预测脱机结果有指导意义,但因ICU患者病情复杂,往往是多系统受累,如果将LUS、E/e'、DD三者联合检测多脏器系统,能对患者病情进行全面评估,对脱机结果的预测价值会更高,同时可减少患者的机械通气时间、ICU住院时间和住院费用。
5 结语
超声具有无创、无辐射、便携、可重复等优势,可在床旁实时检测脱机过程中患者心脏、肺、膈肌等脏器的功能状态,从而指导机械通气患者的脱机。ICU内的机械通气患者病情危重复杂,往往是多脏器受累,单脏器的检测不够全面。未来心、肺、膈肌多脏器联合进行超声检测将成为趋势,其对机械通气患者病情的评估更全面,可识别脱机失败的高危人群,分析导致脱机失败的潜在原因,并采取有针对性的临床治疗措施,从而提高脱机成功率,节约医疗资源。随着床旁超声在ICU的广泛应用,多脏器联合超声在机械通气患者脱机的过程中必将占据越来越重要的地位。
